У новорожденного гноится глаз
Содержание:
- Симптомы конъюнктивита у ребенка старше 2-х лет
- Вирусный конъюнктивит
- Как появляется конъюнктивит бактериальной этиологии?
- Профилактика
- Причины слезоточивости и нагноения глазок у новорожденных
- Причины
- Аллергический конъюнктивит
- Советы доктора Комаровского
- Бактериальный конъюнктивит глаз: лечение у детей
- Гнойные выделения при воспалительных процессах внутренних половых органов
- Красный носогубной треугольник
- Бактериальные конъюнктивиты
- Раскрытие шейки матки на 1 палец. Раскрытие шейки матки перед родами: этапы, сроки
- Особенности лечения дакриоцистита
- Бактериальный конъюнктивит
- Белый носогубной треугольник
- Треугольник смерти: как умерли королева Вюртемберга Катаржина и композитор Скрябин
Симптомы конъюнктивита у ребенка старше 2-х лет
Дети в возрасте двух лет активны и постоянно находятся в движении, интересуясь окружающим миром. Пропустить первые признаки развивающегося конъюнктивита у ребенка возраста 2 или 3 года практически невозможно, так как дети начинают вести себя беспокойно, капризничают и растирают глаза руками, испытывая дискомфорт. Если своевременно предпринять меры, то лечение болезни будет легким и непродолжительным. Чем лечить конъюнктивит у детей от одного года?
Чаще всего в этом возрасте развивается вирусный конъюнктивит, который может пройти за 3-7 дней, если применять противовирусные капли и мази с противовоспалительным эффектом. Действие этих препаратов будет направлено на устранение аденовирусов, вируса герпеса, энтеровируса. Чем конъюнктивит опасен? При отсутствии адекватного лечения развивающийся вирусный конъюнктивит у ребенка может осложниться бактериальной инфекцией, которую малыши заносят в глаза через руки, грязные носовые платки и т.д.
Как проявляется конъюнктивит у детей 2-х лет:
- покраснение слизистой оболочки глаз, обильное слезотечение, малыш трет руками глаза, так как испытывает сильный зуд — это первые признаки конъюнктивита у детей;
- отек век, гнойные выделения — если развивается вирусный конъюнктивит, будут слизистые выделения, а при бактериальном выделяется гной желтого цвета;
- повышение температуры тела, озноб, лихорадка — типичные признаки конъюнктивита у детей, так как ухудшение самочувствия связано с увеличением количества токсинов, которые проникают в кровь ребенка.
У детей от 2 и более лет часто проявляются симптомы конъюнктивита, отчасти из-за того, что малыши еще не привыкли соблюдать правила гигиены. Инфекция попадает в глаза через общие полотенца в детском саду, через грязные руки, игрушки и т.д., но это не основная причина болезни. Просто организм взрослых адаптирован к условиям окружающей среды и может сопротивляться вирусам и бактериям. Взрослые люди заражаются конъюнктивитом на фоне длительных заболеваний, офтальмологических проблем, истощения, после стрессовых ситуаций.
Чтобы защитить ребенка в два года от повторений конъюнктивита, необходимо направить силы на укрепление его иммунитета: чаще гулять на свежем воздухе, сбалансировать питание, включив в него продукты, богатые витаминами, заниматься закаливанием малыша. Если же ребенок уже заразился, нужно в первые часы заболевания начинать лечение, оказав ему помощь при первых признаках вирусного или бактериального конъюнктивита.
Вирусный конъюнктивит
Данный тип болезни развивается при проникновении в организм ребенка различных вирусов. Самый распространенные из них — аденовирусы, которые являются возбудителями многих недугов: гриппа, ОРВИ, ОРЗ и прочих. При заражении аденовирусами 3, 4 и 7 серотипа развивается острый фарингоконъюнктивит. Вирусы 8 и 10 серотипа вызывают эпидемический кератоконъюнктивит. Многие аденовирусы вызывают развитие инфекций верхних дыхательных путей: тонзиллит, фарингит, ринит и прочие заболевания.
Аденовирусы весьма живучи. Они могут оставаться в активном состоянии на различных поверхностях до 7-10 дней. Стоит ребенку взять в руки запыленный или грязный предмет, а затем потрогать слизистую оболочку, как вирус попадает в организм, провоцируя развитие болезни.
Особенно подвержены воздействию аденовирусов дети до 6-7 лет. Их иммунная система еще очень слаба и не может противостоять инфекциям в такой степени, как взрослый организм. По данным статистики, на долю аденовирусной инфекции у малышей в возрасте до шести лет приходится до 30% случаев от всех вирусных недугов.
Вирусный конъюнктивит у ребенка может возникнуть как самостоятельная патология или развиться на фоне недугов, вызванных вирусами: гриппа, ОРВИ, ОРЗ, ринофарингита и прочих болезней верхних дыхательных путей. В таких случаях назначают комплексное лечение.
Как появляется конъюнктивит бактериальной этиологии?
Возникает он только после непосредственного контакта микроба со слизистой оболочкой глаза. Этому могут способствовать следующие факторы:
- травмы глазных яблок;
- попадание инфекции в ходе операции на глазах или после процедуры в период реабилитации;
- инфекционные кожные заболевания;
- дефекты рефракции — астигматизм, миопия, гиперметропия, пресбиопия;
- глазные инфекционные болезни — блефарит, кератит;
- синдром «сухого глаза» и прочие офтальмологические патологии неинфекционной природы;
- плохая гигиена, в том числе некачественная очистка контактных линз;
- болезни ЛОР-органов.
Быстрому развитию воспаления способствует и ослабленная иммунная система. Если человек переохладился, сидит на изнуряющей диете, то вероятность возникновения конъюнктивита после воздействия на конъюнктиву патогенных микробов увеличивается.
Как начинается конъюнктивит этого типа? Инкубационный период обычно короткий. Первые признаки могут появиться уже через сутки после заражения. К ним относятся:
- светочувствительность и связанная с ней боль в глазных яблоках;
- жжение и зуд;
- покраснение конъюнктивы и краев век;
- отделение экссудата гнойного или слизистого характера;
- образование сероватых пленок на поверхности соединительной оболочки.
При стафилококковом конъюнктивите наблюдается большое количество слизи и гноя. У больного заметно отекают веки и склеиваются ресницы по утрам. Зуд и слезотечение возникают практически сразу после заражения. Человек трет глаза руками, они краснеют, конъюнктива и веки отекают еще больше. Кроме того, микробы попадают на слизистую второго глазного яблока, из-за чего состояние пациента ухудшается.
Пневмококковый конъюнктивит начинается с зуда и обильного выделения слизисто-гнойного экссудата. Также наблюдаются кровоизлияния. О них свидетельствует наличие многочисленных красных точек на конъюнктиве. Веки больного отекают сильно, что иногда приводит к полному их смыканию. Гонококковый конъюнктивит, который диагностируется преимущественно у новорожденных, заряжающихся от матери при прохождении по родовым путям, глаза полностью закрываются из-за отеков. В конъюнктивальном мешке скапливается гной. Он доставляет сильный дискомфорт, вызывает зуд и жжение, ребенок постоянно плачет. Приходится искусственно размыкать веки малыша и удалять экссудат.
Дифтеритический конъюнктивит, который также чаще выявляется у детей, проявляется в уплотнении век и ярко выраженном покраснении слизистой глаза. Из конъюнктивального мешка выделяется слизь с сукровицей. Специфический признак заболевания — образование пленок на конъюнктиве. Удалять их нельзя, так как они плотно прилегают к тканям соединительной оболочки. Отделение их ватой или бинтом становится причиной кровотечений. Однако опасны не столько они, сколько рубцы, которые будут формироваться позднее. Рубцевание может привести к трихиазу, завороту век и другим дефектам, которые приходится устранять оперативно.
Еще одной распространенной разновидностью конъюнктивита является воспаление, вызванное синегнойной палочкой — условно-патогенным микроорганизмом, который активизируется при ослабленном иммунитете. Начинается конъюнктивит с сильного зуда, жжения, режущей боли в глазах и слезотечения.
Все эти симптомы характерны для воспалительных процессов бактериальной этиологии, протекающих в острой форме. Отсутствие адекватного лечения, несоблюдение предписаний врача, очень слабое здоровье могут привести к тому, что конъюнктивит станет хроническим. Он сопровождается такими же симптомами, как и вышеперечисленные виды патологии, однако они уже более умеренные. У пациента наблюдаются легкое покраснение конъюнктивы и век, ощущение «песка» в глазах к концу дня, постоянное, но не сильное жжение и зуд. Также развиваются признаки астенопии. Органы зрения быстро устают, снижается зоркость. Ухудшение зрительных функций говорит о том, что конъюнктивит охватил уже и роговую оболочку.
Профилактика
Не всегда возможно предотвратить появления образований в паху или рядом с ним. Однако некоторые виды образований предотвратимы.
Например, люди могут предотвратить кисты и инфекции, соблюдая правила личной гигиены. Это означает регулярное мытье и поддержание сухости в области паха, особенно после физической нагрузки.
Избегание ИППП является одним из способов предотвращения увеличения лимфатических узлов. Люди могут предотвратить ИППП, используя презервативы во время секса и ограничивая количество своих сексуальных партнеров.
Соблюдение здоровой диеты и регулярные физические упражнения могут снизить риск развития расширенных кровеносных сосудов в паху и в других местах. Поддержание умеренного веса также поможет снизить риск развития грыжи.
Причины слезоточивости и нагноения глазок у новорожденных
Мамы знают, что в первые месяцы жизни глазкам малыша нужно уделять особое внимание. Каждое утро необходимо не только умывать личико младенца, но и протирать ему глаза. Недостаточная гигиена и неправильный уход могут привести к глазным заболеваниям
Недостаточная гигиена и неправильный уход могут привести к глазным заболеваниям.
К другим причинам нагноения и закисания относятся:
- Реакция организма на препарат Альбуцид, который используют в родильных домах.
- Аллергическая реакция грудничка на раздражители, к которым может относиться пыль, шерсть животных, молочные смеси, питание мамы и многое другое. В этом случае слизистая глаза отекает и ухудшается отток слезной жидкости. Ее застой приводит к распространению бактерий. Глазная оболочка краснеет и появляется сильный зуд.
- Воспалительное заболевание конъюнктивит аллергического или инфекционного характера.
- Дакриоцистит – воспалительный процесс в тканях слезного мешочка.
- Бленнорея является инфекционным заболеванием, источником появления которого могут быть опасные бактерии в виде кишечной палочки, хламидии, стрептококка, стафилококка. Появиться у малыша бленнорея может в утробе матери или во время родов, а также при несоблюдении гигиены и неправильном уходе за новорожденным. К ее симптомам в первые дни относится покраснение слизистой оболочки глаз, отек век и бесцветные выделения. Через несколько дней появляется гной. Это заболевание требует серьезного антибактериального лечения.
Как только начинают гноиться глаза у новорожденного, необходимо выявить причину и как можно скорее избавиться от этой проблемы.
Причины
Самой главной причиной нагноения глаз является конъюнктивит. Он может развиваться вследствие воздействия следующих факторов:
- нарушение гигиены места, где постоянно находится и спит ребенок (кроватка, коляска);
- аллергические реакции, которые осложняются активированием условно-патогенной микрофлоры;
- воздействие вирусов, осложняющихся бактериальной инфекцией;
- отсутствие мытья рук у родителей и других людей, которые контактируют с младенцем;
- попадание инородного тела под веки, которое распространяется на слизистую оболочку глаз инфекцию;
- сильный ветер, который может переносить пыль и мусор, попадающий в глаза новорожденному во время прогулок;
- переохлаждение, при котором активизируется условно-патогенная микрофлора, образуя нагноение;
- отсутствие ежедневной гигиены новорожденного (его глазки необходимо ежедневно обрабатывать с помощью физраствора или кипяченой воды).
Под воздействием этих факторов у ребенка в глазах образуется нагноение. Цвет выделений может быть белым, желтым, зеленым, коричневым. Это все свидетельствует о размножении патогенной микрофлоры.
Аллергический конъюнктивит
Начинает развиваться при попадании в организм какого-либо вещества, вызывающего аллергическую реакцию. У детей более старшего возраста это может быть поллиноз, аллергия на бытовую химию и т.д., но у младенцев реакция в основном проявляется на какие-либо новые продукты, введенные в рацион, либо на неподходящие индивидуальные средства гигиены. При аллергии глазки краснеют, веки опухают, появляется обильное слезоотделение, малыш начинает проявлять беспокойство и тереть глаза. Нередко аллергия сопровождается сыпью на лице или теле (диатез). При остром ее течении может произойти отек Квинке (например, после укуса насекомого), крапивница и прочие осложнения.
Насколько сильны будут симптомы конъюнктивита у ребенка, зависит от количества аллергена, попавшего в организм, а также от состояния его иммунной системы. Развиваться болезнь может очень быстро — в первые же минуты после контакта с раздражителем, или проявиться чуть позже, через несколько суток.
Для выяснения причины аллергической реакции проводят специальную диагностику — она называется скарификацией. На предплечье ребенка делают мелкие царапинки, а потом на каждую наносят вещество, которое могло вызвать раздражение. Если реакция положительная, то кожа вокруг царапинки покраснеет. В случае, когда проведение скарификационного теста невозможно, применяют метод определения специфических антител класса IgE в сыворотке крови.
Лечение аллергии проводится с помощью антигистаминных препаратов, увлажняющих и снимающих раздражение капель, в тяжелых случаях применяются кортикостероиды.
Советы доктора Комаровского
Евгений Олегович, он же доктор Комаровский, своими советами помогает многим родителям лечить детей. Многие к нему прислушиваются. Далее он выделяет те ситуации при проблемах с глазками, при которых помощь врача необходима:
- ребенок в возрасте до 1 года;
- улучшения не наступает более 2 дней;
- присутствует светобоязнь;
- боль в глазах;
- ухудшение зрения;
- пузырьки на кое верхнего века.
Комаровский считает, что во время вирусный конъюнктивит не нуждается в лечении, потому что организм в течение 5-7 дней выработает иммунитет и сам справится с заболеванием. Исключение возможно, если органы зрения поражены вирусами герпеса.
При бактериальном конъюнктивите необходим курс антибиотиков. При местном применении они очень эффективны. Даже если в инструкции есть ограничение по возрасту, то этого не стоит бояться. Используются эффективные глазные капли от воспаления для детей.
Что делать, когда стоит опасаться полной потери зрения –глазные капли от глаукомы и глазного давления.
Доктор Комаровский
При аллергическом конъюнктивите важно найти аллерген, после чего все симптомы должны сами пройти. Если устранить аллерген не представляется возможным, то на помощь придут гормональные средства, они действуют быстрее, чем антигистаминные препараты (например, Зиртек или Фенистил)
Евгений Олегович отмечает, что все формы конъюнктивита заразны, поэтому необходимо ограничить круг общения. У ребенка должны быть отдельные от других полотенца, подушки, посуда и т.д.
Очень важно правильно научиться закапывать капли и наносить мази. Во время одностороннего конъюнктивита необходимо лечить оба глаза, но так чтобы флакончик не контактировал с поверхностью глаз
Для этого необходимо оттянуть нижнее веко и в конъюнктивальный мешок закапать необходимое количество средства. Капли или мазь при этом должны быть комнатной температуры.
Для чего назначают глазные капли Тауфон читайте в статье.
Здоровые глазки
К чему приводит повышение внутриглазного давления?! – Глаукома глаза что это такое.
Бактериальный конъюнктивит глаз: лечение у детей
При проведении терапевтических мероприятий требуется также соблюдать правила гигиены и несколько раз в день очищать глаза ребенка от гнойного отделяемого перед введением капель и мазей. Для этого используют слабые антисептические растворы фурацилина, борной кислоты или же специальные средства — например, «Блефаролосьон» от российского производителя «Гельтек-Медика». Перед началом процедур нужно хорошо вымыть руки, чтобы не занести грязь в глаза.
Для лечения бактериального конъюнктивита назначают лекарственные средства с антибиотиками, которые не всасываются в кровь, а только в ткани глаз, поэтому безопасны для детей. Такая терапия способствует эффективному устранению симптомов болезни. Если через 2-3 дня улучшения не наступают, то нужно прекратить прием антибиотиков и обратиться к офтальмологу — он назначит другой препарат. Вот какие капли и мази применяют в офтальмологии для лечения детских бактериальных конъюнктивитов.
«Тетрациклин». Широко распространенный антибиотик, который используется для лечения детей в возрасте от 8 лет. Тетрациклиновую мазь нужно применять строго в соответствии со схемой, прописанной специалистом. Она зависит от вида заболевания, степени поражения глаз и индивидуальных особенностей организма.
«Тобрекс». Содержат аминогликозид и применяются в офтальмологии для лечения многих бактериальных инфекций. Это довольно сильный антибиотик, который подавляет синтез белка в клетках микроорганизмов, нарушая их нормальную жизнедеятельность. Справляется с большинством возбудителей бактериального конъюнктивита. «Тобрекс» может быть назначен даже детям первого года жизни с целью терапии гнойных конъюнктивитов, что свидетельствует о безопасности лекарства. Весьма эффективен при лечении различных заболеваний глаз пиогенной этиологии. У «Тобрекса» практически отсутствуют противопоказания.
«Макситрол». Основные компоненты лекарства — дексаметазон + неомицин + полимиксин В. Они способствуют эффективному устранению проявлений бактериального конъюнктивита. Капли нередко назначают в период восстановления после хирургических и лазерных вмешательств на глазах с целью профилактики развития инфекций.
«Левомицетин». В состав мазей и капель с этим названием входят эффективные антибиотики, в том числе хлорамфеникол. Применяются при конъюнктивите, блефарите, кератите и других офтальмологических заболеваниях.
«Витабакт»Основной компонент капель — пиклоксидин — оказывает антисептическое воздействие, устраняет симптомы воспаления глаз и высокоэффективен для лечения конъюнктивитов, кератитов, дакриоциститов у малышей первого года жизни. Капли действуют только местно, не всасываются в кровь, поэтому безопасны даже для маленьких детей. Единственное противопоказание для применения «Витабакта» — индивидуальная непереносимость его компонентов.
Гнойные выделения при воспалительных процессах внутренних половых органов
Как правило, эти болезни не возникают спонтанно. В большинстве случаев им предшествуют:
- Длительные нелеченные воспалительные процессы в наружных половых путях или на шейке матки.
- Перенесенные аборты, выкидыши и роды.
- Установка внутриматочной спирали при недостаточной подготовке шейки. Контрацептив можно применять только при здоровой шеечной поверхности – без эрозий, дисплазий и других изменений.
Воспалительные процессы внутренних половых органов сопровождаются появлением зелёных, обильных слизистых выделений, иногда имеющих небольшие примеси крови. Они, как правило, не вызывают воспаления наружных половых органов и не имеют неприятного запаха. Отличительная черта – усиление их на фоне ходьбы и физической активности.
При воспалительных процессах в матке и придатках возникает боль внизу живота и пояснице, повышается температура, ухудшается общее состояние, сбивается менструальный цикл.
Красный носогубной треугольник
Кожа в носогубном треугольнике краснеет при следующих патологиях:
- Аллергическая реакция. Симптомы индивидуальной непереносимости возникают при воздействии на кожу аллергенов: косметики, лекарств, трав и т. д, Также красноту в носогубной области вызывает системная аллергия на шерсть, еду, лекарства. Гиперемия часто сопровождается зудом, шелушением, сыпью, аллергическим ринитом, слезотечением, чиханием.
- Периоральный дерматит. Это тип аллергической реакции с локальным расположением вокруг рта). При периоральном дерматите кожа краснеет, раздражена, покрыта мелкой гнойничковой сыпью.
- Демодекоз. Заболевание вызывает микроскопический паразит — клещ демодекс. Он может не проявляться годами и активируется под воздействием провоцирующих факторов: низкого иммунитета, гормональных скачков. Обычно демодекоз начинается с покраснения носогубного треугольника, после чего клещ распространяется на нос и щеки.
- Стрептодермия, грибковые заболевания и др.кожные болезни.
Бактериальные конъюнктивиты
В большинстве случаев их вызывают золотистый стафилококк (Staphylococcus aureus), пневмококк (Streptococcus pneumoniae), разные виды гемофильной палочки. Реже Chlamydia trachomatis (трахома), гонококк Neisseria gonorrhoeae, синегнойная палочка Pseudomonas aeruginosa.
Развитие и симптомы
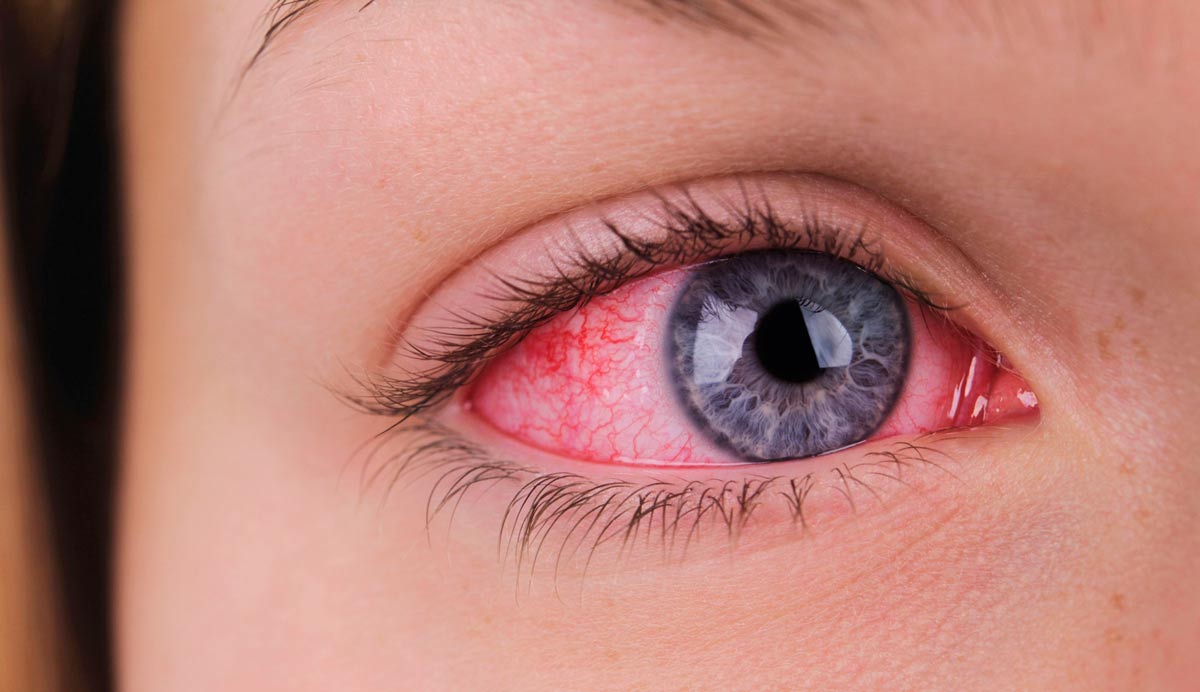
Как правило, сначала инфицируется один глаз, а через некоторое время второй. Выделения носят гнойный характер. Могу быть слабыми (заметны на ресницах в виде небольших хлопьев), умеренными и обильными, преимущественно желтоватого и зеленоватого цветов. Сильные выделения при высыхании вызывают слипание ресниц и век.
Выражены покраснения оболочки глазного яблока и век. Веки отекают, как правило, умеренно. Предушные лимфоузлы не отекают.
Светобоязнь отсутствует. Хемоз не развивается. Этим бактериальный конъюнктивит отличается от вирусного.
Боль умеренная, при развитии кератоконъюнктивита – выраженная. При кератоконъюнктивите может упасть зрение.
Бактериальная форма болезни может быть как острой, так и хронической. При хронической форме недуг прогрессирует медленно, в течение нескольких недель возможны лишь небольшая гиперемия глаз и утреннее слипание век. Для хронического конъюнктивита характерны сопутствующие патологии – синдром «сухого глаза», блефароконъюнктивит.
При остром конъюнктивите, вызванном стафилококком или стрептококком (самые распространенные возбудители этой болезни), он прогрессирует в течение 2–4 дней. Если в течение недели или более лечение антибиотиками не было проведено (или оказалось неэффективным), возможно развитие кератоконъюнктивита или язвы роговицы.
При правильной терапии уменьшение симптомов наступает на 3-й день.
Лечение хронического конъюнктивита может потребовать больше времени, особенно при сопутствующих патологий и присоединении других инфекций.
Диагностика
Дифференциальную диагностику (различия) бактериальной формы воспаления с ее вирусной и неинфекционной формами проводят, исходя из клинической картины, описанной выше.
Бактериальный посев отделяемого из глаза назначают при тяжелом течении болезни, слабом иммунитете пациента, некоторых хронических заболеваниях глаз.
Лечение
При бактериальной форме болезни назначаются местные антибиотики в виде капель.
Выполняется промывание глаз раствором фурацилина.
Гонококковая, синегнойная и хламидийная инфекции требуют подключения системной антибактериальной терапии.
Если на 2–3 день не наступает облегчения, это означает резистентность бактерий к этому антибиотику или, то что конъюнктивит имеет небактериальную природу.
Если раньше этого не было сделано, выполняют бактериальный посев отделяемого из глаза на вид бактерий и их чувствительность к разным видам антибиотиков. Если результат будет отрицательным (бактерии не обнаружатся) это будет означать, что данный конъюнктивит имеет вирусное или аллергическое происхождение.
При уверенности в бактериальной природе заболевания при его тяжелом течении подключают кортикостероиды или комбинацию антибиотика и кортикостероидного препарата.
Синегнойный конъюнктивит
Возбудитель – синегнойная палочка Pseudomonas aeruginosa.
Болезнь протекает стремительно. В течение 30–60 минут возникает резкая боль, падение зрения, выраженная гиперемия глазного яблока. Отек выражен слабо. Выделения скудные. Выраженная фотофобия мешает офтальмологическому осмотру.
В первые часа болезни возникает язва роговицы. Ее прободение и развитие эндофтальмита возможно уже через 2 суток.
Справка! Эндофтальмит – гнойный воспалительный процесс внутренней оболочки глазного яблока.
Присоединение язвенного поражения более вероятно, если у пациента уже было нарушение целостности роговицы (операции, использование контактных линз). Обычно носит односторонний характер.
Терапия
Лечение проводится только в условиях стационара. Назначается мощная антибактериальная терапия, как местно, так и системно. Параллельно проводится противовоспалительное и восстанавливающее лечение.
Применяют такие препараты:
- Местные антибиотики широкого спектра действия 2-х видов. Обычно это фторхинолон последнего поколения + аминогликозид.
- Курс внутримышечных инъекций антибактериальными препаратами: аминогликозиды или цефалоспорины.
- Противовоспалительные препараты нестероидной группы (НПВС).
- Препараты для репарации (восстановления структуры) клеток: Мирамистин, Солкосерил.
- Мидриатики (средства для расширения зрачка).
Эти меры должны быть приняты еще до поступления пациента в стационар.
Раскрытие шейки матки на 1 палец. Раскрытие шейки матки перед родами: этапы, сроки
Особенности лечения дакриоцистита
Дакриоцистит
Лечение дакриоцистита может проводиться как консервативным методом, так и путем хирургического вмешательства. Метод лечения выбирает врач в зависимости от степени выраженности клинической картины. При диагностировании острой формы патологии справиться с патологическим процессом в глазу удается с помощью антибиотиков.
Кроме этого, эффективным методом терапии считается форсированное промывание слезных каналов. Такая процедура считается совершенно безболезненно и не причиняет малышу боли и дискомфорта.
Дополнительным методом лечения дакриоцистита является физиотерапия, которая включает:
- УВЧ-терапию;
- припарки;
- согревающие компрессы;
- точечный массаж.
С помощью физиопроцедур удается за короткое время нормализовать состояние зрительного нерва, и ребенок выздоравливает за 7-10 дней.
Бактериальный конъюнктивит
Распространенный вид заболевания у маленьких детей, так как развивается он чаще всего при попадании в организм патогенных микроорганизмов: гонококков, стафилококков, хламидий и т.д. Они легко проникают через слизистые оболочки, ведь дети часто трут глазки, тянут различные предметы в рот, грызут ногти. В 9 месяцев у ребенка как раз начинается самый «исследовательский» возраст, когда ему нужно попробовать на зуб все, что попадается в руки.

Гнойный конъюнктивит новорожденных, называемый также гонококковой бленнореей, развивается обычно через 5-10 дней после появления ребенка на свет. Он заражается им при прохождении через родовые пути больной матери. При хроническом течении инфекции также существует угроза эндофтальмита или панофтальмита.
Отличительный признак бактериальных конъюнктивитов — наличие гнойного отделяемого, тогда как при аллергическом и вирусном видах оно обычно прозрачное или слизистое. От гноя часто слипаются глаза малыша, особенно после сна. При некоторых формах бактериального конъюнктивита — например, при хламидийном, могут увеличиться лимфоузлы.
Если оперативно не начать лечить бактериальный конъюнктивит у ребенка, то он может принять хроническое течение, и тогда понадобится довольно много времени для полного выздоровления. Кроме того, несвоевременная терапия может привести к сильному изъязвлению роговицы и, как следствие, к утрате зрительных функций. Основными лекарственными средствами в этом случае являются капли и мази с антибиотиками — их назначает врач в соответствии с возрастом ребенка. Кроме того, необходимо очищать глазки от гноя, промывая их несколько раз в день слабым антисептическим раствором.
Лекарства, предназначенные для лечения ребенка в 9 месяцев, не проникают в кровоток, а действуют местно на ткани глаза. Категорически запрещено самостоятельно решать, чем лечить конъюнктивит. Родители должны четко следовать рекомендациям специалиста. В противном случае процесс выздоровления существенно затянется.
Белый носогубной треугольник
Если носогубный треугольник приобрел бледную окраску и стал выделяться на лице — это серьезный повод проверить здоровье.
Бледность кожи в этой области может указывать на целый ряд опасных проблем:
- Недостаточность работы сосудов, итогом чего станут судороги, атеросклероз и др. патологии
- Заболевания органов дыхания. Носогубный треугольник бледнеет или становится синим при бронхите, пневмонии, тяжелом тонзиллите, бронхиальной астме и дыхательной недостаточности.
- Анемию, при которой клетки недополучают кислород из-за снижения количества гемоглобина.
- Локальное нарушение кровотока в мелких подкожных сосудах при простуде или стрессе.
Треугольник смерти: как умерли королева Вюртемберга Катаржина и композитор Скрябин
Прыщи в области носогубного треугольника погубили много людей — мужчин и женщин, в т.ч. известных. Приведем всего два показательных примера, подтверждающих опасность самостоятельного вмешательства.
Королева Вюртемберга Катаржина. Новый 1819 год начался для королевской семьи в Штутгарте. Все шло как обычно: торжественная молитва, ужин, прогулка, оперное представление. Вечером 3 января королева Катарина Павловна, дочь императора Павла, заметила у себя в правом углу рта прыщ. Женщина его выдавила и легла спать.
На следующий день королева посетила конный завод в Шарнхаузене. А вечером пожаловалась врачам на боль и опухоль с правой стороны лица. Утром следующего дня у женщины поднялась температура, боль усилилась, а опухоль распространилась на верхнюю губу. Снять симптомы не удавалось. 9 января королева умерла. Ей было всего 30 лет.