Через сколько выписывают из роддома после кесарева
Содержание:
- Полноценный отдых — основа восстановления
- Как проводится?
- Когда происходит выписка из роддома
- На какой день после кесарева выписывают из роддома
- Что такое кесарево сечение?
- Причины невозможности естественных родов после кесарева сечения
- Показания к операции кесарева сечения
- Во время операции
- Молоко придет не быстро
- Как проходит восстановительный период в реанимации и палате
- До операции: выбор анестезии, подготовка
Полноценный отдых — основа восстановления
Кесарево сечение — это серьезная операция и телу нужно время для полного восстановления
На этом этапе как никогда важно обеспечить мамочке полноценный отдых. На протяжении 6 недель необходимо ограничить себя в нагрузках, достаточно высыпаться
Конечно, с малышом на руках воплотить в жизнь рекомендации довольно сложно, но стоит попытаться, например, привлечь к домашнему хозяйству и помощи с ребенком других домочадцев.
Полноценный сон помогает телу быстрее восстанавливать поврежденные ткани, ускоряя заживление ран, а также снизить уровень стресса в организме и риск возникновения послеродовой депрессии.
Как проводится?
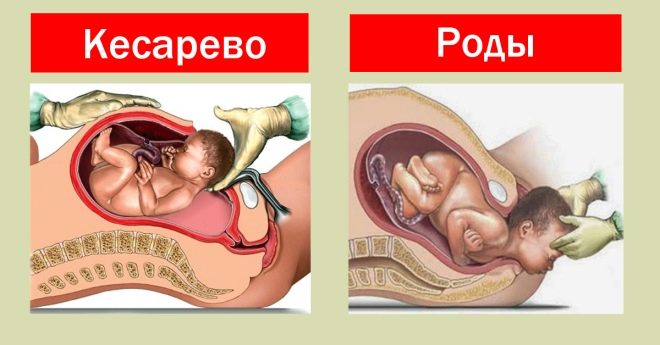
При естественных родах малыш покидает утробу матери через половые пути. Это долгий и трудоемкий процесс, во многом регулирующийся не врачами, не роженицей, а матушкой-природой. Для матери и ребенка рождение бывает долгим и трудным, но процесс восстановления также более естественный, физиологичный.
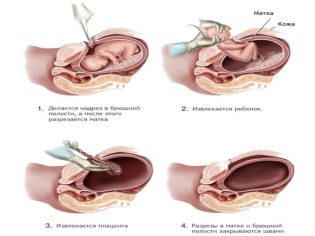
Кесарево сечение делают тогда, когда естественные роды по определенным причинам не представляются возможными или могут быть очень опасны для жизни и здоровья женщины и ее малыша. В этом случае ребенка извлекают не через половые пути, а через сделанный хирургом разрез в матке и передней брюшной стенке.
Для планового хирургического родоразрешения причины чаще всего такие:
- большие размеры плода;
- несоответствие размеров таза размерам плода;
- выраженное многоводие или маловодие;
- предлежание плаценты с перекрытием внутреннего зева;
- опухолевые новообразования в матке;
- послеоперационные рубцы на матке;
- тазовое или поперечное положение плода к концу беременности;
- генитальные инфекции у женщины;
- гестоз;
- заболевания сердца и сосудов у женщины, почечная недостаточность, близорукость и отслойка сетчатки в анамнезе.
Для экстренной операции показания совершенно другие. Чаще всего потребность в завершении родов хирургическим путем возникает при развитии первичной или вторичной слабости родовых сих.
Слабые схватки, не приводящие к раскрытию шейки матки до нужных размеров, остановившиеся потуги, долгий безводный период, отсутствие эффекта от медикаментозной стимуляции, признаки гипоксии плода, массированное кровотечение у матери — все это основания для перевода роженицы из родильного зала в операционную.
Чаще всего лечь в стационар предписывается на 38-39 неделе беременности, а если операцию делают не в первый раз, то примерно на неделю раньше.
В течение нескольких дней женщину обследуют, делают анализы, проводят контрольное УЗИ, выбирают метод анестезии — эпидуральный (спинальный) наркоз, при котором женщина будет находиться в сознании в течение всей операции или общий наркоз, при котором роженица будет спать крепким медикаментозным сном.
В день операции утром женщине делают клизму, бреют лобок, измеряют давление и температуру тела. В операционную доставляют на каталке и в первую очередь проводят анестезию. После того как наркоз введен, врачи размечают линии разрезов, обрабатывают живот и промежность спиртовым раствором или раствором йода и приступают к операции.
Длится она от 20 до 40 минут. За это время хирург рассекает брюшную стенку, отводит в сторону мышцы и мочевой пузырь. Если операция плановая, разрез делают горизонтальный, в нижнем сегменте матки. Потом делают разрез на матке, перфорируют плодный пузырь, сливают околоплодные воды и достают малыша. Момент рождения крохи на свет, его первый крик женщина сможет услышать только в том случае, если она выбрала эпидуральную анестезию. В состоянии общего наркоза эти моменты роженице пережить не удастся.

Малыша передают неонатологу или медицинской сестре детского отделения. Пока крохе обрабатывают пуповину, взвешивают и оценивают по шкале Апгар, хирург вручную отделяет от стенки матки плаценту и зашивает репродуктивный орган. Потом на место возвращают мышечные ткани и мочевой пузырь и накладывают внешние швы.
При повторных родах путем КС операция может продлиться дольше, чем при первой операции, это связано с необходимыми временными затратами на иссечение старого рубца, которое обязательно проводится, ведь каждый раз женщину оперируют строго по старому рубцу.
Когда происходит выписка из роддома
Сроки пребывания в роддоме для каждого малыша и мамы могут отличаться в зависимости не только от их состояния, но и от конкретного медицинского учреждения. В большинстве случаев выписка происходит:
- после успешных естественных родов — на 3-й день;
- после операции кесарева сечения — на 7–10-й день.
Всё время пребывания в больнице взрослые и новорождённые пациенты находятся под наблюдением врачей — акушера-гинеколога для мамы и неонатолога для малыша. Именно эти два специалиста и принимают совместное решение о выписке — состояние женщины и её ребёнка должны быть хорошими. Задержать молодую семью в роддоме могут следующие ситуации:
- осложнения в родах. Если во время родов было кровотечение, серьёзные разрывы, ручное отделение плаценты, то женщину могут задержать на 5–7 дней для наблюдения за её состоянием;
- осложнения в послеродовом периоде — воспаление шва после кесарева, воспалительный процесс в репродуктивных органах также продлевают время пребывания в больнице;
- незрелый или недоношенный ребёнок — таких малышей выхаживают в отделении патологии;
- чрезмерная потеря массы тела малышом (больше нормы, составляющей 6–8%);
- инфекционное заболевание у ребёнка.
Когда разрешение на выписку дано, остаётся собрать вещи и отправиться домой. Однако к такому радостному событию нужно хорошо подготовиться, ведь существует масса нюансов.
Документальное сопровождение выписки
Перед самой выпиской важно не забыть о формальной стороне процесса. Женщина должна забрать с собой из роддома следующие документы:
две странички из обменной карты:информация о ребёнке — состояние малыша при рождении, оценка по Апгар, данные замеров, группа крови, отметки о сделанных прививках и процедурах, результаты осмотров специалистами, состояние при выписке. Эта бумага отдаётся врачу в детской поликлинике на первом приёме;
информация о маме — время поступления в роддом, способ родоразрешения, использованные в ходе препараты и процедуры, особенности протекания послеродового периода. Эту справу женщина должна в течение двух недель отнести в женскую консультацию, где она стояла на учёте;
справка о рождении ребёнка — этот документ необходим для получения свидетельства о рождении в ЗАГСе
Важно помнить — такая справка действительна лишь месяц;
больничный лист, если по случаю осложнённых родов женщине положено продление сроков нетрудоспособности;
часть родового сертификата. Согласно национальной программе «Здоровье» в женской консультации женщине выдаётся сертификат на сумму 11 тысяч рублей, 3 из которых предназначены для оплаты услуг в период беременности, 6 тысяч — на услуги в родильном доме и 2 тысячи — для профилактического наблюдения ребёнка
Последние талоны (1 тысяча на первые 6 месяцев малыша, и вторая — на период 6–12 месяцев) пригодятся на обследования — осмотры врачей, анализы, УЗИ и прочие профилактические мероприятия.
На какой день после кесарева выписывают из роддома
Если после естественных родов мама и младенец отправляются домой уже через три дня, то женщины, которым проведи операцию кесарева сечения, проводят в родильном доме на несколько дней дольше. Всё зависит от состояния матери и новорождённого, но в большинстве случаев выписка происходит спустя шесть-восемь дней с момента рождения младенца.
Вид наркоза, который использовался в процессе оперативного родоразрешения (общий, эпидуральная или спинальная анестезия) не влияют на сроки выписки из родильного дома. Исключения составляют только те случаи, когда организм женщины негативно отреагировал на анестезию, что вызвало осложнения. Если процесс восстановления проходит нормально, у молодой матери нет послеоперационных осложнений, то на шестые сутки ей проведут УЗИ, чтобы узнать состояние шва на стенке репродуктивного органа, определить, как сокращается матка, а также не осталось ли в полости органа сгустков крови или частичек плаценты. Если всё в порядке, то врачи снимают швы и готовят молодую мать к выписке.
Таблица: причины длительного нахождения матери и малыша в роддоме
| От чего зависит выписка женщины и малыша из родильного дома | Причины, по которым маму и малыша не выпишут из родильного дома в положенный срок |
| Общее физическое состояние молодой матери |
|
| Процесс заживления внешних и внутренних швов у женщины |
|
| Результаты анализов крови и мочи |
|
| Степень кровопотери в процессе родов и в послеродовом периоде |
|
| Состояние здоровья новорождённого |
|
Что такое кесарево сечение?
Это настоящая хирургическая операция, которая проводится под общим наркозом или под эпидуральной анестезией.
Она заключается в том, что врач разрезает ткани брюшной стенки и матки и вынимает малыша через полученное отверстие. Чаще всего современные хирурги применяют эпидуральную анестезию, так как она менее опасна для женщины и плода.
При ее использовании отсутствует чувствительность в нижней части тела. Неоспоримым плюсом этой операции является возможность женщины взять малыша на руки сразу после появления на свет и приложить к груди.
На сегодняшний день кесарево сечение может быть плановым, если известно заранее, что нужно проводить операцию и внеплановым, когда во время родов возникает острая необходимость в оперативном вмешательстве.
Причины невозможности естественных родов после кесарева сечения
Согласно данным Всемирной организации здравоохранения, нормальный показатель применения кесарева сечения в пределах 10% от всех родов, включая как экстренные операции, так и плановые. Хотя в Штатах «кесарят» не менее 29% рожениц.
Напомним, что необходимость в экстренном извлечении ребенка из лона матери с помощью вмешательства хирургов чаще всего связана с непредвиденными осложнениями, возникающими в процесс уже начавшихся родов. В числе таких осложнений акушеры отмечают: аномалии родовой деятельности (в том числе, ее недостаточную активность или внезапное полное прекращение схваток); слишком раннюю отслойка плаценты; угрозу разрыва матки; внутриутробную гипоксию плода.
В случаях срочного кесарева сечения производится вертикальная срединная лапаротомия передней брюшной стенки (разрез от надлобковой складки до околопупковой зоны), однако доступ в матку проводится через горизонтальный разрез в ее нижнем сегменте (за исключением наличия двойни или аномальной фиксации плаценты). В данном случае риск разрыва матки при последующих физиологических родах оценивается в 6-12%. При плановом же кесарении рассечение только горизонтальное, что на порядок снижает угрозу разрыва матки при будущей беременности и родах.
Акушеры-гинекологи считают вагинальные, то есть естественные роды после кесарева сечения невозможными по следующим причинам:
- анатомические особенности (слишком узкий малый таз или влагалище);
- аномальное предлежание плода (косое, ягодичное, ножное);
- плацента располагается в нижнем сегменте матки;
- крупный плод или многоплодие;
- преждевременные роды или переношенная беременность;
- необходимость в стимулировании начала родов;
- фетальный дистресс;
- наличие у матери сердечно-сосудистой патологии, гипертензии, сахарного диабета, почечной недостаточности, сильной близорукости и отслоения сетчатки глаз;
- киста шейки матки;
- выявлен активный вирус герпеса в области гениталий;
- ожирение у беременной;
- беременность после 40 лет;
- срок менее двух лет со времени хирургического родоразрешения.
Естественные роды после кесарева сечения проходят благополучно, если у женщины были хотя бы одни физиологические роды или уже были такие роды после кесарева; если первопричины проведения данной операции не повторяются в наступившей беременности; у женщины нет крупных медицинских проблем; размер плода и его положение не имеют отклонений.
Показания к операции кесарева сечения
Абсолютные показания кесарева сечения
Абсолютными показаниями выступают осложнения беременности и родов, при которых иной способ родоразрешения (даже с учетом плодоразрушающей операции) представляет смертельную опасность для матери:
- полное предлежание плаценты;
- тяжелые и среднетяжелые формы преждевременной отслойки нормально расположенной плаценты при неподготовленных родовых путях;
- угрожающий разрыв матки;
- абсолютно узкий таз;
- опухоли и рубцовые сужения, препятствующие рождению плода.
В тех случаях когда возникают абсолютные показания к выполнению операции кесарева сечения, все остальные условия и противопоказания не учитывают.
[], [], [], [], []
Относительные показания кесарева сечения
Относительные (со стороны матери и плода) показания возникают, если нельзя исключить возможность родоразрешения через естественные родовые пути, но с высоким риском перинатальной смертности и угрозой здоровью или жизни матери. В основе этой группы показаний лежит принцип сохранения здоровья и жизни матери и плода, поэтому кесарево сечение производят с обязательным учетом условий и противопоказаний, определяющих сроки и метод операции.
Показания к кесареву сечению во время беременности
- Полное предлежание плаценты.
- Неполное предлежание плаценты с выраженным кровотечением.
- Преждевременная отслойка нормально расположенной плаценты с выраженным кровотечением или наличием внутриутробной гипоксии.
- Несостоятельность рубца на матке после кесарева сечения или других операций на матке.
- Два и более рубца на матке после кесарева сечения.
- Анатомически узкий таз II–IV степени сужения, опухоли или деформации костей таза.
- Состояние после операций на тазобедренных суставах и тазовых костях, позвоночнике.
- Пороки развития матки и влагалища.
- Опухоли органов малого таза, блокирующие родовые пути.
- Множественная миома матки больших размеров, дегенерация миоматозных узлов, низкое расположение узла.
- Тяжелые формы гестоза при отсутствии эффекта от терапии и неподготовленных родовых путях.
- Тяжелые экстрагенитальные заболевания.
- Рубцовые сужения шейки матки и влагалища после пластических операций ушивания мочеполовых и кишечно-влагалищных свищей.
- Состояние после разрыва промежности III степени при предшествующих родах.
- Выраженное варикозное расширение вен в области влагалища и вульвы.
- Поперечное положение плода.
- Сросшаяся двойня.
- Тазовое предлежание плода при массе плода более 3600 г и менее 1500 г или с анатомическими изменениями таза.
- Тазовое предлежание или поперечное положение одного плода при многоплодной беременности.
- Три и более плода при многоплодии.
- Хроническая внутриутробная гипоксия плода, гипотрофия плода, не поддающаяся медикаментозной терапии.
- Гемолитическая болезнь плода при неподготовленных родовых путях.
- Длительное бесплодие в анамнезе в сочетании с другими отягощающими факторами.
- Беременность, наступившая в результате использования вспомогательных технологий (экстракорпорального оплодотворения, искусственной инсеминации спермой) при осложненном акушерско-гинекологическом анамнезе.
- Переношенная беременность в сочетании с отягощенным акушерско-гинекологическим анамнезом, неподготовленностью родовых путей и отсутствием эффекта от родовозбуждения.
- Экстрагенитальный рак и рак шейки матки.
- Обострение герпетической инфекции половых путей.
Показания к операции кесарева сечения во время родов
- Клинически узкий таз.
- Преждевременное излитие околоплодных вод и отсутствие эффекта от родовозбуждения.
- Аномалии родовой деятельности, не поддающиеся медикаментозной терапии.
- Острая внутриутробная гипоксия плода.
- Преждевременная отслойка нормально или низко расположенной плаценты.
- Угрожающий или начинающийся разрыв матки.
- Предлежание или выпадение петель пуповины.
- Неправильное вставление или предлежание головки плода (лобное, передний вид лицевого, задний вид высокого прямого стояния стреловидного шва).
- Состояние агонии или внезапная смерть роженицы при живом плоде.
Во время операции
В операционной пациентка надевает бахилы и шапочку. Для профилактики тромбоза используются эластичные бинты или компрессионные чулки. Все остальное пациентка снимает. Ей помогают устроиться на операционном столе. После проведения анестезии (для укола надо повернуться на бок, а потом снова лечь на спину) ей подключается капельница и надевается манжета для измерения артериального давления. Верхнюю часть туловища отгораживают от операционного поля ширмой. Ставят катетер для отвода мочи, обрабатывают живот антисептиком и накрывают стерильной простыней.
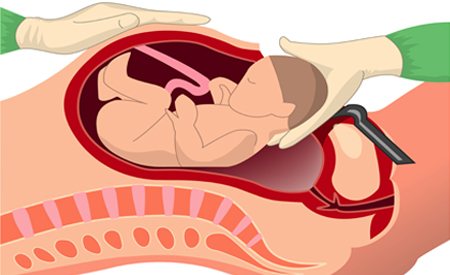
Далее, врач рассекает брюшную стенку и матку, вручную извлекает плод, перерезает пуповину и передает ребенка на обработку. С начала операции до этого момента проходит всего 5-10 минут. Затем матери показывают малыша, в некоторых роддомах ненадолго прикладывают его к груди и уносят в отделение новорожденных. После этого врач отделяет плаценту, обследует полость матки и зашивает ее рассасывающимися шовными материалами. На брюшную стенку накладывают косметический внутрикожный шов, обрабатывают его антисептиком и накладывают повязку. Вся операция в целом занимает около 30-40 минут.
Молоко придет не быстро
Не все впервые ожидающие ребенка мамы знают, что молоко не приходит в первые дни. Сначала вырабатывается прозрачная, желтая и липкая жидкость – молозиво. Молозиво особенно богато питательными веществами и помогает ребенку насытиться буквально каплями, так оно и вырабатывается – по чуть-чуть. Эти первые 3-4 дня помогают организму малыша привыкнуть к поступлению веществ не через пуповину, а в желудочно-кишечный тракт.
Но вот после оперативных родов из-за недостаточной естественной выработки гормонов молоко обычно приходит на сутки позже. Помогают ускорить процесс контакт с малышом, обильное питье и отдых. Ребенка обычно приносят после кесарева через сутки, но может быть и намного раньше – если противопоказаний нет.
Факт!
Раньше многие считали, что роды через кесарево сечение заканчиваются искусственным вскармливанием, так как сначала маме дают антибиотики, и прикладывать ребенка к груди не рекомендуется, а затем уже «упущено время для лактации».
Сегодня никаких ограничений из-за антибиотиков нет: используются те, что не навредят ребенку. И прикладывать советуют к груди малыша как можно раньше: это нужно и ему, и маме – так ее организм быстрее восстановится.
Еще один миф: из-за оперативных родов не возникает связь с малышом. На культивации этого мифа построена методика «мягкого» кесарева сечения, которое проводится несколько медленнее, мама может видеть «рождение» ребенка и сразу взять его на руки.
На самом деле небольшой шок и смятение чувств могут быть у всех – и при естественных родах тоже. Не надо ждать, когда «включится» материнский инстинкт или укорять себя за его отсутствие. Ученые уже доказали, что он запускается даже у мужчин при одном условии – заботе о ребенке. Кроме того, у мужчин тоже происходят изменения в теле после рождения ребенка!
Как проходит восстановительный период в реанимации и палате
Восстановление после оперативного родоразрешения занимает больше времени, чем после вагинальных родов. Сразу после завершения операции молодую маму переводят в палату интенсивной терапии, где она находится под наблюдением медицинского персонала. Врачи обязательно предупреждают роженицу о возможных негативных последствиях после проведения операции кесарева сечения, поэтому для своевременного диагностирования осложнений женщина первые сутки обязательно проводит в реанимации без младенца.
В современной гинекологии существует три варианта наркоза, который вводится роженицам перед хирургическим вмешательством. Первый вариант — общий наркоз, после введения которого женщина засыпает и не чувствует боли, не видит рождения своего малыша. Операция длится недолго и занимает от тридцати до сорока минут (в некоторых случаях КС может длиться до двух часов, если возникают осложнения во время проведения родоразрешения). После общего наркоза молодая мама приходит в себя спустя полчаса или час. Второй вариант — спинальная анестезия, которая позволяет женщине находиться в сознании, но при этом не чувствовать только нижнюю половину тела (брюшную полость и ноги). Третий вариант — эпидуральная анестезия, позволяющая сохранить способность двигаться, но абсолютно не чувствуя боли. Роженица имеет возможность услышать первый крик своего крохи, а также приложить младенца к груди.
Операция кесарева сечения в среднем длится около сорока минут
Медикаментозная терапия: обязательный этап восстановления после КС
После завершения операции и помещения молодой матери в палату реанимации ей назначается список обязательных медикаментов, которые помогут организму в процессе восстановления, а также в качестве профилактики инфицирования:
- во время оперативного родоразрешения женщина теряет некоторое количество крови, поэтому с помощью специальных препаратов производится коррекция кровопотери;
- в первые сутки после операции женщине нельзя есть. Для поддержания сил организма через систему (капельницу) молодой матери вводят питательный раствор;
- инъекции антибиотиков также являются обязательными для профилактики инфицирования матки и швов;
- шов после операции болит, поэтому молодой матери вводят обезболивающие препараты;
- также обязательно вводят препараты, которые помогают матке сокращаться, например, окситоцин;
- после операции многие женщины испытывают проблемы с работой кишечника. Для стимуляции перистальтики женщине могут назначить специальные препараты;
- один раз в сутки медицинская сестра проводит обработку шва с помощью антисептических препаратов и меняет повязку.
Большинство молодых мам опасаются медикаментозной терапии, ведь они хотят как можно раньше начать кормить грудью малыша. Не стоит переживать: врач обязательно подберёт такие препараты, которые можно совмещать с ГВ. Поэтому не стоит отказываться от применения лекарственных средств, ведь это может привести к возникновению серьёзных осложнений, которые легче было предотвратить, следуя указаниям медиков.
Когда постельный режим сменяется двигательной активностью
После первых суток с момента родов медики рекомендуют начинать женщине вставать, передвигаться по палате и немного ухаживать за новорождённым. Конечно, каждый организм индивидуален, поэтому некоторые матери уже через двенадцать часов хотят двигаться, а другие предпочитают лежать в кровати несколько дней, боясь даже пошевелить руками и ногами.
Однако есть и обязательные ограничения:
- нельзя делать резких движений. Первое вставание с кровати должно пройти под контролем медсестры и с её помощью. Затем женщина может аккуратно передвигаться по палате, ходить в туалет, но быстро выполнять эти движения не рекомендуется, чтобы не спровоцировать расхождение швов;
- запрещается поднимать тяжести весом более трёх килограмм. Даже младенца разрешается только перекладывать с пеленального столика в кроватку и т.д. Нельзя носить малыша на руках длительно время, кормить ребёнка медики советуют в положении лёжа, чтобы снизить нагрузку на организм;
- садиться можно только на третьи-четвёртые сутки после КС;
- категорически запрещается присаживаться и наклоняться.
До операции: выбор анестезии, подготовка
Кесарево сечение – серьезная операция, требующая анестезии. При плановом родоразрешении обычно используют метод анестезии, позволяющий маме бодрствовать и осознавать, что происходит.
Кесарево сечение в большинстве случаев (до 95%) проводят с помощью проводниковой (спинальной или эпидуральной) анестезии.
Обезболивают только нижнюю часть тела, и сразу после появления малыша на свет мама может взять его на руки.
Если оперативные роды экстренные, то может потребоваться общая комбинированная анестезия (эндотрахеальный наркоз).
До начала операции бреют лобок и размещают катетер для оттока мочи, чтобы наполненный мочевой пузырь не давил на матку. Это также снижает риск его повреждения. Потом, после введения обезболивающих препаратов в спинномозговой канал, женщину укладывают и загораживают нижнюю часть тела небольшой ширмой.
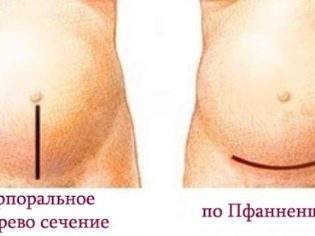
Кесарево сечение сегодня проводят через горизонтальный разрез над лобком.
Вертикальный разрез от лобка до пупка используется только в очень экстренных случаях, чтобы быстро достать младенца.
Если прежние роды тоже были оперативными, проводят иссечение старого рубца и делают новый разрез на том же месте.