Легочный фиброз
Содержание:
- Содержание статьи:
- Лечение
- Процедуры и операции
- Современные методы терапии
- Как определить заболевание
- Что такое фиброз легких, всего органа или участка: опасно или нет, может ли вызвать онкологию?
- Дифференциальный диагноз
- Классификация
- При каких заболеваниях «матовое стекло» проявляется на томограммах?
- Симптомы легочного фиброза
- Диагностика муковисцидоза
- Симптомы
- Общая информация
- Какие патологии имеют в виду, когда говорят «фиброз груди»?
- 2.Зачем проводится биопсия и как ее делают?
- Диагностика
- Как лечится легочный фиброз — как остановить прогрессирование патологии: эффективные средства, препараты
- Лечение
Содержание статьи:
По определению кератома – это доброкачественный процесс, локализующийся на коже и имеющий гиперкератическое происхождение. Она может быть единичной или множественной. Отдельные виды кератом дерматологи причисляют к числу пограничных образований, и их образование, особенно у некоторых групп пациентов, может свидетельствовать о повышенном риске онкологии. В среднем, в разных возрастных группах малигниации подвергается от 8 до 35% образований.
Если кератомы опасные или их много, человеку необходимо регулярно наблюдаться у дерматолога-онколога, который оценивает, как выглядит кератома и не возникает ли у нее признаков перехода в раковую опухоль.
Кроме этого, при ношении тесной одежды или трения плотными ее элементами, возможно травмирование поверхности образования, что грозит присоединением вторичной инфекции, включая грибковую или вирусную.
В среднем, кератомы наблюдают на коже у пациентов старше 40-летнего возраста, максимальное число элементов регистрируют у людей старше 60 лет. По данным статистики только 10% кератом регистрируют у людей 20-25 лет, около 25% у лиц старше 30 лет, более 45% – после сорокалетия. Половых различий не выявлено, хотя некоторые ученые считают, что от проблемы немного чаще страдают мужчины.
Лечение
Хотя в настоящее время нет лекарственных средств против ИЛФ, можно замедлить прогрессирование ИЛФ и улучшить качество жизни.
Методы лечения зависят от стадии ИЛФ и могут включать в себя:
- Ингибиторы киназы: этот тип лекарственных средств помогает замедлить потерю функции легких и предотвратить внезапное ухудшение ИЛФ.
- Антациды: они помогают лечить ГЭРБ, если у людей также есть это состояние.
- Кислородотерапия: первоначально человек может нуждаться в этой терапии после физической нагрузки. На более поздних стадиях ИЛФ он может нуждаться в ней постоянно.
- Трансплантация легких: эта операция может быть необходима людям с прогрессирующим ИЛФ.
Другие формы лечения зависят от симптомов заболевания. Например, если у человека развилась легочная инфекция, то могут потребоваться антибиотики. При хроническом кашле назначают кодеин.
Легочная реабилитация может быть частью плана лечения.
Легочная реабилитация — это программа, которая может включать в себя:
- дыхательную гимнастику
- физическую активность для укрепления организма
- консультирование
- рекомендации по питанию
Процедуры и операции
Во время выполнения любых упражнений активно работают сердце и легкие. Специальная дыхательная гимнастика направлена на повышение функциональных возможностей легких, снижение одышки и увеличение переносимости нагрузки. В комплекс нужно включать упражнения на тренировку диафрагмального дыхания и упражнения с форсированным выдохом. За основу можно взять дыхательные упражнения по методике П. А. Бутейко. Продолжительность дыхательной гимнастики — 10 минут, а выполнять ее нужно 3-5 раз в течение дня. Идеальным вариантом является индивидуально подобранная гимнастика. Если состояние дыхательной системы позволяет можно заниматься спортивной ходьбой.
Из процедур показана заместительная кислородотерапия, которая проводится при снижении давления кислорода крови менее 60 мм рт. ст. При хронической дыхательной недостаточности кислородотерапию проводят в домашних условиях длительно (по 18 часов в сутки) в режиме малопоточной (2-5 л/мин) подачи кислорода. При тяжелой дыхательной недостаточности используют гелиево-кислородные смеси. В домашних условиях применяются концентраторы кислорода.
Для удаления из крови циркулирующих иммунных комплексов (особенно при бронхиальной астме) применяют гемосорбцию.
Современные методы терапии
Поскольку заболевание носит генетический характер, то лечение муковисцидоза направлено на поддержание жизнедеятельности пораженных органов и нормализацию работы экзокринных желез. Для этого необходим комплексный подход, учитывающий состояние организма в целом. Пациент в течение всей жизни находится под врачебным контролем, врач проводит осмотры каждые три месяца. Пациенту назначают:
- муколитики, бронходилятаторы для разжижения мокроты;
- кинезотерапию – массажи, дыхательные упражнения, дренажи;
- антибиотики – при наличии воспалительной инфекции;
- кортикостероиды либо нестероидные противовоспалительные препараты по мере необходимости в ингаляциях;
- ферментотерапия при поражении поджелудочной железы;
- препараты для поддержки функции печени и других пораженных органов.
Клинические рекомендации при кистозном фиброзе включают усиленное питание с повышенным содержанием белков и без ограничения жиров. Кроме того, показаны общеукрепляющие средства, при легких формах болезни – санаторное лечение.
Как определить заболевание
Признаками кистозного фиброза нередко служат:
- постоянный солоноватый налет на коже;
- пониженная масса тела, несмотря на нормальный аппетит;
- хроническая диарея, высокое содержание жира в каловых массах, диспепсия;
- хриплое, со свистом, дыхание;
- частые инфекции органов дыхания;
- постоянные приступы кашля с обилием мокроты;
- утолщенные кончики пальцев, деформация ногтей;
- появление доброкачественных новообразований в полостях носа;
- выпадающая прямая кишка.
У вас появились симптомы кистозного фиброза (муковисцидоза)?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
При обращении к врачу для диагностики муковисцидоза, как правило, возникает необходимость в проведении ряда исследований:
- анализ крови и мочи (лабораторный общий анализ);
- кала (копрограмма для определения содержания в каловых массах жира, клетчатки, крахмала, мышечных волокон);
- мокроты (миикробиологическое исследование);
- бронхоскопии для обнаружения патологических изменений в бронхах – бргонхоэктазов;
- рентгенографии легких для выявления инфильтрата и склерозированных участков;
- спирометрии для оценки дыхательной функции;
- молекулярно-генетического исследования на наличие генетической мутации, приводящей к развитию болезни;
- потового теста – основного исследования, которое определяет содержание ионов натрия и хлора в секрете потовых желез.
Что такое фиброз легких, всего органа или участка: опасно или нет, может ли вызвать онкологию?
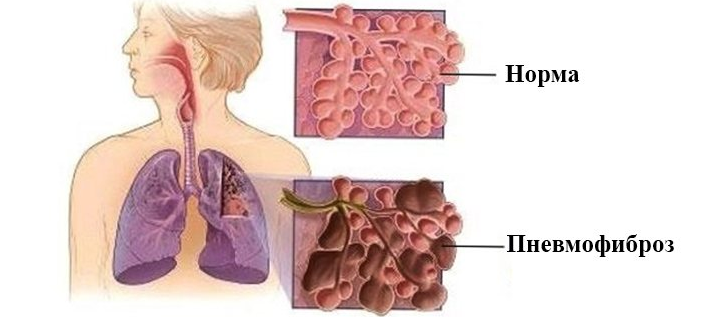
Фиброз легких
Фиброз легких – это патологическое состояние легких, которое начинает свое прогрессирование, когда легочные ткани имеют тенденцию повреждаться и рубцеваться. Эта утолщенная, твердая ткань делает более трудной работу легких. По мере распространения легочного фиброза усиливается одышка.
Рубцевание, связанное с патологическим процессом, может быть вызвано большим количеством факторов.
Если не обращать внимание на симптомы, и не лечить патологию, то это очень опасно и может привести к неприятным последствия, и даже смерти.
Причем неважно, такая патология развивается на всем органе с обеих сторон или только на отдельном участке.
Фиброз легких может вызвать онкологию, поэтому больной должен своевременно обращаться к докторам и выполнять все рекомендации врача, если диагноз уже поставлен.
Дифференциальный диагноз
У пациентов с подозрением на ИЛФ должен проводиться тщательный дифференциальный диагноз. При выявлении КТ-картины, соответствующей вероятной или возможной ОИП, что происходит довольно часто, в круг дифференциального диагноза следует включать, в первую очередь, хронический экзогенный аллергический альвеолит и фибротический вариант НСИП. Тем не менее, у части пациентов рекомендованная в данном случае ХБЛ не проводится в связи с наличием противопоказаний (тяжелой дыхательной недостаточности, сопутствующих заболеваний, возрастных ограничений) или нежеланием пациента.
Классификация
По распространенности и рентгенологическим или КТ признакам:
- Локальный фиброз легких (ограниченный). Локальный пневмофиброз поражает только часть легочной ткани, которая становится более плотной. На снимках четко определяются границы патологического процесса. Ограниченный пневмофиброз не влияет на эластичность всего легкого и на функции дыхания почти не отражается. Протекает бессимптомно и чаще не беспокоит пациентов. Примером ограниченного фиброза может быть исход крупноочаговой пневмонии. При хроническом бронхиолите при рентгенологическом исследовании обнаруживаются, помимо локального пневмосклероза, еще и утолщения вокруг бронхов. При этом заболевании обычно встречаются двусторонние фиброзные изменения в нижних отделах.
- Диффузный. При этом варианте фиброз диффузно охватывает всю легочную ткань и распространение процесса происходит намного быстрее, чем при локальной форме. Ткань легких уплотняется, структура деформируется и уменьшается объем легких. В связи с этим функция дыхания значительно ухудшается.
- Очаговый фиброз легких – наличие нескольких разных по размерам и структуре очагов. Они могут быть как ограниченные (округлой формы) и диффузные (размытые, без четких границ). Очаговый пневмофиброз выявляется при силикозе, пневмокониозе, на месте расположения гранулем различного происхождения.
- Линейный фиброз легких. При какой патологии он встречается и что это значит «линейный пневмофиброз»? Этот термин применяется для описания рентген-обследования или КТ легких, если выявляется уплотнение ткани в виде тяжа линейной формы (практически это рубец, который имеет линейную форму). Образуется такой вид фиброза после воспалительных заболеваний (прежде всего — туберкулез), травм, оперативных вмешательств. Линейная патология часто проявляется на рентгенограмме только через несколько лет после перенесенной болезни. Участок линейного фиброза, который связан с корнем лёгких, свидетельствует о перенесенной прикорневой пневмонии или первичном туберкулёзном комплексе. При хронической форме экзогенного альвеолита КТ-проявлениями являются: ячеистый и грубый линейный фиброз. При идиопатическом фиброзе поражение паренхимы симметричное, при этом в зависимости от стадии очень часто отмечается линейный фиброз, «матовое стекло», бронхоэктазы и «сотовое легкое».
- Перибронховаскулярный фиброз — наличие соединительной ткани вдоль бронхососудистого пучка. При этом просвет бронхов и сосудов сужается, что вызывает вентиляционные и сосудистые нарушения.
- Ацинарный (внутридольковый) — процесс отражает заполнение ацинусов и терминальных бронхиол клетками соединительной ткани. При этой форме отмечаются выраженные перфузионно-диффузионные нарушения. Так проявляется на КТ интерстициальная пневмония.
- «Сотовое легкое» — полная утрата нормального строения легкого. В легочной ткани отмечается чередование полей фиброза, эмфиземы и кист, что напоминает пчелиные соты.
По течению:
- Прогрессирующий.
- Не прогрессирующий.
Отдельно выделяется идиопатический фиброз легких — особая форма/вариант хронической фиброзирующей интерстициальной пневмонии неизвестной этиологии, которая неуклонно прогрессирует и является причиной смертности. Возникает преимущественно у людей старшего возраста и поражает только легкие. Процесс чаще локализуется в периферических отделах легких и проявляется интерстициальным воспалением альвеол с формированием вокруг альвеолярных ходов фиброза.
Как сказано выше, причины заболевания неизвестны, но выделяют факторы, которые усугубляют идиопатический легочный фиброз — это курение, вдыхание неорганической и органической пыли, вирусная инфекция, сахарный диабет. Заболевание чаще всего встречается у пациентов в возрасте старше 50 лет. Частота заболевания увеличивается с возрастом и преобладает после 60–70 лет.
При каких заболеваниях «матовое стекло» проявляется на томограммах?
По данным кафедры лучевой диагностики ММА им. Сеченова, картину «матовости» чаще всего дают пневмонии (вирусные, бактериальные, грибковые), однако инфильтрация легких характерна и для других патологических состояний. Вот только некоторые из них:
- Альвеолярный протеиноз;
- Пневмонит;
- Кровоизлияние;
- Гранулематозы;
- Альвеолярный отек;
- Аллергический альвеолит;
- Туберкулез;
- Медикаментозное поражение легких;
- Инфаркт легкого;
- Вирусная инфекция;
- Дерматомиозит;
- Опухоли;
- Ревматоидный артериит;
- Респираторный бронхиолит с ИЗЛ;
- Синдром Съегрена;
- Синдром Гудпасчера;
- Склеродермия.
Оценивая данные КТ легких, врач-рентгенолог дифференцирует заболевания по специфической картине «матовых стекол»: их количеству, локализации, наличию других признаков, по которым возможно определить причину патологических изменений ткани легких. Например, для двусторонней вирусной пневмонии характерно наличие «матовых стекол», расположенных периферически в нижних и задних отделах легких. В более поздней стадии наблюдается консолидация очагов инфильтрации с утолщением перегородок альвеол.
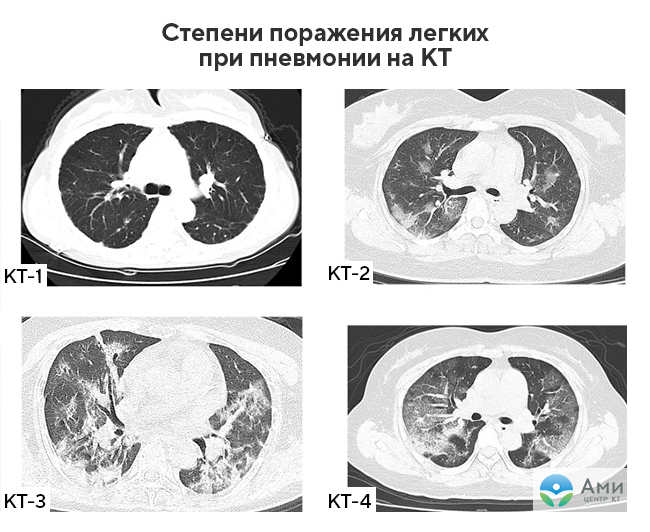
«Матовые стекла» при туберкулезе могут быть расположены рядом с бронхами или диссеминированы — в этом случае наблюдается множество маленьких светлых участков (инфильтратов), хаотично расположенных во всей полости легких. Также при туберкулезе на КТ легких можно обнаружить характерные фиброзные тяжи, ведущие к корню легкого — это перибронхиальное воспаление, признаки лимфостаза с увеличением лимфатических узлов. Единичные участки «матового стекла» малого размера без четкого паттерна какого-либо заболевания могут указывать на новообразование, развивающийся фиброз, аденокарциному (рак) легких.
Иногда «матовые стекла» указывают на сосудистые патологии, которые приводят к сдавливанию альвеолярного пространства. У пациентов с ожирением могут появится в гравитационно-зависимых (нижних) областях легких под воздействием лишнего веса. У здоровых пациентов эффект «матового стекла» может проявиться на томограммах в случае, если сканирование грудной клетки проведено на выдохе (правильно — на глубоком вдохе).
Не принимая в расчет эти погрешности и говоря об истинном синдроме «матового стекла» на КТ легких, отметим, что это признак нефункциональных участков легких. В норме уплотнений и препятствий для дыхания быть не должно, а легочная ткань представлена на томограммах однородным темным цветом. Очень редко «матовые стекла» указывают на индивидуальные особенности организма пациента, например, на нетипичное расположение диафрагмы у новорожденных. Но это единичные случаи, поэтому давайте рассмотрим наиболее распространенные паттерны заболеваний, при которых на томографии встречаются «матовые стекла».
Симптомы легочного фиброза
Характерные для фиброза легочной ткани симптомы представляют собой:
- постоянная одышка, усиливающаяся после физических нагрузок;
- приступы сухого кашля;
- непрекращающаяся боль в области грудной клетки;
- хрипы при дыхании;
- цианоз (посинение ногтей, губ);
- увеличение в размерах фаланг пальцев;
- потеря веса;
- быстрая утомляемость.
Схожими симптомами обладают и другие легочные заболевания, поэтому при первых проявлениях необходимо обратиться к врачу.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Лучшие врачи по лечению лёгочного фиброза
9.9
Гастроэнтеролог
Кардиолог
Терапевт
Ревматолог
Врач высшей категории
Макаренко Андрей Анатольевич
Стаж 35
лет
Кандидат медицинских наук
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
8 (499) 969-25-84
8.8
Аллерголог
Пульмонолог
Иммунолог
Врач первой категории
Царевский Кирилл Львович
Стаж 14
лет
Медицинский центр Трастмед на Таганке
г. Москва, ул. А. Солженицына, д. 5, стр.1
Таганская
490 м
Марксистская
580 м
Таганская
730 м
Чудо Доктор на Школьной 46
г. Москва, Школьная, д. 46
Площадь Ильича
340 м
Римская
980 м
8 (499) 116-81-39
8 (499) 519-36-12
10
Аллерголог
Пульмонолог
Врач высшей категории
Панина Ирина Валентиновна
Стаж 22
года
Медицинский центр К-Медицина
г. Москва, Проспект Мира, д. 105, стр. 1
ВДНХ
730 м
Алексеевская
790 м
8 (499) 519-38-31
9.4
Аллерголог
Пульмонолог
Врач высшей категории
Архипова Елена Геннадьевна
Стаж 16
лет
Медицинский центр К-Медицина
г. Москва, Проспект Мира, д. 105, стр. 1
ВДНХ
730 м
Алексеевская
790 м
8 (499) 519-38-31
9
Кардиолог
Терапевт
Пульмонолог
Врач высшей категории
Воронова Наталья Анатольевна
Стаж 16
лет
Кандидат медицинских наук
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
8 (495) 185-01-01
9.1
Пульмонолог
Врач высшей категории
Берман Ольга Зиновьевна
Стаж 30
лет
Спектра ул. Курина
г. Москва, ул. Герасима Курина, д. 16
Славянский бульвар
450 м
Пионерская
720 м
Филевский парк
1.5 км
8 (499) 116-78-96
8.9
Пульмонолог
Ульянов Павел Александрович
Стаж 10
лет
Медросконтракт
г. Москва, ул. Международная, д. 19
Римская
460 м
Площадь Ильича
610 м
Major Clinic
г. Москва, Большая Серпуховская, д. 16/15, стр. 1, 2, 5
Добрынинская
60 м
Серпуховская
330 м
Октябрьская
950 м
8 (495) 185-01-01
8 (499) 116-81-52
9.8
Терапевт
Пульмонолог
Иммунолог
Врач высшей категории
Глушко Раиса Александровна
Стаж 60
лет
Кандидат медицинских наук
Многопрофильный центр эндохирургии и литотрипсии (ЦЭЛТ)
г. Москва, ш. Энтузиастов, д. 62
Перово
1.5 км
8 (499) 519-36-02
10
Пульмонолог
Алексеева Елена Петровна
Стаж 22
года
Кандидат медицинских наук
Спектра ул. Курина
г. Москва, ул. Герасима Курина, д. 16
Славянский бульвар
450 м
Пионерская
720 м
Филевский парк
1.5 км
Поликлиника №5 на Плющихе
г. Москва, ул. Плющиха, 14
Смоленская
660 м
Смоленская
700 м
Киевская
990 м
8 (499) 116-78-96
8 (499) 969-28-47
10
Кардиолог
Невролог
Пульмонолог
Ревматолог
Рефлексотерапевт
Гирудотерапевт
Врач высшей категории
Сафиуллина Аделия Юрьевна
Стаж 31
год
Кандидат медицинских наук
Клиника Доктор АС на Рубцовской набережной
г. Москва, Рубцовская наб., д. 2, корп. 3
Бауманская
1.2 км
8 (499) 519-39-95
Диагностика муковисцидоза
Основной критерий постановки диагноза — увеличение концентрации ионов хлора в потовых железах более 60 ммоль/л вместе с одним или более из следующих критериев:
- хроническое заболевание дыхательных путей;
- экзокринная недостаточность поджелудочной железы;
- муковисцидоз близких – не далее двоюродных-родственников.
Эти критерии позволяют установить диагноз в 95 % случаев при недоступности генетического исследования мутации гена CFTR.
Характерные клинические проявления болезни:
- желудочно-кишечные нарушения;
- патологии бронхолёгочной системы и придаточных пазух носа;
- синдром потери солей;
- обструктивная азооспермия — сперматозоиды вырабатываются в нормальном количестве, но из-за нарушенной проходимости протоков не могут выйти наружу.
Скрининг на муковисцидоз проводится в роддоме всем новорождённым и направлен на выявление заболевания ещё до клинических проявлений. Для этого у ребёнка на 4-7 день жизни берётся кровь из пятки на фильтровальную бумагу и определяют уровень иммунореактивного трипсина (ИРТ). Если показатели ИРТ превышены (норма не более 65-70 нг/мл), то на 21-28 день анализ повторяют. Если показатели остаются повышенными, ребёнку проводится потовая проба и генетическое обследование.
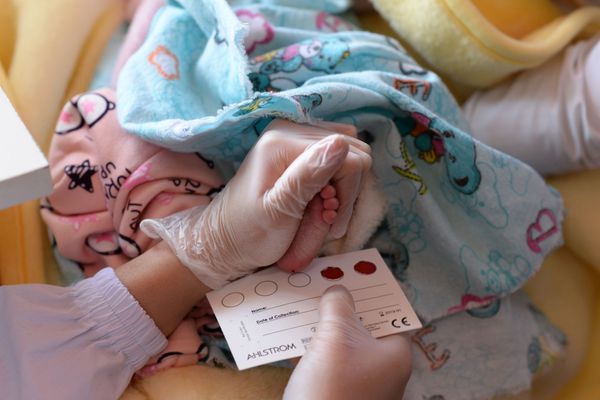
Потовая проба — это один из методов диагностики муковисцидоза, с помощью которого определяется уровень хлоридов в секрете потовых желез. Анализ проводится троекратно. Положительным результатом для постановки диагноза считается показатель выше 60 ммоль/л.
Методика проведения потовой пробы: кожу правого бедра новорождённого протирают раствором натрия хлорида, дают высохнуть, после кладут салфетку, смоченную раствором пилокарпина для провоцирования гипергидроза и вторую салфетку, смоченную солёной водой. На салфетках закрепляются электроды, в течение 5 минут подаётся разряд 4 мА, после чего электроды снимаются, и кожа протирается. На простимулированном участке фиксируется кусочек фильтровальной бумаги. Выделяющийся пот собирается в течение 30 минут, после чего бумагу снимают и отсылают в лабораторию для определения концентрации электролитов хлора и натрия.
Обзорную рентгенограмму брюшной полости проводят для выявления вздутых петель кишечника и признаков кишечной непроходимости. При осмотре может быть обнаружено увеличение печени (гепатомегалия). Также у пациентов выявляют сахарный диабет I типа, который сочетается с респираторными симптомами: одышкой, частым кашлем с трудноотделяемой вязкой мокротой и панкреатитом, проявляющимся опоясывающими болями в области живота и частым стулом непереваренной пищей.
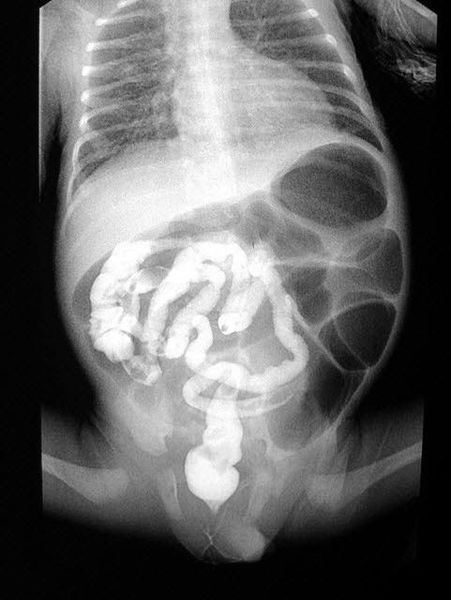
Обследование в несколько этапов необходимо, чтобы исключить ложноположительные результаты и подтвердить или опровергнуть диагноз .
Молекулярно-генетический анализ позволяет диагностировать муковисцидоз приблизительно в 90 % случаев. Для его проведения нужна кровь из вены. Генетический метод обнаруживает в хромосомах пациента «дефектный» ген с мутацией F508del. При тестировании на муковисцидоз невозможно проверить все мутации, так как их более 1900, а большинство лабораторий выявляет только 20-30 самых частых вариантов.
Если в хромосомах не обнаруживается ни одной из 10-20 наиболее распространённых мутаций, то диагноз «муковисцидоз» маловероятен. В России генетические анализы недостаточно распространены, и не во всех регионах есть возможность такого тестирования .
Симптомы
Симптомы фиброза зависят от типа и тяжести заболевания. Тем более, что и с его продолжительности. Если у человека укачивание, симптомы могут долго не проявляться. Только после того, как вспышка разрастется, появляются симптомы, похожие на симптомы диффузного заболевания. И чем больше болезнь прогрессирует, тем более выраженными становятся ее симптомы.
- Человек задыхается. Изначально оно появляется только в тех случаях, когда человек во время тренировки перегружен. А потом переходит в постоянное состояние больного.
- Человека мучает постоянный кашель и отчетливо слышное одышка.
- Человек постоянно чувствует себя усталым и сонным.
- Этот человек очень сильно худеет.
- Кожа у больного фиброзом очень бледная. Такой же цвет приобретает и слизистые железы. А когда есть синяки, это верный признак кислородного голодания.
- На поздних стадиях болезни развиваются проблемы с сердцем. Ступни начинают опухать, появляются боли в груди, учащенное сердцебиение, повышенная одышка.
Общая информация
В организме человека печень выполняет ряд важных функций: обезвреживает токсины и продукты клеточного метаболизма, синтезирует желчные кислоты, используемые в пищеварительном процессе, накапливает необходимые организму микроэлементы и соединения, участвует в кроветворной функции, регулирует обмен питательных веществ. Клетки печени способны к самовосстановлению после тяжелых поражений токсинами. Однако при фиброзе печени способность клеток к регенерации постепенно теряется, так как паренхима заменяется рубцовой тканью, которая не может выполнять функции органа.
Печень состоит из так называемых долек, разделенных портальным трактом, состоящим из соединительной ткани. В портальном тракте расположены кровеносные сосуды и желчные протоки. В зависимости от того, насколько далеко зашли изменения, различают следующие степени фиброза печени:
- нулевая – изменения структуры отсутствуют, т. е. орган полностью здоров;
- первая (F1) – слабое перипортальное разрастание фиброзной ткани без проникновения в дольки;
- вторая (F2) – умеренное разрастание фиброзной ткани, которая образует единичные септы(перегородки) внутри долек;
- третья (F3) – выраженное разрастание, портальные тракты утолщаются, септы соединяют их с центральными венами, образованы многочисленные широкие прослойки соединительной ткани;
- четвертая (F4) – весь орган пронизан множественными септами, развивается цирроз.
Кроме перечисленных стадий фиброза печени, существует классификация по расположению очагов разрастания соединительной ткани:
- венулярный и перивенулярный – на стенках центральных печеночных сосудов;
- перицеллюлярный – с поражением оболочек гепатоцитов, из-за чего нарушаются обменные процессы между клетками печени и кровью;
- перидуктальный – с разрастанием возле желчных протоков;
- септальный – возникающий при вирусном гепатите с заменой некротизированных «мостов» рубцовой тканью, из-за чего образуются многочисленные септы, нарушающие структуру долек;
- портальный и перипортальный – с разрастаниями вокруг долек печени;
- смешанный – с различными видами разрастаний соединительной ткани;
- кардиальный – спровоцированный застоем крови в печени, при котором разрастания начинаются с венозной стенки и распространяются на перипортальные области.
Характер изменений в структуре печени во многом определяется причинами, которые к ним привели. Но в любом случае единственным шансом для пациента с последней стадией фиброза печени становится трансплантация органа. На предшествующих стадиях сохраняется возможность остановки либо замедления патологического процесса.
Какие патологии имеют в виду, когда говорят «фиброз груди»?
Одна из наиболее распространенных причин (или, можно сказать, разновидностей) фиброза груди — фиброзная форма мастопатии. Считается, что разрастания соединительной ткани в молочной железе в данном случае вызваны гормональным дисбалансом, а именно — чрезмерным эффектом гормонов-эстрогенов.
Фиброзная мастопатия
При фиброзной мастопатии уплотнения появляются в груди с обеих сторон, увеличиваются в размерах перед месячными и уменьшаются после них. Аналогично, в зависимости от фазы менструального цикла, меняется и интенсивность симптомов: болей в груди, выделений из сосков. Эти признаки отличают мастопатию от рака: при онкологических заболеваниях опухоль, как правило, появляется только с одной стороны, не меняется в зависимости от месячных.
Фиброаденома молочной железы
Иногда фиброзом называют фиброаденому молочной железы — доброкачественное новообразование, которое состоит из железистой и соединительной ткани. Его возникновение, как и мастопатию, связывают с гормональными изменениями в организме женщины.
Лучевая терапия при онкологических заболеваниях способна повреждать не только опухолевую, но и здоровую ткань. В дальнейшем на месте повреждения остаются рубцы. Такое осложнение называется лучевым фиброзом, он может развиваться в молочной железе и других органах.
Одно из возможных осложнений после увеличения груди при помощи имплантатов — капсулярная контрактура. Организм реагирует на имплантат, как на чужеродное тело, и образует вокруг него капсулу из соединительной ткани. Это состояние тоже можно назвать фиброзом. Капсула сдавливает имплантат, в итоге грудь деформируется, возникает чувство дискомфорта.
Также фиброзом может быть названо любое образование из соединительной ткани в молочной железе, которое не является злокачественной опухолью. Для таких случаев Международной классификацией болезней предусмотрен отдельный диагноз — «неуточненное образование в молочной железе».
2.Зачем проводится биопсия и как ее делают?
Зачем проводится биопсия?
Биопсия легкого проводится для выявления следующих заболеваний:
- Саркоидоза или фиброза легких. В редких случаях биопсия легких проводится при тяжелой пневмонии, особенно если диагноз не окончательный.
- Рака легких.
- Для оценки других аномалий, обнаруженных при рентгене грудной клетки или компьютерной томографии. Биопсия легкого обычно делается, когда другие тесты не могут точно определить причину возникновения проблем с легкими.
Как делают биопсию легких?
Биопсия при бронхоскопии и пункционная биопсия не требуют послеоперационного пребывания в больнице, в отличие от открытой биопсии, при которой вы проведете в стационаре, по крайней мере, несколько дней.
Биопсия при бронхоскопии проводится врачом — пульмонологом. Обычно используют тонкий, гибкий бронхоскоп. В редких случаях биопсия может быть сделана с помощью жесткого бронхоскопа. Бронхоскопия обычно занимает от 30 до 60 минут. Вы будете находиться в послеоперационной палате от 1 до 2 часов.
Пункционная биопсия легких проводится рентгенологом или пульмонологом. Используют томограф, ультразвук или флюороскоп для управления иглой при биопсии. Делается небольшой прокол и вводится игла. В ходе процедуры необходимо задержать дыхание и избегать появления кашля. После того, как требуемое количество ткани собрано, иглу удаляют и на место прокола накладывают повязку.
Открытая биопсия легких проводится хирургом при общей анестезии. Врач сделает большой надрез между ребрами и возьмет образец ткани легкого. При видеоторакоскопической биопсии делают только два небольших разреза. Пациент испытывает гораздо меньше боли, и восстановление происходит быстрее. Вся процедура занимает около часа.
Диагностика
Фото: medserviceisrael.ru
После беседы с пациентом врач приступает к осмотру, в ходе которого обращается внимание на бледные кожные покровы, наличие цианоза, изменение формы концевых фаланг пальцев кистей по типу барабанных палочек, если таковы имеются. Затем производится аускультация (выслушивание) и перкуссия (простукивание) легких
При незначительном объеме поражения легочной ткани какие-либо специфические изменения во время аускультации и перкуссии отсутствуют.
Следующий этап диагностики заключается в назначении общих лабораторных анализов (общий анализ крови, общий анализ мочи, биохимический анализ крови), которые позволяют оценить общее состояние организма. Для определения жизненной емкости легких пациент отправляется на спирографию. Это своеобразный метод оценки состояния легких путем измерения объема и скорости выдыхаемого воздуха. Данная процедура не сложная в исполнении, не требует от пациента предварительной специальной подготовки, абсолютно безболезненная и занимает несколько минут. Спирография позволяет оценить функциональный резерв легких.
Для визуализации патологического процесса назначается рентгенологическое исследование органов грудной клетки, которое позволяет обнаружить изменения в легких. Обнаруживаются изменения с обеих сторон, преимущественно в нижних отделах легких. Отмечаются усиление и деформация легочного рисунка, постепенно формируется картина так называемого «сотового легкого», которое характеризуется образованием кольцевых теней диаметром 3 – 7 мм со стенками толщиной до 3 мм, что в некоторой мере напоминает пчелиные соты. Более детальную оценку структурного состояния легких дают компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). В тяжелых случаях, когда вышеперечисленные методы исследования не позволяют выставить правильный диагноз, прибегают к помощи биопсии легкого, которая позволяет подтвердить наличие рубцовой ткани на микроскопическом уровне. Материал для исследования, а именно кусочек ткани легкого, извлекается при эндоскопическом исследовании или во время операции. Данная процедура достаточно сложная в исполнении и способна привести к различным осложнениям, поэтому в настоящее время не применяется.
Как лечится легочный фиброз — как остановить прогрессирование патологии: эффективные средства, препараты
Врач не может справиться с рубцами на легких, но он может назначить лекарства, которые помогут улучшить дыхание и замедлить прогрессирование болезни. Как лечится легочный фиброз? Как остановить прогрессирование патологии? Вот эффективные средства и препараты:
- Дополнительный кислород
- Преднизолон подавляет иммунную реакцию и помогает уменьшить воспаление
- Азатиоприн дается для борьбы с резистентной системой
Отдельного внимания заслуживает в лечении патологии Лонгидаза. Еще недавно патологию лечили гиалуронидазой. Этот препарат помогал:
- Повысить проницаемость тканей
- Облегчить движение жидкости между клетками
- Уменьшить отечность тканей
- Снижение уровня воспаления
- Увеличить эластичность соединительных тканей (в том числе, рубцов)
Стоит отметить, что эффективность этого действующего вещества снижается при парентеральном введении за счет ингибиторов в сыворотке крови. Но в нашей стране решили эту проблему при помощи препарата Лонгидаза. Он обладает положительными свойствами гиалуронидазы и более устойчивый внутри организма.
Пересадка легких может быть рекомендована пациентам старше 65 лет с тяжелым заболеванием. Врач также может порекомендовать вам легочную реабилитацию. Этот план лечения включает в себя программу упражнений, обучения и поддержки. Это поможет дышать легче.
Лечение
Фото: assets.copdnewstoday.com
Очаговый фиброз легких, который никак себя клинически не проявляет и не приносит дискомфорт пациенту, не нуждается в лечении. Зачастую очаг фиброза выявляется случайно при профилактическом рентгенологическом исследовании легких. При его обнаружении рекомендуется следить за динамикой процесса и не затягивать с обращением к специалисту в случае появления симптомов со стороны дыхательной системы.
Тотальный фиброз нуждается в назначении лекарственных средств, обладающих антифиброзной активностью. Использование данных препаратов позволяет уменьшить разрастание фиброзной ткани, что благоприятно влияет на течение заболевания.
Помимо этого, не стоит забывать о важности специально разработанных физических тренировок, которые позволяют улучшить, на сколько это возможно, работу легких, в результате чего увеличивается насыщение крови кислородом. Для устранения кислородной недостаточности используется оксигенотерапия (кислородотерапия)
Кислород незаменим в процессе клеточного дыхания, необходимого для жизнедеятельности человека. При фиброзе легких насыщение крови кислородом значительно уменьшается. Для компенсирования данного состояния назначаются курсы оксигенотерапии. Однако также важно знать, что при частом использовании чистого кислорода или ингаляционных смесей с высокой концентрацией кислорода может развиться кислородная интоксикация. Данное состояние проявляется сухостью во рту, сухим кашлем, болями в грудной клетке, в некоторых случаях наблюдается судорожный синдром, что свидетельствует о гипертоксическом поражении головного мозга. Чтобы не допустить кислородную интоксикацию, важно строго следовать принятым нормам и тщательно следить за изменением состояния пациента во время сеанса оксигенотерапии
Для устранения кислородной недостаточности используется оксигенотерапия (кислородотерапия). Кислород незаменим в процессе клеточного дыхания, необходимого для жизнедеятельности человека. При фиброзе легких насыщение крови кислородом значительно уменьшается. Для компенсирования данного состояния назначаются курсы оксигенотерапии
Однако также важно знать, что при частом использовании чистого кислорода или ингаляционных смесей с высокой концентрацией кислорода может развиться кислородная интоксикация. Данное состояние проявляется сухостью во рту, сухим кашлем, болями в грудной клетке, в некоторых случаях наблюдается судорожный синдром, что свидетельствует о гипертоксическом поражении головного мозга
Чтобы не допустить кислородную интоксикацию, важно строго следовать принятым нормам и тщательно следить за изменением состояния пациента во время сеанса оксигенотерапии.
Если вышеперечисленные методы лечения не дают должной эффективности, встает вопрос о трансплантации легких. Для такой сложнейшей операции существуют определенные показания:
- существенное уменьшение жизненной емкости легких;
- уменьшение диффузной способности легких более, чем в 2 раза;
- дыхательная недостаточность в стадии декомпенсации.
Такое решение проблемы в некоторых ситуациях является единственным способом продлить жизнь человеку. Согласно статистике, большая часть пациентов, перенесшие трансплантацию легких, продлили свою жизнь на 5 и более лет. После такой сложнейшей операции пациентам следует периодически консультироваться у терапевта и пульмонолога. Это необходимо для оценки общего состояния организма и функционирования трансплантированных легких.





