Дети в зеленый горошек отменяются!
Содержание:
- Вакцины
- Лечение Ветряной оспы у детей:
- Патологическая анатомия
- Диагноз и дифференциальный диагноз
- Профилактика и мероприятия в очаге
- Клиника
- Когда обратиться к врачу?
- Со взрослыми всё сложнее
- Как распространяется ветряная оспа?
- Симптомы и течение ветряной оспы у детей и взрослых
- Последствия ветрянки
- Причины сыпи на ладонях
- Инкубационный период ветрянки и ее симптомы
- Отличия от других похожих болезней
- Осложнения при ветрянке
- Эффективность вакцинации
- Признаки и симптомы ветряной оспы
- Особенности у беременных
Вакцины
Имеющиеся на данный момент на рынке вакцины против ветряной оспы получены с использованием так называемого штамма VZV Ока, который был модифицирован посредством последовательного воспроизводства в различных клеточных культурах. Разные составы таких живых, аттенуированных вакцин прошли тщательные испытания и были одобрены для применения в Японии, Республике Корея, США, а также ряде стран Европы. Некоторые вакцины одобрены для применения в возрасте от 9 месяцев и старше.
С точки зрения логистики и эпидемиологической ситуации, оптимальным возрастом для вакцинации против ветряной оспы является 12-24 месяца. В Японии и нескольких других странах одна доза вакцины считается достаточной, вне зависимости от возраста. В США 2 дозы вакцины, вводимые с 4-8-недельным интервалом, рекомендованы для подростков и взрослых, среди которых у 78% сероконверсия наблюдалась после первой дозы и у 99% после второй дозы вакцины.
Согласно современному календарю прививок США дети получают 2 дозы вакцины (1-ю дозу – в 12 месяцев, 2-ю — в 6 лет).
Лечение Ветряной оспы у детей:
Для выздоровления важно гигиеническое содержание ребенка, чистота постели, белья, любой одежды и рук. Везикулы (высыпания) необходимо обрабатывать раствором бриллиантового зеленого, 5% линиментом циклоферона или 1—2% раствором пермангалата калия
Врач может порекомендовать общие ванны со слабым раствором перманганата калия, полоскание рта дезинфицирующими растворами после еды. В случаях гнойных осложнений необходим прием антибиотиков в дозах, назначенных лечащим врачом. Лечение оспы кортикостероидными гормонами не показано. Но при возникновении ветряночного энцефалита или менингоэнцсфалита стероидные гормоны оказывают положительное действие.
Тяжелые формы ветряной оспы у детей лечат противовирусными препаратами из группы ацикловира из расчета 15 мг/ (кг- сут). Он назначается внутрь или внутривенно. Такая терапия обрывает течение ветряной оспы. Положительный эффект оказывает прием противовирусных препаратов, в особенности в случаях осложнения болезни, например, энцефалита, специфической пневмонии и пр. В некоторых случаях помогает прием детского анаферона.
Патологическая анатомия
Картина патологического вскрытия умерших от В. о. отличается разнообразием в зависимости от наличия или отсутствия вторичной инфекции. В случае присоединившейся (вследствие кожных расчесов) вторичной инфекции наблюдаются изменения, характерные для септического процесса. Патологоанатомическую картину при вскрытии умерших от генерализованной В. о. описали Шлейссинг (H. Schleussing) в 1927 г. у 2 недоношенных детей, Джонсон (Н. N. Johnson) в 1940 г. у 7-месячного ребенка, В. Н. Верцнер и Т. Е. Ивановская в 1954 г. у ребенка 1 года. В 1960 г. Т. Е. Ивановская, С. Д. Носов с соавт, и в 1963 г. В. Н. Верцнер описали висцеральные поражения при В. о.
В 1944 г. Оппенгеймер (E. Н. Oppenheimer) и в 1947 г. Люккези (Р. F. Lucchesi) с соавт, опубликовали данные вскрытия умерших от врожденной генерализованной В. о., а Уэринг (J. Waring) в 1942 г., Клоди (W. D. Claudy) в 1947 г., Франк (L. Frank) в 1950 г. — от В. о. у взрослых.
Рис. 1—3. Полиморфный характер сыпи при ветряной оспе.
При В. о. поражаются кожные покровы, слизистые оболочки, внутренние органы и головной мозг. Образование ветряночных пузырьков в коже начинается с вакуолизации и дискомплексации шиповидного слоя эпидермиса. Постепенно эпителиальные клетки подвергаются баллонной дистрофии до полной гибели. Характерным является наличие внутриядерных и внутрицитоплазматических эозинофильных включений в измененных клетках эпидермиса. В шиповидном слое наблюдается гиперплазия, приводящая к образованию многоядерных синцитиальных клеточных форм. Последнее особенно выражено при формировании крупных пузырьков. Некрозы клеток эпидермиса и накопление межтканевой жидкости ведут к образованию внутриэпидермальных пузырьков. Дерма отечна, в некоторых случаях в ней наблюдаются кровоизлияния и небольшое увеличение моноцитарных клеток в периваскулярной ткани. Инволюция пузырьков происходит путем резорбции жидкости с образованием сухой корочки. Различные стадии развития и размеры пузырьков обусловливают полиморфизм сыпи, характерный для В. о. (цветн. рис. 1—3). При тяжелой форме В. о. наблюдается образование очень крупных пузырьков, как бы застывших на одной стадии развития. Образование эрозий и язвочек на видимых слизистых оболочках наблюдается и при В. о. без летального исхода. В случаях В. о. с летальным исходом эрозии и язвочки описаны на слизистых оболочках пищеварительного тракта, трахеи, почечных лоханок, мочевого пузыря, уретры, шейки матки. Макроскопически отмечается округлость формы, наличие геморрагического пояса, размеры, соответствующие элементам кожных высыпаний. Микроскопически — значительный отек подслизистого слоя, кровоизлияния и в неосложненных случаях отсутствие воспалительной инфильтрации. На конъюнктиве глаза и слизистой оболочке уретры можно наблюдать образование везикул, предшествующих эрозиям, с баллонной дистрофией эпителия. Из внутренних органов чаще поражаются печень, почки, легкие; реже — селезенка, костный мозг, кора надпочечников, поджелудочная железа, тимус.
Рис. 4 и 5. Печень и почка ребенка, погибшего от ветряной оспы: под капсулой печени и в коре почки — многочисленные очажки некроза и кровоизлияния.
Макроскопически в тканях органов видны многочисленные мелкие некрозы с геморрагическим пояском, соответствующие сыпным элементам кожи; только размеры их более однообразны (цветн. рис. 4 и 5).
Рис. 2. Некроз и дискомплексация печеночных клеток (показаны стрелками) при генерализованной ветряной оспе у ребенка с острым лейкозом.
Микроскопически по периферии очагов воспалительная реакция отсутствует. Исключение представляют легкие, где по периферии некрозов наблюдается отек и пневмония катарально-десквамативного типа с наличием в инфильтрате преимущественно мононуклеарных элементов. Определенной топографической локализации некрозы не имеют (напр., в печени они разбросаны как в центре, так и по периферии дольки). В эпителии печени, бронхов, трахеи и в альвеолярном эпителии легких обнаруживаются типичные для В. о. внутриядерные и внутрицитоплазматические включения (Джонсон). У детей, страдающих острым лейкозом, леченных гормонами и 6-меркаптопурином, присоединение В. о. может привести к развитию тяжелого гепатита с дискомплексацией клеток и исходом в острый массивный некроз печени (рис. 2). Описаны энцефалиты у детей старшего возраста и у взрослых. При этом патологоанатомические изменения локализуются в белом веществе, сходны с коревыми и поствакцинальными. Характерны периваскулярная (перивенозная) демиелинизация и циркуляторные нарушения: отек, кровоизлияния, вторичные дистрофические и некробиотические изменения нервной ткани.
Диагноз и дифференциальный диагноз
Обычно диагноз не представляет затруднений. Трудности возникают при подозрении на натуральную оспу. Начальный период при натуральной оспе сопровождается значительным повышением температуры и сильными болями в крестце; в отличие от В. о., высыпание сопровождается снижением, а не подъемом температуры. Элементы сыпи при натуральной оспе имеют значительную плотность и расположены в толще кожи на инфильтрированном основании; оспины многокамерные, не спадаются при проколе, имеют пупковидное вдавление. На том или ином ограниченном участке кожи все элементы, в отличие от В. о., находятся в одной стадии развития (мономорфизм). Большое значение для дифференциальной диагностики имеют данные эпидемиологического анамнеза и лабораторных исследований.
Импетиго отличается от В. о. преимущественной локализацией на лице, руках, дряблостью пузырьков с быстрым нарушением их целости и последующим образованием гнойных корок.
При строфулюсе, в отличие от В. о., элементы сыпи имеют большую плотность, локализуются гл. обр. на пояснице, ягодицах, разгибательной поверхности конечностей и сопровождаются сильным зудом; повышения температуры не наблюдается. Течение длительное.
Со скарлатиной В. о. может быть смешана в случае высыпания продромальной скарлатиноподобной сыпи. Обычно возникает мысль об одновременном развитии той и другой болезни. Скарлатина может быть исключена при отсутствии ангины, типичных изменений языка и бледности носо-губного треугольника. В ряде случаев для уточнения диагноза необходимо наблюдение в течение 1 — 2 дней.
В лабораторной диагностике используют морфологические и серологические методы, а также выделение возбудителя. Морфол. методы включают выявление вируса (тельца Арагана) в окрашенных (напр., серебрением по Морозову) мазках везикулезной жидкости при световой микроскопии. Значительно более эффективным является использование для этой же цели электронной микроскопии. В этом случае выявление вирионов с характерной для вирусов группы герпеса морфологией в сочетании с клиническими и другими данными позволяет подтвердить диагноз В.о и исключить заболевания, вызванные вирусами оспенной группы. Основным серологическим методом является реакция связывания комплемента (см.), к-рую используют как для выявления ветряночного антигена (при наличии сыворотки реконвалесцентов В. о., опоясывающего лишая или гипериммунной сыворотки животных), так и специфических антител, появляющихся в сыворотке больного на 4—5-й день после высыпания. Изоляция возбудителя В. о. (из кожных поражений больных или органов погибших) осуществляется в клеточных культурах (наиболее чувствительной является культура клеток щитовидной железы человека). Обнаружение вируса в клеточных культурах возможно также с помощью метода флюоресцирующих антител (см. Иммунофлюоресценция).
Профилактика и мероприятия в очаге
Методом специфической профилактики является вакцинация.
Вакцина была разработана Митиаки Такахаси в 1974 году в Японии в лабораториях Фонда Бикен. Полученный вакцинный штамм был назван Ока (в честь мальчика, из везикул ветряночной сыпи которого был выделен вирус). Первая вакцина получила название «Окавакс». Впоследствии японские разработчики передали штамм Ока фармацевтическим компаниям Merck & Co и GlaxoSmithKline, которые модифицировали штамм и разработали ещё две вакцины: «Варивакс» и «Варилрикс».
В США вакцинация против ветряной оспы с использованием вакцины «Варивакс» проводится с 1995 г., вакцина включена в схему национального прививочного календаря. На территории Российской Федерации первой была зарегистрирована вакцина для профилактики ветряной оспы — «Варилрикс» (GlaxoSmithKline Biologicals S.A.) в 2008 г., а с 2009 г. вакцинация стала широко применяться в рамках региональных программ иммунизации. В ряде стран Европы (напр., в Великобритании), вакцинация рекомендуется только лицам, находящимся в группе риска. В 2010 году в России зарегистрирована оригинальная японская вакцина «Окавакс».
Вакцина против ветряной оспы включена в национальный прививочный календарь Австралии, Австрии, рекомендации постоянного комитета по
вакцинации Германии, прививочные календари большинства канадских провинций. В Великобритании нежелание вводить прививку против ветряной оспы в национальный календарь мотивируется опасениями, что это может повысить риск заболевания опоясывающим герпесом среди пожилых людей, для которых контакт с больными детьми является бустером иммунитета.
Вакцина формирует стойкий иммунитет на долгие годы. В исследовании, проводившимся в Японии, было доказано, что через 20 лет после вакцинации вакциной «Окавакс» провакцинированные имели практически стопроцентный иммунитет и ни у одного заболевание не развилось.
Прививка производится по следующей схеме:
- вакцина «Окавакс»: все лица младше 12 месяцев — 1 доза (0,5 мл) однократно
- вакцина «Варилрикс»: детям старше 12 месяцев до 13 лет — двукратно с интервалом введения 6-10 недель (1 доза = 0,5 мл); детям от 13 лет и взрослым — двукратно с интервалом введения 6-10 недель
- экстренная профилактика (любой из вакцин): 1 доза (0,5 мл) в течение первых 96 часов после контакта (предпочтительно в течение первых 72 часов).
В случае заболевания человек обычно изолируется на дому. Госпитализируются пациенты, проживающие в общежитиях, в специализированных учреждениях или в многодетных семьях. Также госпитализации подлежат тяжёлые формы ветряной оспы, дети раннего возраста, при наличии осложнений или другого тяжёлого заболевания. Изоляция прекращается через 5 дней после последнего высыпания. Для детей, посещающих организованные детские коллективы, существует предусмотренный инструкцией порядок допуска в детские учреждения. Дезинфекция ввиду нестойкости вируса не проводится, достаточно частого проветривания и влажной уборки помещения.
Клиника
В течении ветряной оспы выделяют следующие периоды: инкубационный, продромальный период, периоды высыпания и образования корочек.
- Инкубационный период для больных в возрасте от 30 лет составляет 11—21 день, до 30 лет 13—17 дней (в среднем 14).
- Продромальный период наступает в течение 1—2 суток до начала высыпания (в некоторых случаях продромальный период отсутствует и заболевание манифестирует появлением сыпи).
Продромальные явления у детей могут быть не выражены. У взрослых продромальные явления проявляются чаще и протекают тяжелее (головная боль, пояснично-крестцовые боли, лихорадка).
Период высыпания у большинства детей протекает без особых нарушений общего состояния, лихорадочное состояние совпадает с периодом массового появления сыпи, высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
У взрослых высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом.
Образовавшаяся сыпь имеет вид розовых пятен величиной 2—4 мм, которые в течение нескольких часов превращаются в папулы, часть которых, в свою очередь, становится везикулами. Везикулы однокамерные, окружены венчиком гиперемии. Через 1—3 дня они подсыхают, образуя поверхностные корочки темно-красного или коричневого цвета, которые отпадают на 2—3-й неделе. Поскольку высыпания появляются повторно, сыпь имеет полиморфный характер, то есть на ограниченном участке можно увидеть одновременно пятна, папулы, везикулы и корочки.
Одновременно с кожными высыпаниями, на слизистых оболочках появляется энантема. Это пузырьки, которые быстро мацерируются, превращаясь в язвочку с желтовато-серым дном, окружённую красным ободком. Чаще энантема ограничивается 1—3 элементами. Заживает энантема в течение 1—2 дней.
Лихорадочный период длится 2—5 дней, иногда — до 8—10 дней (если высыпания очень обильные и продолжительные).
Высыпания могут продолжаться как от 2 до 5 дней, так и до 7-9 дней.
Обычно ветряная оспа протекает доброкачественно, но при развитии буллёзной, геморрагической или гангренозной формы заболевания возможны такие осложнения, как энцефалит, миокардит, пиодермии, лимфадениты. Заболевание приводит к смерти в 1 случае из 60 000.
Ветряная оспа у беременной женщины не рассматривается врачами как показание к искусственному прерыванию беременности. При заражении ветрянкой во время беременности в сроки до 14 недель риск для плода составляет 0,4 %, а при заражении в сроки от 14 до 20 недель — не более 2 %. После 20 недель для ребёнка риска фактически нет[источник не указан 204 дня]. Лечение специфическим иммуноглобулином во время беременности резко снижает даже этот очень маленький риск для будущего ребёнка.
Однако же при заболевании женщины за 4-5 дней до родов у ребенка с вероятностью 17% может развиться врожденная ветряная оспа, которая протекает тяжело, сопровождается развитием обширной бронхопневмонии, поносом, перфорацией тонкой кишки, а также поражением внутренних органов, и приводит к гибели до 31% заболевших.
Когда обратиться к врачу?
Родители должны вызвать врача, если:
- Возраст ребенка меньше 6 месяцев
- Вокруг пузырьков возникают воспаленные красные области кожи, что может указывать на вторичную бактериальную инфекцию.
- Детям становятся все тяжелее, они становятся сонливыми, температура поднимается выше 38С, а дети мало пьют жидкости или отказываются пить
- Если ребенок плохо себя чувствует на фоне высокой температуры и кожной сыпи, которая выглядит как маленькие ярко-красные или пурпурные пятна, либо как синячки, которые не бледнеют при нажатии на них, это может быть признаком менингококковой инфекции.
Ветрянка не опасна, когда родители знают что делать, своевременно прививают ребенка, и быстро принимают решение о вызове врача. После перенесенного заболевания развивается достаточно устойчивый иммунитет, вероятность повторного заболевания минимальна.
В нашем медицинском центре вы можете проконсультироваться у специалиста по иммунопрофилактике или педиатра когда стоит привить ребенка или вызвать врача на дом, если вдруг малыш заболел.
Со взрослыми всё сложнее
У взрослых ветряная оспа протекает, как правило, тяжелее, чем у детей. Длительность заболевания возрастает. Дольше длится продромальный период (предшествующий появлению сыпи) – до 5 дней. Температура часто оказывается высокой (может достигать 39-40 °C). Период высыпаний тоже удлиняется – в среднем он составляет 10 дней. Сыпь покрывает не только кожу, но и слизистые оболочки – носоглотки, половых органов. У детей такое тоже может быть (как исключение), но у взрослых подобная локализация типична (встречается практически у 100% больных). Везикулы чаще превращаются в папулы (то есть загнаиваются). Они мокнут, плохо заживают, на их месте образуются ямки-оспинки. Возможны различные осложнения.
Даже тем, кто болел в детстве и, вроде, должен иметь иммунитет против ветрянки, вирус Varicella Zoster может устроить неприятный сюрприз. Если в силу каких-то причин (возраста, тяжелых болезней) общий иммунитет оказался снижен, возможно заболевание в иной форме – в виде опоясывающего герпеса. Опоясывающий герпес вызывается тем же самым вирусом, что и ветряная оспа. Вирус может спать в организме, а потом, при благоприятных для себя условиях, активизироваться. А может проникнуть извне: если пожилой человек окажется рядом с ребёнком болеющим ветрянкой, этого может оказаться достаточно. Поэтому если у вас понижен иммунитет, лучше лишний раз поберечься.
Как распространяется ветряная оспа?
Дети и взрослые могут заболеть ветряной оспой, но чаще это заболевание встречается у непривитых детей. Ветряная оспа очень заразна. Заражение происходит как при непосредственном контакте с больным человеком, особенно, если был контакт с жидкостью из ветряночных папул (пузырей) больного. Ветряная оспа также распространяется с каплями жидкости, которые попадают в воздух при кашле или чихании. Человек с ветряной оспой становится заразен для окружающих за один-два дня до появления сыпи, и остается таковым, пока последние пузырьки на коже не высохнут. Членам семьи, которые не болели ветрянкой, может потребоваться держаться подальше от ребенка во время этой стадии болезни. Любой человек, кто длительно принимает пероральные стероиды или имеет ослабленный иммунитет (например, из-за химиотерапии), беременные женщины или дети в возрасте до трех месяцев, должны обратиться к врачу, если они были в контакте с больным ветряной оспой, поскольку у них очень высокая вероятность развития заболевания, им может понадобиться превентивное лечение для предотвращения развития заболевания.
Дети с ветряной оспой не должны ходить в ясли, детский сад или школу, пока не высохнет последний пузырек на коже. Родители обязаны сообщить в школу или детский сад, если ребенок заболел ветрянкой, ведь в группе или в классе могут быть другие дети, которым необходимо будет пройти вакцинацию или профилактическое лечение.
Симптомы и течение ветряной оспы у детей и взрослых
Как и большинство других заболеваний из группы т. н. детских инфекций, ветряная оспа может иметь типичное и атипичное течение.
Ветряная оспа: типичное течение
Для типичного течения ветряной оспы у детей характерно разделение на несколько периодов: инкубационный, продромальный, период высыпаний.
- Инкубационный период при ветряной оспе у детей и взрослых колеблется от 11 до 23 суток (13-15 суток в среднем).
- Продромальный период продолжается около 1-2 дней. Из-за того, что чаще всего данный период ветряной оспы у детей выражен не четко, некоторые исследователи считают, что в большинстве случаев болезнь начинается сразу с сыпи.
- Период высыпаний продолжается в среднем от 2 до 5 суток (иногда 7-13 суток). Удлинение периода высыпаний отмечается у ослабленных детей, или у людей, у которых ветряная оспа протекает на фоне других заболеваний. Для периода высыпаний характерно появление специфической (т.н. «ветряночной») сыпи на коже и слизистых оболочках заболевшего, которая сопровождается зудом.
Вначале возникает макула (красное пятно) размером от 2 до 4 мм., в последующем она немного увеличивается в размерах и переходит в стадию папулы (средина элемента поднимается над поверхностью кожи и уплотняется). Затем на месте папулы образуется везикула (пузырек заполненный прозрачной жидкостью, диаметром 3-5 мм.), вокруг которой может образоваться красный ободок. Если сыпь проявляется на неизмененной коже, то она напоминает «каплю росы». Подсыхание пузырька начинается через 1-2 дня, он уплощается, содержимое становится желтоватым, после – он темнеет и превращается в корочку бурого, буро-коричневого или черного цвета.
При типичном течении ветряной оспы у детей и/или взрослых корочка отпадает через 7-15 суток. На ее месте остается поверхностный рубчик (круглое обесцвеченное пятнышко), который потом исчезает.
Первые элементы при ветряной оспе у детей появляются одновременно по всему телу, но чаще всего на туловище и голове. Следует отметить, что на участках с раздраженной кожей (места опрелости, под повязками, компрессами и т.д.) сыпь более интенсивная. Для сыпи при ветряной оспе у детей и взрослых характерен «ложный полиморфизм», который заключается в том, что одновременно на коже можно обнаружить все стадии развития сыпи: розеолы, папулы, везикулы и корочки.
Через 2-3 недели от начала заболевания происходит полное очищение от корочек.
Ветряная оспа: атипичное течение
Помимо типичной формы ветряной оспы у детей, существует и атипичная, включающая в себя рудиментарную форму, осложненную форму и форму с «агравированными» общими симптомами: начальным токсикозом; токсикозом в момент массового высыпания.
Рудиментарная форма ветряной оспы у детей чаще всего наблюдается в первые месяцы жизни. При ней наблюдаются единичные мелкие папулы с начинающимся пузырьком. Самочувствие детей не страдает, а температура может быть нормальной, но чаще – субфебрильной.
К осложненным формам ветряной оспы относятся:
- висцеральная форма (генерализованная, диссеминированная) Отмечается лихорадка, тяжелая интоксикация, обильная сыпь на коже, слизистых и внутренних органах.
-
геморрагическая форма Содержимое пузырьков – геморрагического характера. Отмечаются кровоизлияния в кожу, слизистые, внутренние органы, носовые кровотечения, гематурия.
- гангренозная форма При гангренозной форме ветряной оспы у детей и/или взрослых вместе с обычной сыпью можно обнаружить участки некроза или сухой гангрены, покрытые струпьями, после отпадения которых отмечаются глубокие язвы с грязным дном и подрытыми краями.
Осложненную форму болезни не следует путать с осложнениями ветряной оспы у детей и/или взрослых.
К осложнениям ветряной оспы у детей и взрослых относятся энцефалит, мозжечковая атаксия, пневмония, пиодермия, абсцессы и т.д. Чаще всего осложнения ветряной оспы у детей и взрослых обусловлены присоединением вторичной инфекции при расчесывании высыпаний (пиодермия, рожа, абсцесс, сепсис и т.д.).
Последствия ветрянки
Как правило, ветряная оспа проходит без каких-либо последствий для организма. Иногда на коже могут оставаться маленькие рубцы в виде оспинок, чаще всего это происходит в тех случаях, когда дети расчесывают зудящую сыпь или когда имело место вторичное нагноение пузырьков. Высыпания на конъюнктиве глаз проходят бесследно. Более серьезные последствия встречаются в тех случаях, когда кожные высыпания сочетаются с поражениями центральной нервной системы. Возможно развитие умственной отсталости, приступов эпилепсии, параличей и т.п. Неблагоприятным прогнозом отличаются злокачественные формы ветряной оспы, такие как буллезная, геморрагическая, гангренозная, а также генерализованная инфекция. В таких случаях летальность может достигать 25% и более, а у выживших могут оставаться грубые рубцы на коже в местах патологических высыпаний, тяжелые необратимые изменения во внутренних органах и нервной системе. В целом, исход ветряной оспы зависит от сопутствующих заболеваний и состояния иммунной системы. Тяжелые осложнения и летальные исходы чаще встречаются у маленьких детей и стариков.
Причины сыпи на ладонях
Если возникла сыпь на ладонях, чаще всего, это признак инфекционного заболевания, один из ее симптомов. Крайне редко, когда сыпь не связана с инфекциями, а является лишь реакцией на внешние раздражители.
Сыпь на ладонях, как правило, появляется по таким причинам, как:
- инфекционное воспаление кожи;
- развитие инфекции внутри организма;
- гельминтозное поражение;
- сосудистые патологии;
- аллергическая реакция на что-либо.
Сыпь на ладонях может быть признаком развития таких заболеваний, как сифилис, корь, свинка, краснуха и так далее. Стоит очень серьезно отнестись к возникновению такого симптома и обязательно посетить врача, либо вызвать врача на дом.
Более 74 % болезней кожи по статистике возникает из-за паразитарного поражения организма. Это аскариды, лямблии, токсокара и так далее. Глистная инвазия всегда наносит огромный урон организму.
Стоит внимательно проанализировать возможные причины, чтобы информировать об этом доктора. Возможно, сыпь появилась после общения с больным человеком, после контакта с животными, после употребления в пищу новых напитков или продуктов. Беременность также является провоцирующим фактором появления неожиданной сыпи.
Если вовремя не принять меры, не диагностировать, то патология будет развиваться, а значит и лечение предстоит более длительное.
Инкубационный период ветрянки и ее симптомы
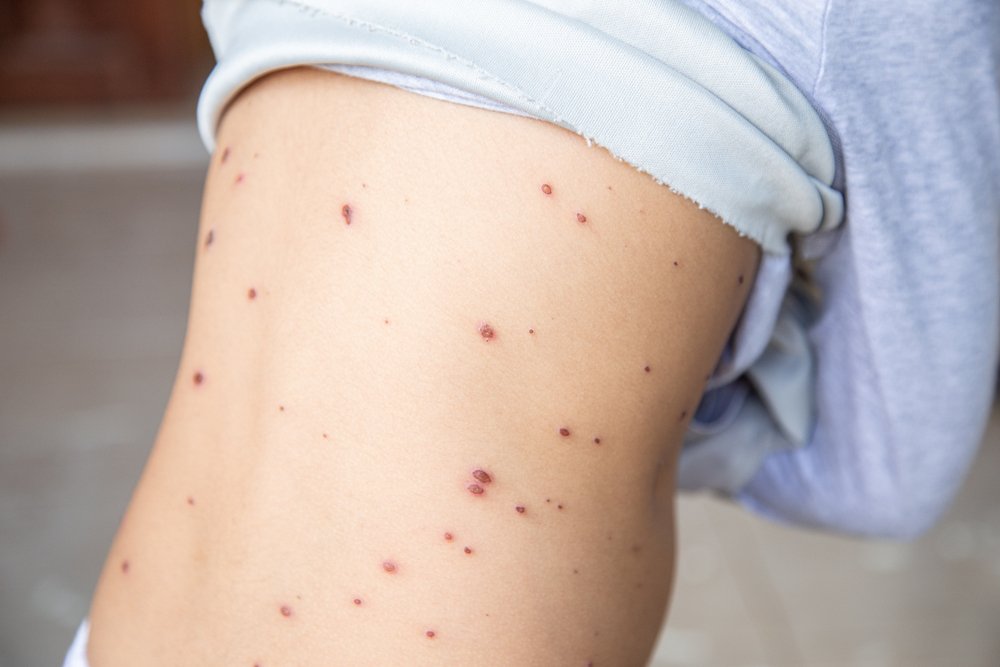
Ветряная оспа, возбудителем которой является вирус семейства герпеса, считается самым заразным из инфекционных заболеваний. Проявлению первых признаков болезни предшествует «молчаливый» этап, когда симптомы еще не появились, а заражение уже состоялось. Инкубационный период ветрянки может длиться от одной до трех недель. Заболевание обычно начинается с высокой температуры (от 38 до 40 градусов), сопровождаемой головной болью и слабостью. Основным признаком ветрянки является появление сыпи, представляющей собой маленькие пузырьки, наполненные жидкостью. Они могут располагаться на туловище, лице, гениталиях, слизистых оболочках.
Первые симптомы ветряной оспы, связанные с сыпью, появляются в виде красных пятен на коже диаметром до сантиметра, которые вскоре преобразуются в пузырьки с жидким содержимым. Со временем пузырьки подсыхают, и на их месте образуются корочки. Высыпания носят волнообразный характер и могут продолжаться от 5 до 7 дней. Болезнь сопровождается сильным зудом. Однако расчесывание пораженных участков опасно риском образования шрамов, которые остаются на всю жизнь. Поэтому заболевшим назначают обычно антигистаминные препараты, облегчающие зуд.
Отличия от других похожих болезней
Отличать ветрянку нужно от заболеваний, протекающих с везикулярной сыпью.
Таблица дифференциальной диагностики
| Признак | Ветрянка | Опоясывающий герпес/простой герпес | Ящур | Стрептодермия |
| Источник инфекции | Больной ветрянкой |
Для простого герпеса — больной простым герпесом. Опоясывающий герпес — это реактивация вируса ветрянки. |
Крупный рогатый скот | Больной ангиной, тонзиллитом или носитель стрептококка |
| Путь заражения | Воздушно-капельный | Преимущественно контактный | Через пищу, контактный | Воздушно-капельный |
| Характер сыпи | Распределена хаотично по всему телу | Сгруппированные пузырьковые высыпания на красном фоне кожи | На кистях, между пальцами, на стопах | Пузырьки быстро становятся гнойными, образуются чаще на лице |
| Интоксикация | От легкой до тяжелой | При простом герпесе отсутствует или легкая. При опоясывающем герпесе зависит от обширности высыпаний | Легкая | Легкая |
Осложнения при ветрянке
У здоровых детей осложнения при ветрянке возникают редко. Наиболее распространенное осложнение — заражение пузырьков бактериями. Признак заражения — кожа вокруг пузырьков краснеет и начинает болеть. Если вам кажется, что пузырьки воспалились, обратитесь к врачу, так как вашему ребенку может потребоваться прием антибиотиков.
Чаще всего осложнения ветрянки появляются у следующих групп людей:
- взрослые;
- беременные женщины;
- новорожденные младше четырех недель;
- люди с ослабленным иммунитетом.
Осложнения ветрянки у взрослых
У взрослых ветрянка может протекать более тяжело, чем у детей. Заболевшие взрослые чаще ложатся для лечения в больницу. Примерно у 5–14% взрослых-больных ветрянкой появляются заболевания легких, такие как пневмония. Если вы курите, у вас значительно повышен риск заболевания легких. Хотя ветрянка у взрослых может протекать более тяжело, чаще всего больные выздоравливают полностью.
Ветрянка при беременности
Если вы беременны, ветрянка иногда может вызывать осложнения. Например, у вас будет слегка повышен риск появления пневмонии (воспаления легких), если вы беременны, особенно если вы курите. Чем больше срок беременности, тем выше риск развития воспаления легких при ветрянке.
Если вы заболели ветрянкой во время беременности, есть также риск выкидыша.
Если вы заболели ветрянкой в первые 28 недель беременности, есть риск, что у вашего будущего ребенка появится заболевание, которое называется фетальный синдром ветряной оспы. Этот синдром встречается редко. Риск появления этого заболевания в первые 12 недель беременности составляет менее 1%. С 13 по 20 неделю риск составляет 2%. Есть только несколько свидетельств того, что фетальный синдром ветряной оспы появлялся с 20 по 28 неделю беременности, и считается, что риск составляет менее 1%.
Фетальный синдром ветряной оспы может привести к тяжелым осложнениям, в том числе:
- образование рубцов;
- нарушения зрения, например, катаракта;
- недоразвитие конечностей;
- порок развития головного мозга.
Существуют также и иные риски, связанные с заболеванием ветрянкой с 20 недели беременности. Есть вероятность преждевременных родов (с 37 недели беременности). Если вы заболели ветрянкой за неделю до или через неделю после родов, у новорожденного ребенка ветрянка может протекать в более тяжелой форме. В некоторых тяжелых случаях эта форма ветрянки может привести к смертельному исходу.
Немедленно обратитесь к врачу при подозрении на вертянку или после контакта с больным этим заболеванием, если вы беременны или родили ребенка в последние 7 дней.
Осложнения ветрянки при ослабленном иммунитете
Иммунитет — это защита вашего организма от болезней, бактерий и вирусов. Если у вас ослаблен иммунитет, вы более подвержены таким заболеваниям, как ветрянка, потому что ваш организм вырабатывает меньше антител, которые борются с болезнью. Ваш иммунитет может быть ослаблен, если вы принимаете иммунодепрессанты. Это лекарственные препараты, которые подавляет работу иммунной системы. Иммунодепрессанты, например, стероиды в форме таблеток, могут приниматься при воспалительных заболеваниях, например, при ревматоидном артрите, волчанке или некоторых заболеваниях крови.
Если ваш иммунитет ослаблен, у вас также повышен риск осложнений ветрянки. К ним относятся:
- пневмония;
- сепсис (заражение крови);
- менингит.
Эффективность вакцинации
Помимо вакцинации, нет никаких контрмер по борьбе с распространением ветряной оспы или частотой опоясывающего лишая в восприимчивой к инфекции популяции. Иммуноглобулин ветряной оспы – зостера и лекарства против герпеса стоят очень дорого и, в основном, применяются для профилактики уже после контакта с инфекцией или для лечения ветряной оспы у людей с высоким риском развития тяжелой формы заболевания. По причине крайней контагиозности ветрянки в мире заболевают почти все дети или молодые взрослые. Каждый год с 1990 по 1994 г., до того, как появилась вакцина против ветряной оспы, в США регистрировалось около 4 миллионов случаев заболевания. Из этого числа приблизительно 10,000 заболевших нуждались в госпитализации и 100 больных умирали.
Вакцины против ветряной оспы, полученные с использованием штамма Ока вируса VZV, имеются на рынке с 1994 года. Положительные результаты относительно безопасности, эффективности и анализа эффективности затрат подтвердили обоснованность их внедрения в программы детской иммунизации ряда индустриально развитых стран. После наблюдения за исследуемыми группами населения в течение 20 лет в Японии и 10 лет в США более 90% иммунокомпетентных лиц, вакцинированных в детстве, все еще имели защиту от ветряной оспы.
В ответ на вакцинацию около 95% детей вырабатывают антитела, и 70-90% будут защищены от инфекции, по меньшей мере, на 7-10 лет после вакцинации. Согласно данным японских исследователей (Япония – первая страна, в которой была зарегистрирована вакцина), иммунитет против ветрянки длится 10-20 лет. Можно с уверенностью говорить о том, что циркулирующий вирус способствует «ревакцинации» привитых, увеличивая длительность иммунитета.
Исследования показывают, что может быть эффективна и экстренная вакцинация – когда вакцина вводится в течение 96 часов (предпочтительно 72 часов) с момента контакта с VZV, можно ожидать, по крайней мере, 90%-ную защитную эффективность. Лечение от ветряной оспы лицам, получивших вакцину, протекает значительно легче, чем у не привитых.
Признаки и симптомы ветряной оспы
Вероятно, что ребенок заболел ветряной оспой, если у него:
- Поднялась температура
- Он чувствует себя усталым и раздражительным
- Кожа начала зудеть
- На коже появилась характерная ветряночная сыпь
Сыпь обычно появляется через 10-21 день после первого контакта с кем-то, кто болеет ветряной оспой. Сыпь обычно сначала появляется на груди, спине или лице. Затем она может перемещаться в другие области тела, в том числе и на слизистой оболочке рта. Сначала сыпь выглядит как маленькие прыщики. Они позже становятся пузырями, полными жидкости.
Большинство детей с ветряной оспой болеют около пяти-семи дней.
Особенности у беременных
Осложнения после ветрянки у взрослых пугают людей, которые ещё не успели переболеть данным заболеванием. Но намного сильнее из-за этого переживают беременные, опасаясь за жизнь будущего малыша.
К сожалению, вирус герпеса ||| типа обладает сильным повреждающим действием на плод. Если женщина заболевает ветрянкой в первом триместре, чаще всего это приводит к выкидышу. Во втором триместре у плода могут развиться пороки развития, дефекты органов и систем, а после рождения — отставание в развитии. Если же будущая мама перенесла заболевание в третьем триместре, это несёт наименьшую опасность для малыша. Но в редких случаях у новорождённого может развиться врождённая ветрянка, которая может привести к летальному исходу.
Поэтому беременным важно своевременно сдать анализ крови, который покажет наличие антител к особо опасным инфекциям, а также оберегать себя и своего будущего малыша на протяжении всего срока вынашивания










