Астенозооспермия — что это значит и подробно о лечении
Содержание:
- Краткое содержание
- Либеральные критерии оценки морфологии сперматозоидов
- Как улучшить показатели спермограммы витаминами
- Спермограмма анализ спермы при бесплодие
- Мужское иммунологическое бесплодие – почему образуются антиспермальные антитела
- Первые издания ВОЗ по оценке эякулята
- Тинус Франс Крюгер
- Тест по Крюгеру: внедрение в практику
- Осторожней с лекарствами и химикатами.
- Лечение иммунологического бесплодия
- Снижение числа сперматозоидов
- Как происходит оплодотворение
- Особенности мужских сперматозоидов
- Классификация показателей спермограммы
- Спермограмма — диагностика патологий спермы
- Зверек, участвующий в зачатии, и брюки для лягушек
Краткое содержание
Морфология сперматозоидов – важный параметр исследования спермы с точки зрения репродукции. Один из наиболее распространенных вариантов оценки морфологии — по Крюгеру (также называемые «строгие» или тайгербергские критерии). Эти критерии были описаны в середине 80-х годов прошлого века.Основой критериев является рутинный морфометрический анализ, то есть измерение разных частей сперматозоида с помощью специального микрометра. Все пограничные сперматозоиды относятся к ненормальным.
Пороговое значение согласно последнему изданию руководства по оценке эякулята ВОЗ – 4%. Строгие критерии морфологии являются отличным биомаркером оплодотворяющей сперматозоидов, независимо от их подвижности и концентрации.
Также распространённая «Спермограмма по ВОЗ» — подразумевает спермограмму по либеральным критериям 1992 или 1999 года. Для неё мы нашли своё место в лабораторной диагностике.
Тест по Крюгеру предполагает специальные методы окраски и компьютерную обработку. Первая часть исследования (подвижность, количество, жизнеспособность) проводится сразу, а оценка морфологии – вторым этапом. При необходимости проводится отмывка и разбавление эякулята. Все сперматозоиды оцениваются визуально и измеряются опытным сперматологом. Это сложная и длительная процедура, поэтому анализ не выдаётся в тот же день.
Либеральные критерии оценки морфологии сперматозоидов
За последние 70 лет было разработано несколько классификаций для оценки морфологии сперматозоидов.
Ранние вклады, подчеркивающие важность морфологии сперматозоидов, были сделаны в начале 1930-х. Дальнейшая история оценки морфологии разделяется на два этапа: ранний либеральный подход (50-е годы) и строгий (тигербергский) подход (Menkveld, Kruger)
В раннем подходе, описанном Маклауд и Голд, представлены очевидные отклонения в строении головок сперматозоидов. Все сперматозоиды без четко определенных дефектов считались нормальными.
Чтобы добиться лучшей стандартизации, Элиассон в 1971 году сделал акцент на важности размера сперматозоидов. Также он классифицировал аномалии сперматозоидов на три группы: аномалии головки, средней части и хвосты
Нормальная голова должна была быть правильной овальной формы.
Однако сперматозоиды встречаются в почти бесконечном разнообразии форм, и хотя были приведены стандарты для размеров «нормальной» головки сперматозоидов человека, ни биологических, ни клинических основ для этих «нормальных значений» не было.
Как улучшить показатели спермограммы витаминами
Сперматозоиды — клетки, не имеющие выраженной защиты, легко повреждающиеся и теряющие подвижность. Поэтому организм их продуцирует так много.
Спермии, как и другие клетки организма, страдают от неблагоприятного воздействия свободных радикалов (оксидантов) — соединений, вступающих в клеточные реакции. Эти вещества повреждают сперматозоиды, лишая подвижности. Оксиданты образуются в процессе клеточного питания и дыхания попадают в организм извне с УФ-лучами, загрязненным воздухом и некоторыми препаратами. При наличии неблагоприятных факторов и сопутствующих болезней количество свободных радикалов увеличивается. От их разрушительного действия страдают не только спермии, но и ткани мочеполовой системы.
Улучшает показатели спермограммы комплексное лечение препаратами, содержащими:
- L-карнитин, или витамин В11 — аминокислота, участвующая в метаболических процессах и обеспечивающая организм энергией. Вещество увеличивает подвижность спермиев и снижает количество нежизнеспособных мужских половых клеток.
- Витамин Е, улучшающий кровоснабжение половых органов мужчины и усиливающий выработку сперматозоидов (сперматогенез).
- Цинк, повышающий содержание мужского полового гормона тестостерона, увеличивающий количество и улучшающий качество вырабатываемой семенной жидкости.
Прием антиоксидантов укрепляет организм, питает его энергией и нормализует гормональный фон. Для снижения выработки свободных радикалов и усиления действия антиоксидантов мужчине нужно пересмотреть свой образ жизни — больше двигаться, правильно питаться, отказаться от табака и алкоголя.
Спермограмма анализ спермы при бесплодие
Узнать о своей фертильности позволяет – анализ спермограмма – базовое исследование, правильно расшифрованная спермограмма дает 50% информации о состоянии репродуктивной функции мужчины. Спермограмма – это точка отсчета дальнейших действий и при необходимости последовательного обследования пациента. Спермограмма должна быть выполнена в соотвествие с нормами принятыми Всемирной организацией здравоохранения.
В стандартный алгоритм обследования входит не только анализ спермы (спермограмма), но и выполнение Мар теста, т.к. в 10% случаев даже нормальные показатели спермограммы могут сочетаться с положительным тестом на антиспермальные антитела (иммунный фактор бесплодия).
Проводимые дополнительно такие исследования как морфологии по Крюгеру и ЭМИС позволяют более углубленно оценить качество сперматозоидов, а значит более эффективно подобрать схемы терапии. В нашей клинике результат анализа спермограммы пациент получает в течение часа, в случае выявления патоспермии можно сразу проконсультироваться у квалифицированного врача андролога.
Для онлайн расшифровки результата пройдите в раздел Вопрос и ответов.
Что такое спермограмма и для чего выполняют данное исследование?
Спермограмма или исследование эякулята – основной целью исследование является определение способности спермы к оплодотворению и выявление заболеваний (патологического процесса), вызвавших поражение. В отличие от других биологических материалов сперма очень чувствительна к воздействию различных факторов. Поэтому для получения достоверного результата анализа необходимо исключить или снизить воздействие всех факторов в период подготовки пациента к сдаче анализа, в процессе получения анализа и проведении исследования.
Исследование выполняют строго по времени, обработка спермы лаборантом должна быть начата в течение часа с момента сдачи, поэтому очень важно сдавать спермограмму там, где анализ выполняют непосредственно в клинике специально обученным квалифицированным специалистом
Мужское иммунологическое бесплодие – почему образуются антиспермальные антитела
Мужские клетки – сперматозоиды, – которые за их подвижность называют живчиками, развиваются в семенниках. Там они защищены от неблагоприятных факторов гематотестикулярным барьером, находящимся между семенными канальцами и кровеносными сосудами, проходящими в тканях репродуктивной системы. Это предохраняет живчиков от агрессивного действия иммунной системы, воспринимающей мужские клетки как чужеродные белки – антигены – и вырабатывающей к ним антитела.
Пока живчики окружены гематотестикулярным барьером, иммунитет их не атакует и АСАТ не образуются. Может наблюдаться только небольшая концентрация таких белковых соединений, некритичная для репродуктивной функции. Но при снижении надежности барьера начинается выработка веществ, уничтожающих белковую структуру спермиев.
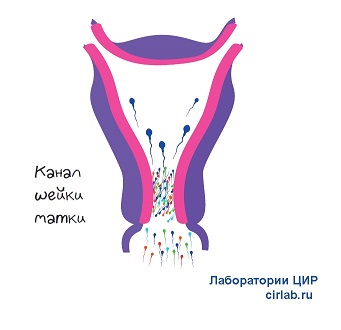
Эти белковые соединения направлены против разных частей сперматозоидов – хвостов, тел, головок. В результате снижается их выработка и двигательная активность. АСАТ меняют состав семенной жидкости, что мешает передвижению мужских клеток внутри женского организма. Живчики теряют способность проникать в цервикальную слизь, находящуюся в шейке матки, и становятся непригодными для оплодотворения.
В мужском организме образуется три вида таких антител:
- IgA, нарушающие процесс выработки спермиев (сперматогенез) и влияющие на их морфологию (строение). Увеличение концентрации IgA говорит о снижении барьерных функций организма, защищающего живчики от негативного влияния.
- IgM, снижающие подвижность спермиев. Из-за большого размера молекул такие антигены в анализах выявляются редко.
- IgG, влияющие на физические свойства семенной жидкости (эякулята). Снижается ее кислотность, увеличивается количество лейкоцитов, и уменьшается время разжижения. Изменение свойств жидкости затрудняет оплодотворение.
Развитию мужского иммунологического бесплодия и выработке АСАТ способствуют:
- Воспалительные процессы в мошонке, влиявшие на развитие и состояние мужских клеток, – варикоцеле, кисты, эпидидимит, орхит.
- Патологии репродуктивного аппарата – крипторхизм – неопущение яичка в мошонку – и другие врожденные аномалии.
- Инфекции – хламидиоз, гонорея, герпес, папилломавирус.
- Перенесенные инфекционные процессы, повлиявшие на репродуктивную функцию. Чаще всего такой исход вызывает свинка (паротит).
- Заболевания простаты – простатит и аденома.
Первые издания ВОЗ по оценке эякулята
Классификация ВОЗ была впервые опубликована в 1980 году. Она была основана на исследованиях Маклауда и Элиассона. В 1-м издании средняя нормальная морфология составляла 80,5%. Во 2-м издании в 1987 году значение процента нормальных форм составляло 50%, а морфологические изменения были разделены на 3 группы – патология головы, средней части и хвоста.
Строгие критерии (тайгербергские)
В 1980-е годы проведено несколько исследований, которые показали, что сперматозоиды, выделенные из слизи шейки матки и матки, маточных труб, перитонеальной жидкости показали улучшенную морфологию по сравнению со сперматозоидами в исходном образце спермы. Сперматозоиды, обнаруживаемые в слизи на уровне внутреннего зева, обычно представляют собой более гомогенную популяцию.
Менквилд и соавторы опубликовали описание морфологических нормальных сперматозоидов, основанное на клетках, полученных после проникновения через хорошую цервикальную слизь. Определение морфологически нормального сперматозоида заключалось в следующем:
| Ровная головка с четко определенной акросомой, составляющей примерно 40–70% головки. Длина головки должна составлять от 3 до 5 мкм, а ширина — от 2 до 3 мкм. У такого сперматозоида не должно быть никаких дефектов шеи, средней части или хвоста. Средняя часть должна быть прикреплена в осевом направлении относительно головки, шириной менее 1 мкм, длиннее головы примерно в полтора раза. Могут присутствовать цитоплазматические капли (остатки), которые составляют менее половины размера головки спермы. Хвост должен быть равномерным, немного тоньше, чем средняя часть, не свернутым и длиной 45 мкм. Так называемые пограничные нормальные формы головы без грубых отклонений следует рассматривать как отклонения от нормы. |
Это определение, по существу, такое же, как и описание, описанное Элиассоном в 1971 г. в отношении размера и формы, но обеспечивает более подробное описание акросомы и осевого прикрепления шеи. Однако принцип Эллиасона «если вы не уверены, что сперматозоид ненормальный, он должен рассматриваться как нормальный», был изменен на принцип, согласно которому в этих случаях сперматозоиды должны классифицироваться как патологические. По строгим критериям сперматозоиды со слегка ненормальными «пограничными» головками классифицируются как ненормальные. Диапазон, определяющий нормальную форму, мал, и это является одним из наиболее важных аспектов этой классификации.
Исследователи показали, что оценка по более строгим критериям повышает объективность исследования и уменьшает межлабораторные различия.
Тинус Франс Крюгер
Тинус Франс Крюгер (Theunis Frans Kruger) – специалист по репродуктивной медицине. Первые статьи доктора датируются 1985 годом. Они были посвящены сравнению методов вспомогательных репродуктивных технологий.
В настоящее время Т.Ф.Крюгер – председатель Департамента Акушерства и гинекологии и глава Отдела Репродуктивной биологии в Stellenbosch University, Тайгерберг, Южная Африка. Доктор Крюгер в своей профессиональной деятельности занимался изучением ЭКО, инсеминации, суррогатного материнства, стимуляции овуляции, оценке фрагментации ДНК сперматозоидов, окислительной способности спермы, является автором многих книг и пособий.
Достижения Tygerberg Fertility Clinic:
- Перый «ребенок из пробирки» в Южной Африке (1984);
- Первая беременность с использованием криоконсервации эмбриона (1988);
- Первый ребенок в результате ИКСИ в Южной Африке (1995);
- Стандартизация международных гайдлайнов по исследованию морфологии сперматозоидов Всемирной организации здравоохранения
Пишите комментарии и делитесь нашими материалами!
Тест по Крюгеру: внедрение в практику
В 1987 Крюгером и коллегами было проведено следующее исследование. На основании новых строгих критериев оценки нормальной морфологии сперматозоидов пациенты были разделены на 2 группы. В I группе (25 пациентов) нормальная морфология сперматозоидов составляла менее 14%, а во II группе (71 пациент) нормальная морфология сперматозоидов превышала 14%. Частота оплодотворения (на ооцит) составили в среднем 48% в группе I и 87% в группе II. Процент беременностей составил 4,5% и 18,4%. Это исследование демонстрирует ценность анализа морфологии сперматозоидов с использованием критериев, рекомендуемых с точки зрения прогнозирования оплодотворения и, возможно, исхода беременности.
После первых статей каждый год появлялось в среднем 15 статей про использование строгих критериев.
В материале 1999 Крюгер пишет: «Оценка спермморфологии по строгим критериям является простым, экономически эффективным методом и может использоваться для повседневного использования клиницистами для принятия обоснованных клинических решений».
В 1994 году коллеги из института репродуктивной медицины в Норфолке написали, что строгие критерии морфологии являются отличным биомаркером способности оплодотворения сперматозоидов, независимо от подвижности и концентрации.
Ранние исследования были позже подтверждены тестами с зоной pellucida яйцеклетки и тестами на связывание сперматозоидов.
Осторожней с лекарствами и химикатами.
Не стоит недооценивать влияние антибиотиков на сперму.
Антибиотики провидят к повышению фрагментации ДНК сперматозоидов, что снижает шансы на зачатие и увеличивает вероятность спонтанного аборта у женщины. Большинство антибиотиков (например, амоксициллин и цефалексин) делают мужчину бесплодным почти на месяц: через 10 дней фрагментация достигает максимума, и немного снижается к концу месяца. Однако полное восстановление после курса антибиотиков может продлиться до нескольких месяцев.
Поэтому, если вы думаете о ребенке и вынуждены принимать противомикробные средства, уточните у врача влияние антибиотиков на сперму и спустя сколько времени после окончания курса можно планировать зачатие.
О зачатии придется на время отказаться мужчинам, которые проходят курс химиотерапии. Вещества, входящие в состав лекарств, разрушительно действуют на клетки спермы.
Это же касается токсичных веществ, с которыми сталкиваются и здоровые люди — бензин, хлор, лаки, краски и т. д. Если ваша работа связана с постоянным вдыханием ядовитых паров, расставьте приоритеты правильно. Также если вы активно принимали участие в ремонте, то учтите, что качество спермы может ухудшиться.
Лечение иммунологического бесплодия
- Для снижения выработки АСАТ женщине вводят аллогенные лимфоциты партнёра, подавляющие излишнюю активность иммунной системы. Этот метод «приучает» иммунитет к чужеродным белковым соединениям. Применяются препараты, разжижающие слизистую шейки матки и облегчающие проникновение сперматозоидов внутрь.
- Мужчине назначают противовоспалительные средства и препараты, снижающие повышенную активность иммунной системы.
- Проводится лечение инфекций, в том числе ЗППП.
- После курса лечения возможно наступление беременности естественным путем, с помощью внутриматочного введения семенной жидкости, методов ЭКО и ИКСИ.
Снижение числа сперматозоидов
Исследования, подтверждающие снижение числа сперматозоидов у людей, не новы
Проблема впервые привлекла мировое внимание в 1990-х годах, хотя критики отмечали расхождения в том, как фиксировалось количество сперматозоидов, считая, что это снижает достоверность наблюдения
Затем, в 2017 году, более крупное исследование, в котором учли имевшиеся расхождения, показало, что число сперматозоидов у мужчин упало на 50–60 % между 1973 и 2011 годами, снижаясь примерно на 1–2 % в год. Именно этот момент Сван назвала «обратным отсчетом».
Чем меньше у мужчины сперматозоидов, тем меньше его шансы зачать ребенка во время полового акта. Исследование 2017 года предупреждает, что у наших внуков численность сперматозоидов может быть ниже необходимой для успешного зачатия, что, скорее всего, по словам Сван, заставит «большинство пар» использовать вспомогательные репродуктивные технологии уже к 2045 году.
Не менее тревожен и рост числа выкидышей и аномалий развития, таких как развитие микропенисов, интерсексуальность (проявление одновременно мужских и женских черт) и неопущение яичек, — все это связывают с сокращением числа сперматозоидов.
Как происходит оплодотворение
Успешное оплодотворение яйцеклетки – основная функция сперматозоида, этот процесс достаточно сложный. Ооцит оплодотворяется лишь одним сперматозоидом. За возможность достичь цели первыми борьбу ведут миллионы сперматозоидов. Движение начинается сразу после попадания спермы в тело женщины. Спустя всего 2-3 часа большинство клеток гибнет, и виной тому – неблагоприятная форма влагалищной среды.
Выжившие продолжают двигаться, попадая поочередно в отдел шейки матки, а затем в матку. По пути к яйцеклетке гаметам приходится преодолевать препятствия в виде защитной слизи, которую будут разрушать ферментные соединения, содержащиеся в их головной части. Сама яйцеклетка также покрыта специальной мукополисахаридной оболочкой, которая будет разрушена в месте проникновения самого сильного спермия.
При использовании ферментов акросомы создается отверстие в оболочке, размером, достаточным для внедрения головки, при этом тело и хвост отпадают. Самый важный элемент сперматозоида человека несет половинную генетическую информацию. Слияние мужских и женских клеток завершается образованием диплоидной зиготы, содержащей 46 хромосом.
Во время эякуляции выбрасывается несколько миллионов сперматозоидов.
В конечном итоге функции яйцеклетки и сперматозоида сводятся к единой цели – успешному и здоровому оплодотворению. Поэтому наиболее значимой характеристикой для спермия является его активность. Благодаря строению и функциям сперматозоидов и яйцеклетки оплодотворение становится высоко вероятным. Наличие специфических рецепторов на внешней оболочке дает возможность распознать химические вещества, которые выделяет яйцеклетка. Функция и строение сперматозоида создают все необходимые условия для целенаправленного движения. После выброса семенной жидкости здоровые клетки, которые не погибли во влагалищной среде, продолжают движение к яйцеклетке. Это перемещение называют положительный хемотаксис.
Особенности мужских сперматозоидов
Строение и функции сперматозоида тесно взаимосвязаны. Мужская гамета обладает свойствами, обусловленными ее назначением и особенностями:
• Способностью двигаться за счет жгутообразного хвостика, благодаря чему обеспечивается возможность встречи сперматозоида и яйцеклетки.
• Несет отрицательный электрический заряд, что не дает мужским гаметам склеиваться в сперме.
• В эякуляте (семенной жидкости, сперме) здорового мужчины содержится примерно 200 миллионов сперматозоидов. У различных видов живых существ количество мужских гамет может кардинально различаться. Так, например, в эякуляте коня насчитывается примерно 100 миллиардов сперматозоидов.
• Благодаря хвостику-жгутику мужская гамета в семенной жидкости развивает скорость до 5 см/час.
Классификация показателей спермограммы
По объему эякулята
| Нормоспермия | Нормальное количество эякулята (2-6 мл) |
| Полиспермия | Объем эякулята более 8,0 мл |
| Олигоспермияiiiiiiii | Объем эякулята менее 2,0 мл |
| Анэякуляция | Эякулят отсутствует |
По состоянию подвижности сперматозоидов
| Нормокинезис | Подвижные сперматозоиды |
| Аспермия | В эякуляте не обнаружены сперматозоиды и клетки сперматогенеза |
| Астенозооспермия | Снижение подвижности сперматозоидов (количество прогрессивно-подвижных сперматозоидов менее 32%) или снижение скорости движения сперматозоидов |
| Акиноспермия | Полная неподвижность живых сперматозоидов |
По количеству сперматозоидов
| Нормозооспермияi | Нормальное количество и подвижность сперматозоидов; количество сперматозоидов с правильной структурой в эякуляте более 14% |
| Олигозооспермия | Концентрация сперматозоидов в эякуляте менее 15 млн/мл |
| Полизооспермия | Повышенное количество сперматозоидов в эякуляте |
| Некрозооспермия | В эякуляте более 50% мертвых сперматозоидов |
| Криптоспермия | Единичные сперматозоиды, обнаруживаемые только после центрифугирования эякулята |
| Азооспермия | В эякуляте отсутствуют сперматозоиды, однако присутствуют клетки сперматогенеза (клетки-предшественники сперматозоидов) |
По морфологии (структуре) сперматозоидов
| Гемоспермия | Наличие эритроцитов (красных кровяных телец) в эякуляте |
| Лейкоцитоспермия | Число лейкоцитов (белых кровяных телец) в эякуляте более 1 млн/мл |
| Пиоспермия | Наличие гноя в сперме |
| Тератозооспермия | Наличие в эякуляте более 50% патологических (ненормальных) форм сперматозоидов |
Доказана четкая взаимосвязь между нарушением морфологии (структуры) сперматозоидов и снижением фертильности (способностью к зачатию).
Существует большое количество классификаций оценки морфологии сперматозоидов. В нашей практике мы придерживаемся Тайгербергской классификации 1990 г., разработанной Крюгером. Согласно Тайгербергской классификации, нормальными являются сперматозоиды, прошедшие через цервикальный барьер.
Таким образом, критерием «нормальности» является естественный отбор: или сперматозоид идеален, или патологичен.
К минимуму сведены понятия границы нормы; все пограничные, незрелые, субнормальные сперматозоиды отнесены к патологическим формам. Данные критерии оценки получили название «строгие критерии Крюгера».
Строгие критерии Крюгера предполагают наличие не менее 4% нормальных сперматозоидов.
Многочисленными исследованиями и клинической практикой врачей-репродуктологов (специалистов по репродуктивным технологиями) подтверждена практическая значимость оценки по «строгим» критериям. «Строгие» критерии Крюгера рекомендованы Всемирной Организацией Здравоохранения (2010г.) для анализа эякулята.
Спермограмма — диагностика патологий спермы
Основным методом определения способности семенной жидкости к оплодотворению является спермограмма. Это исследование качественных и количественных характеристик спермы под микроскопом. Оно обязательно проводится, когда пара обращается за помощью к репродуктологу.
Именно спермограмма позволяет выявить патологические состояния спермы, если они есть у мужчины. О нарушениях можно говорить, когда какая-то характеристика отклоняется от нормы.
Основные показатели спермограммы. Нормы по ВОЗ:
- Объем эякулята — 1,5 мл
- Количество сперматозоидов — от 39 млн
- Концентрация сперматозоидов— от 15 млн в 1 мл
- Подвижных спермиев— от 40%
- Сперматозоидов с прогрессивным движением — от 32%
- Жизнеспособность — от 58%
- Морфология, кол-во нормальных форм — от 4%
Если все показатели спермограммы в норме, в заключении говорится о нормоспермии. Если есть отклонения, прогноз специалиста зависит от их выраженности. При незначительно выраженном нарушении остается вероятность физиологического зачатия. Значительное угнетение той или иной характеристики позволяет предположить, что именно оно привело к бесплодию.
Важная информация
Одной спермограммы недостаточно для постановки диагноза. Исследование должны быть проведено как минимум дважды, с определенным временным интервалом. Пациенту необходимо ответственно подойти к сдаче спермы на анализ. Иначе велика вероятность недостоверного результата.
Правила подготовки к сдаче спермы
- Вылечить воспалительные заболевания.
- За 7 дней до сдачи отказаться от алкоголя и приема лекарств.
- Неделю перед процедурой не посещать сауну и баню, не принимать горячие ванны.
- Как минимум 3-4 дня перед процедурой (но не больше 6 дней) воздерживаться от половой жизни.
- Курящим мужчинам отказаться от вредной привычки хотя на несколько часов до сдачи спермы.
Для достоверного результата многое требуется и от лаборатории, в которой исследуется эякулят. Специалист, делающий анализ, должен располагать точным микроскопом последнего поколения, современными материалами. Большое значение имеет его опыт в исследовании спермы.
Чтобы уточнить диагноз, назначаются дополнительные обследования: УЗИ, анализ крови на гормоны и др.
Виды нарушений сперматогенеза
Ухудшение каждого важного показателя считается отдельной патологией спермы. Приведем распространенные нарушения, которые часто приводят к мужскому бесплодию
- Азооспермия. Отсутствие в эякуляте половых клеток, одна из самых тяжелых патологий спермы. Может быть секреторной (когда в яичках не происходит образования сперматозоидов) и обструктивной (когда спермии не попадают в эякулят из-за наличия препятствия в семявыводящих протоках). Полная информация об азооспермии, ее причинах, последствиях и способах лечения представлена здесь
- Астенозооспермия. Снижение показателей подвижности и скорости движения половых клеток. В зависимости от выраженности проблемы определяется степень азооспермии – 1, 2 или 3.
- Олигозооспермия. Концентрация сперматозоидов (количество в 1 миллилитре эякулята) ниже нормативного значения. Принято различать несколько степеней олигозооспермии.
- Тератозооспермия. Плохая морфология, количество сперматозоидов патологических форм в эякуляте выше нормативного значения. Спермограмма может показать, что у пациента имеется не одно изолированное нарушение сперматогенеза, а сочетание двух или даже трех. В таком случае название патологии складывается из нескольких:
- Астенотератозооспермия. Низкий показатель подвижности сперматозоидов сочетается с плохой морфологией.
- Олигоастенотератозооспермия. Низкая концентрация сперматозоидов в сочетании с нарушением их подвижности и плохой морфологией.
Зверек, участвующий в зачатии, и брюки для лягушек

О сперматозоидах люди не знали вплоть до 1677 года. Понимание того, что половой акт как-то связан с рождением ребенка, было, но вот как он связан?
Начало научному открытию, которое сегодня изучают дети в книжках «Откуда я появился?», положил голландский ученый Антони ван Левенгук. Он бы первым, кто рассмотрел эякулят в микроскоп и обнаружил, что жидкость буквально кишит сперматозоидами. Названия, правда, он им не дал, и на тот момент сперматозоиды считались «зверьками, участвующими в зачатии». Другие ученые опровергали эту теорию, называя сперматозоиды паразитами, живущими в эякуляте, и приписывали им множество мужских болезней.
Примерно тогда же предположили, что яйцеклетки появляются из яичников, хотя вплоть до 1927 года уверенности в этом не было.
Теория «маленьких человечков» не обошла и сперматозоиды. Раз яйцеклетка — только приемник для спермы, значит, в головке каждого сперматозоида содержится маленький прообраз человека, гомункулус.
Математик Николас Хартсукер, опять-таки голландец, создавший винтовой микроскоп, тоже рассмотрел сперматозоиды. И на основе увиденного нарисовал… гомункула внутри мужской половой клетки.
После открытия Левенгука должно было пройти еще сто лет, прежде чем сперматозоиды перестали считаться «паразитами из спермы». И развенчал этот миф итальянский священник в одном из удивительнейших экспериментов.
Ладзаро Спалланцани стал первооткрывателем роли сперматозоидов в процессе оплодотворения. В середине XVIIIвека ему пришла в голову блестящая идея о проверке своей теории. История не сохранила для нас имя самоотверженного портного, помощника Спалланцани, но факт остается фактом: итальянец ловил лягушек, надевал на них специально сшитые плотные брючки и в таком виде выпускал в водоем.
Из-за брюк сперма не попадала в воду, а значит, оплодотворение самок не происходило. Головастиков в контрольном водоеме с одетыми лягушками не было. Так была доказана роль сперматозоидов!
Сегодня известно, что в половине чайной ложки, стандартной порции эякулята, плавает около 250 миллионов «головастиков», а за всю жизнь средний мужчина вырабатывает около двух триллионов сперматозоидов. Средняя женщина же — около 400 яйцеклеток. Зачем «головастиков» так много? Ведь успешность оплодотворения снижается, только если их меньше 100 миллионов в одной порции. Значит ли это, что соревновательный эффект у сперматозоидов действительно существует?
«Соревнование сперматозоидов» в природе действительно есть. Но такие своеобразные «олимпийские игры» устраивают исключительно сперматозоиды разных особей. К примеру, у шимпанзе, которые живут в группах с нестабильными родительскими парами, одна самка может совокупляться с разными самцами. И вот их сперматозоиды действительно конкурируют.
Шимпанзе отличаются от человека не только промискуитетом: сперма у них в сравнении с нами вырабатывается быстрее и в больших количествах. У них и яички больше, чем у человека.
А еще в сперме шимпанзе больше лейкоцитов, чтобы бороться с возбудителями заболеваний, передающихся половым путем (приматы ими также страдают). И еще одна удивительная особенность: сперма шимпанзе может становиться густой в полости влагалища, создавая своеобразную пробку. Все для того, чтобы другие самцы не смогли размножиться. Кстати, некоторые насекомые умеют не просто конкурировать за размножение, но и отравлять сперму конкурента: в их эякуляте есть ядовитые вещества.
Но у нас все иначе. «Соревнований сперматозоидов» даже между клетками разных особей нет, так как человек эволюционировал иначе. Древние люди, как и большинство приматов (кроме шимпанзе) сожительствовали в полигамных группах с одним самцом и несколькими самками. Именно поэтому у мужчин яички сравнительно небольшие и составляют примерно треть от размера тестикул шимпанзе. Еще одно отличие нас от шимпанзе: у этих приматов почти нет «пустышек», абсолютное большинство сперматозоидов здоровы и готовы к зачатию. А у нас есть немалое количество физически неполноценных сперматозоидов, с маленькой головкой, парой хвостов вместо одного и прочими дефектами. Их роль пока неясна, хотя высока вероятность, что они — следствие генетической вариативности. Именно для того, чтобы люди рождались разными и меньше накапливали дефектов, нам нужно такое огромное количество сперматозоидов в одной порции спермы.