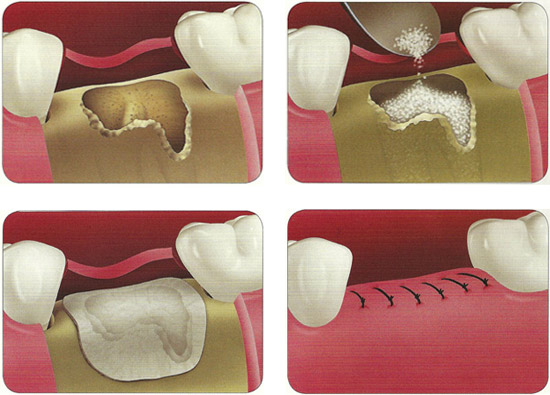
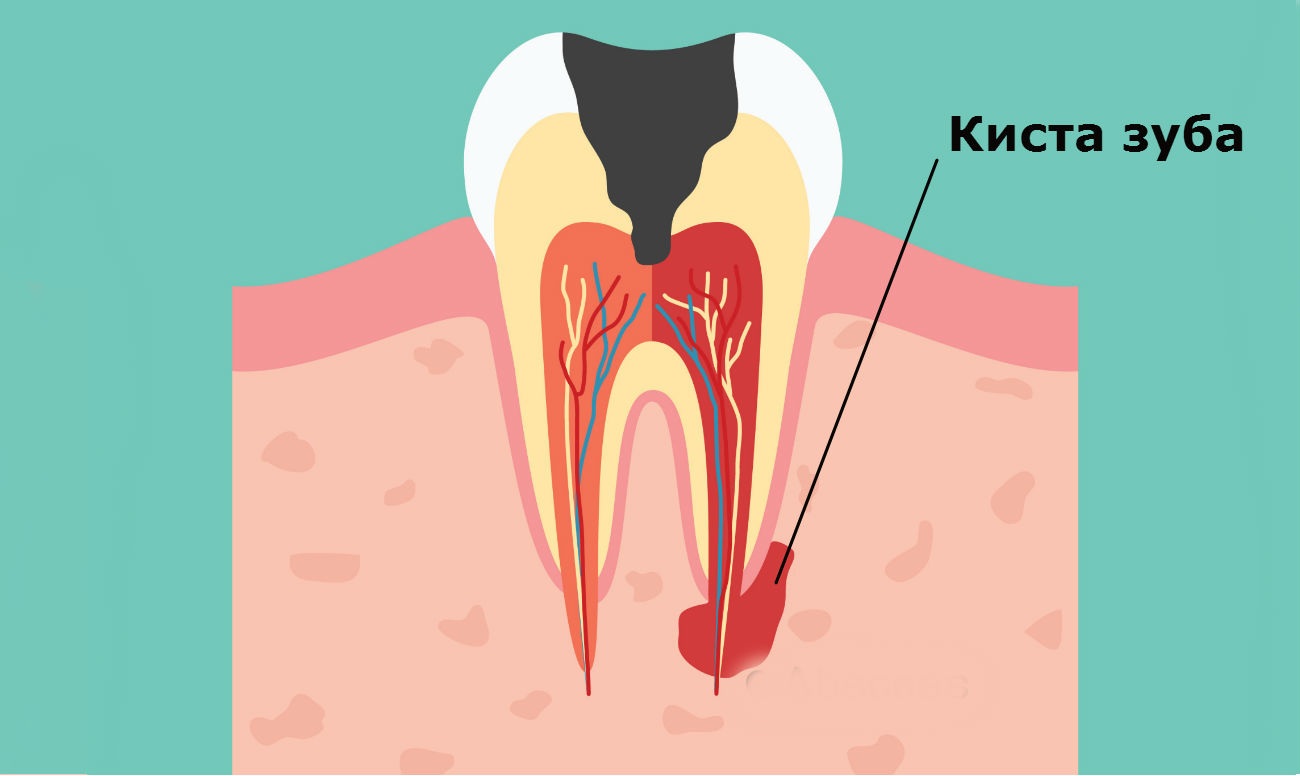
Ретенционная киста нижней губы
Содержание:
- Симптомы гнойников
- Диагностика рака нёба
- Гнойные образования и хронический тонзиллит
- Симптомы
- Реабилитация после проведённого лечения
- Причины и механизмы
- Факторы риска
- Разновидности остеом
- Виды доброкачетсвенных опухолей полости рта
- Лечение фибромы полости рта
- Услуги и цены на лечение
- Какими бывают шишки на шее?
- Можно ли выдавливать угри?
- Лечение гнойника в домашних условиях
- Профилактика
- Патогенез эпулиса
Симптомы гнойников
Симптомы появления гнойника на десне весьма специфичны
Их важно заметить как можно быстрее и показать ребенка детскому стоматологу, чтобы предотвратить возможные осложнения
- В самом начале развития гнойника для многих детей характерно неприятное распирание в районе больной десны. К сожалению, дети не всегда могут заметить его и вовремя дать знать родителям;
- Через некоторое время на десне образуется увеличивающаяся красная припухлость. В ее центре постепенно появляется белая точка – скопление гноя;
- При прикосновении к припухлости ощущается боль, сама припухлость мягкая на ощупь;
- Припухлость постепенно растет и со временем становится полностью белой, заполняясь гноем;
- Из-за боли ребенок может отказываться от еды и вести себя беспокойно;
- Часто появление гнойника сопровождается повышением температуры;
- Если гнойник не вылечить на этой стадии, то он лопнет. После этого наступит серьезное облегчение, температура спадет, а боль утихнет. При этом после прорыва образуется свищ, который соединит воспаленную область с внешним миром;
- Свищи иногда закрываются сами, однако это не значит, что ребенок выздоровел – ведь гнойный очаг до сих пор не санирован. В итоге гнойник появится снова, и все повторится с начала.
Среди детей широко распространено образование гнойника на десне рядом с запломбированным зубом. Возможно, это связано с тем, что молочные зубы детям пломбируют не всегда достаточно тщательно, и под пломбой остаются очаги кариеса, что в итоге приводит к воспалению.
Диагностика рака нёба
Диагностика начинается со сбора анамнеза с обязательным выявлением факторов риска возникновения рака и физикального осмотра.
Опухоль характеризуется тремя формами роста:
- экзофитной, при которой выявляются грибовидные или бляшкообразные наросты на слизистой оболочке с чёткими границами;
- эндофитной (язвенная, инфильтративная или язвенно-инфильтративная)
- смешанной.
Для верификации диагноза рака необходимо выполнение биопсии образования нёба. Возможно выполнение биопсии несколькими путями:
- Браш-биопсия — относительно новый метод, преимуществом которого является безболезненность, соответственно, не требуется даже локальной анестезии. Материал с поверхности опухоли берут с помощью специальной щёточки, и далее исследуют. В случае, если материал недостаточно информативен, в дальнейшем выполняется стандартная инцизионная биопсия.
- Инцизионная биопсия — наиболее частый и наиболее информативный метод. В этом случае подозрительное на рак образование иссекается полностью под местной анестезией (реже — под общей, в случае труднодоступного расположения образования), и на гистологическое исследование направляется вся опухоль.
- Тонкоигольная аспирационная биопсия — при этом методе забор материала для гистологического исследования получают путём пункции образования тонкой иглой.
Для уточнения диагноза может быть дополнительно назначено иммуногистохимическое исследование.
Для оценки распространённости рака назначаются следующие методы инструментальной диагностики:
- ультразвуковое исследование лимфоузлов шеи и тканей полости рта,
- компьютерная или магнитно-резонансная томография поражённой области,
- ультразвуковое исследование или компьютерная томография органов брюшной полости и забрюшинного пространства,
- рентгенография или компьютерная томография органов грудной клетки,
- может быть назначена позитронно-эмиссионная томография, особенно в случае возникновения рецидивной опухоли и при значительном распространении рака.
Кроме того, может быть назначен анализ на наличие папилломавирусов. До 70% больных раком полости рта различных локализаций, в том числе раком нёба, являются носителями папилломавирусов. Инфицирование папилломавирусом 16 типа, реже 18 типа, которые обладают высоким риском онкогенности, может быть одним из факторов, приводящих к развитию рака мягкого нёба.
Гнойные образования и хронический тонзиллит
При хронической форме заболевания воспаление в миндалинах полностью не исчезает, а лишь на время затихает. Бактерии все время присутствуют в лакунах миндалин, не прекращается и усиленное образование большого числа лейкоцитов. Поскольку хроническая форма характеризуется отсутствием ярко-выраженных признаков болезни, появление гнойных пробок проходит незаметно для больного. Лейкоциты окружают бактерии, появляется гнойное образование. По прошествии времени в них накапливаются вещества, содержащие кальций и магний. В итоге пробки затвердевают.
Среди причин образования пробок можно выделить:
- болезни носовой полости, имеющие хронический характер (например, гайморит) — часть бактерий из носа непременно попадает в горло;
- отсутствие правильной гигиены полости рта — здесь бактерии присутствуют постоянно и при снижении иммунитета попадают в миндалины, остатки еды также могут застрять в лакунах и стать «материалом» для затвердевания гнойных масс;
- слабый иммунитет — человек не в силах справиться с инфекцией самостоятельно, и болезнь приобретает затяжной или хронический характер;
- повреждения гланд — в ранку легко может попасть инфекция. Часто именно места повреждения становятся локацией нового гнойного образования.
Симптомы
Болям в груди, связанным с реберным хондритом, как правило, предшествуют физические перегрузки, небольшие травмы или острые респираторные инфекции верхних дыхательных путей.
- Боль, как правило, появляется остро и локализуется в передней области грудной клетки. Боль может иррадиировать вниз или чаще в левую половину грудной клетки.
- Наиболее частая локализация боли — область четвертого, пятого и шестого ребра. Боль усиливается при движении туловища или при глубоком дыхании. И, наоборот, происходит уменьшение болей в покое и при неглубоком дыхании.
- Болезненность, которая четко выявляется при пальпации (нажатии в области крепления ребер к грудине). Это является характерной особенностью хондрита и отсутствие этого признака говорит о том, что диагноз реберного хондрита маловероятен.
Когда причиной реберного хондрита является послеоперационная инфекция, то можно заметить отечность, красноту и/ или выделение гноя в области послеоперационной раны.
Учитывая, что симптоматика хондрита нередко похожа на неотложные состояния, необходимо экстренно обратиться за медицинской помощью в случаях:
- Проблемы с дыханием
- Высокая температура
- Признаки инфекционного заболевания (отечность, краснота в области крепления ребер)
- Боль в грудной клетке постоянного характера, сопровождающаяся тошнотой, потоотделением
- Любая боль в грудной клетки без четкой локализации
- Усиление болей на фоне лечения
Реабилитация после проведённого лечения
Реабилитация после проведённого лечения требует комплексного подхода, в основе которого лежит изменение образа жизни:
- Соблюдение диеты. В раннем послеоперационном периоде или после завершения лучевой терапии возможен только приём жидкой или пюреобразной пищи. По мере заживления тканей полости рта возможен переход на полутвёрдую и твёрдую пищу. Желательно жевать на стороне, противоположной пораженной.
- В случае нутритивной недостаточности пациенту может быть назначено внутривенное или специализированное лечебное питание (например, Нутридринк). Нутритивная поддержка проводится при наличии хотя бы одного из указанных факторов: снижение массы тела за последние 6 месяцев на 10% и более, снижении показателей белков в биохимическом анализе крови, снижении индекса массы тела до значения менее 20. Указанные меры могут быть применены как до планируемого оперативного вмешательства, так и в период проведения химиотерапии и лучевой терапии. В послеоперационном периоде нутритивная поддержка должна проводиться в течение 7 и более суток.
- Рекомендуется обильное питьё. Если больные с опухолью нёба предъявляют жалобы на сухость во рту, показано назначение заменителей слюны (например, растворы с фосфатом кальция; гели, содержащие лизоцим, лактоферрин и пероксидазу), стимуляторов слюноотделения и вкуса (например, жевательная резинка с ксилитолом, леденцы с сорбитолом или ксилитолом), возможно применение пилокарпина.
- Гигиена полости рта. Чистка зубов будет допустима после заживления послеоперационных швов или разрешения лучевых повреждений. С целью соблюдения гигиены и зубов, и слизистых оболочек полости рта необходимо будет проводить полоскания или орошения. Применяются как раствор соды или антисептические растворы типа мирамистина, так и специальные бесспиртовые растворы. Полоскания должны проводиться не менее 4 раз в день, в том числе после каждого приёма пищи.
- Лечение лучевых повреждений. Лучевая терапия, как и любой другой метод лечения, имеет свои побочные эффекты, и в силу того, что подводится большая суммарная доза, они могут быть выражены значительно. Во время проведения лучевой терапии, а также по её завершению требуется соблюдение мер сопроводительного лечения: помимо вышеуказанных, пациенту назначается мазевая обработка кожи облучаемой области, после разрешения ранних лучевых повреждений — аппликации с растворами димексида нарастающих концентраций с целью предотвращения развития фиброза. В случае развития значительного повреждения слизистых оболочек назначается антибиотикотерапия, противогрибковые препараты с целью профилактики присоединения инфекции.
- В случае проведения химиотерапии – как самостоятельной, так и в комбинации с лучевой терапией, — может наблюдаться значительное падение показателей крови, поэтому необходим тщательный и регулярный контроль. Возможно применение стимуляторов гемопоэза для предупреждения перерыва в лечении или развития инфекционных осложнений.
- Восстановление речевой функции. Если операция выполнялась по поводу рака мягкого нёба, то в силу послеоперационного отёка речь может измениться. По мере заживления швов речевая функция восстановится самостоятельно, но в случае обширного поражения нёба и соответствующего объёма оперативного вмешательства для восстановления речи может потребоваться помощь логопеда.
- Глотание. Операция на нёбе, особенно мягком, может привести к нарушению глотания. Как до начала лечения, так и в его процессе пациентам назначается специальная профилактическая гимнастика и обучение тактике глотания. В случае значительного нарушения акта глотания пациенту может быть установлен назогастральный зонд для питания.
- Лечебная гимнастика может быть назначена для профилактики лимфостаза в области операции, а также для профилактики спазмов жевательных мышц.
Причины и механизмы
Развитие шишек на небе во рту всегда свидетельствует о патологии. Однако они могут иметь различное происхождение. Среди заболеваний, имеющих такое проявление, могут быть:
- Доброкачественные опухоли (миксома, ангиома, фиброма, папиллома, остеома, киста).
- Вирусные заболевания (герпес).
- Экзостозы (костные выступы).
- Красный плоский лишай.
- Сифилис (шанкр или гумма).
- Лейкоплакия полости рта.
- Онкологические процессы (рак).
Таким образом, бугорки на слизистой оболочке имеют чаще всего воспалительное или пролиферативное происхождение. Появлению таких изменений способствуют различные факторы:
- Механическая травматизация (зубными протезами, после операций).
- Ожоги (горячей пищей, химическими веществами).
- Вредные привычки (курение, алкоголь, наркотики).
- Врожденные аномалии и пр.
Чаще всего речь идет о локальных нарушениях в ротовой полости, но нельзя исключать и расстройства системного характера, на фоне которых формируются наросты на небе. И каждый случай требует индивидуального подхода в диагностике.
Факторы риска
Среди основных факторов, предрасполагающих к развитию рака нёба, выделяют следующие:
- вредные привычки: курение, особенно в сочетании с употреблением крепкого алкоголя, жевание различных смесей (например, бетель);
- предраковые состояния, способные переродиться в злокачественную опухоль,
- хроническое воспаление слизистой ротовой полости;
- факторы хронического механического травмирования слизистой оболочки полости рта (разрушенными зубами и их корнями, некачественно изготовленными протезами);
- работа на вредных производствах (контакт с канцерогенами, работа в условиях высоких температур);
- недостаток витамина, А;
- употребление слишком горячей и слишком острой пищи.
Отдельно хотелось бы остановиться на заболеваниях, которые являются облигатными, то есть с высокой частотой озлокачествления, и факультативными, с низкой частотой озлокачествления, предраковыми состояниями.
Облигатным состоянием для рака нёба является болезнь Боуэна — единичные или множественные новообразования слизистой, локализующиеся в её поверхностном слое. На ранних стадиях своего развития новообразование выглядит как красноватое пятно с неровными краями. Пятна медленно растут, при расположении нескольких пятен вблизи друг от друга они могут сливаться. При дальнейшем росте пятна могут шелушиться, на них могут появляться углубления или наросты.
Всё время своего прогрессирования болезнь Боуэна не проявляет себя болью или зудом. О перерождении болезни Боуэна в рак говорит появление язвочек на бляшке.
Болезнь Боуэна зачастую рассматривается как рак in situ, поэтому при выявлении требует немедленного хирургического лечения.
К факультативным предраковым заболеваниям относятся:
- Лейкоплакия — плоские, беловатой окраски участки слизистой оболочки, гладкие на ощупь и с мягкой консистенцией. Плоские лейкоплакии могут не изменяться в течение многих месяцев, не утолщаясь и не изъязвляясь. Частота развития рака вследствие лейкоплакии варьирует по данным разных авторов и составляет 15-75%.
- Эритроплакия — приподнятый над поверхностью участок слизистой оболочки красного цвета, которая легко травмируется и кровоточит. В 70% случаев приводит к развитию рака (а по данным ряда авторов, при длительном существовании эритроплакии такая вероятность возрастает до 80-100%).
- Лейкокератоз — разрастание плоского эпителия. При осмотре выглядит как различной формы белесоватые пятна, несколько возвышающиеся над слизистой оболочкой мягкого нёба. При ощупывании участка лейкокератоза определяется плотноватая консистенция, шероховатая поверхность.
- Папилломатоз — сосочковые разрастания соединительной ткани, вызванные инфицированием вирусом папилломы человека. В большинстве случаев папилломы развиваются на фоне прогрессирования лейкокератоза.
В силу риска озлокачествления вышеуказанных образований необходимо проведение хирургического лечения — может быть выполнено как обычное иссечение пораженных участков слизистой, так и криодеструкция или электрокоагуляция.
Разновидности остеом
В зависимости от происхождения остеомы бывают:
- Гетеропластические – формируются из соединительной ткани. Сюда относятся остеофиты. Обнаруживаются не только на костях, но в мягких тканях и органах – в диафрагме, местах крепления сухожилий, оболочках сердца и др.
- Гиперпластические – формируются из костной ткани. В эту группу входят остеоидные остеомы и остеомы.
Рассмотрим подвиды, которые относятся к двум основным группам.
1) Внутренние и наружные остеофиты.
- Внутренние называются «эностозы», они вырастают в канал костного мозга. Обычно одиночные, кроме остеопойкилоза. Не дают симптомов и обычно случайно обнаруживаются, когда человеку делают рентгенографию.
- Наружные называются «экзостозы». Они вырастают на поверхности костей, могут появляться без причины или из-за определенных патологических процессов. Беспричинные экзостозы обычно появляются на костях черепа, лицевых и тазовых костях. Могут не давать симптоматики и быть только эстетическим дефектом либо давить на соседние органы. В некоторых случаях случается перелом ножки экзостоза и происходит деформация костей.
2) Остеома – не отличается по структуре от костной ткани, обнаруживается обычно на лицевых и черепных костях, включая придаточные пазухи носа. Костная остеома в два раза чаще диагностируется у мужчин, в зоне лицевых костей – в три раза чаще. Почти всегда это одиночные опухоли, однако при болезни Гарднера могут вырастать множественные образования на длинных трубчатых костях. Безболезненны, не дают симптомов, но при сдавливании соседних структур появляется различная симптоматика. Отдельно выделяют множественные врожденные остеомы черепных костей, которые сочетаются с другими пороками развития.
3) Остеоидная остеома – высокодифференцированная костная опухоль. Однако имеет другую структуру – состоит из богатых сосудами элементов остеогенной ткани, зон разрушения костной ткани, костных балочек. Обычно бывает не боли 1 см в диаметре. Это частое заболевание, составляющее примерно 12% от всех доброкачественных костных опухолей.
Виды доброкачетсвенных опухолей полости рта
Опухоли полости рта бывают несколько разновидностей. В первую очередь они делятся на две большие группы: эпителиальные и неэпителиальные опухоли. Как ясно по названию, первые разрастаются из тканей эпителия, а вторые из других тканей, например, из сосудов. Внутри этих больших групп также есть различные виды опухолей.
Эпителиальные опухоли
- Болезнь Боуэна – особая форма дискератоза, очень часто переходящая в рак;
- Лейкоплакия – белесые плоские участки на слизистой оболочке, при прощупывании мягкие и гладкие;
- Лейкокератоз – разрастание плоского эпителия, причем его поверхностные слои имеют свойство ороговевать. Внешне лейкокератоз выглядит как разные по форме и размеру белесые участки, выделяющиеся над слизистой оболочкой. Чаще всего они имеют бородавчатый вид, иногда на них видны эрозии и трещины. Консистенция у образований весьма плотная;
- Папилломатоз – сосочковые разрастания соединительных тканей, покрытые несколькими слоями эпителия. Внешне они выглядят как множественные образования овальной или округлой формы, диаметром до двух сантиметров. Белесые, склонны к ороговению, на ощупь мягкие. Папилломы очень часто воспаляются и изъязвляются, особенно из-за частой травматизации. В связи с этим довольно быстро перерождаются в раковую опухоль.
Неэпителиальные опухоли
Неэпителиальных доброкачественных опухолей полости рта тоже достаточно много, и они также часто перерастают в рак. Для неэпителиальных опухолей характерно длительное развитие, обычно в толще языка, очень медленный рост, четкие границы, а также практически полное отсутствие симптомов. Из-за этого часто опухоли очень сложно обнаружить вовремя. Более-менее клинически различимы только сосудистые опухоли.
Доброкачественные опухоли полости рта
Из несосудистых выделяют миомы, липомы, фибромы и нейрофибромы, однако, как уже было сказано, они практически не имеют симптомов. Отдельно стоит поговорить о гемангиомах и лимфангиомах, то есть сосудистых и лимфатических опухолях.
- Гемангиомы бывают трех видов: ветвистые, кавернозные и капиллярные, однако по клинической картине они похожи друг на друга. Гемангиома представляет собой синюшное или розово-красное образование, вырастающее из толщи языка и постепенно распространяющееся на соседние ткани ротовой полости. Консистенция у него мягкая, а окраска опухоли при нажатии слабеет. Лечить гемангиомы можно только удаляя их хирургически или при помощи жидкого азота. При лечении капиллярной гемангиомы неплохой эффект дает лучевая терапия;
- Лимфангиомы – это тестообразные по консистенции опухоли, абсолютно безболезненные и всегда покрытые слизистой. Постепенно они развиваются, приобретая склонность к изъязвлению.
Доброкачественные опухоли полости рта
ВАЖНО: Как правило, все доброкачественные опухоли ротовой полости являются предраковыми состояниями, которые без лечения быстро становятся злокачественными
Лечение фибромы полости рта
Наиболее эффективным и самым распространенным терапевтическим методом остается оперативное вмешательство. Уплотнение иссекается с помощью лазера либо радиоволн. Длится такая процедура около получаса. Если новообразование очень большое, после его удаления рана покрывается лоскутом, который формируется врачом из окружающих тканей.
Когда патология вызвана приемом определенных лекарственных средств, они должны быть полностью исключены и заменены на альтернативные со схожими свойствами. После отмены препаратов в подобных случаях нередко внешний вид слизистых восстанавливается без посторонней помощи, а вероятность рецидивов приближается к нулю. Однако это не относится к ситуациям, когда болезнь запущена.
Без операции можно обойтись и при травмирующем воздействии ортопедических конструкций. Например, когда на ткани давит коронка, пломба, протез. Устранение провоцирующего фактора часто приводит к уменьшению или полному исчезновению доброкачественного образования. Вероятнее всего, потребуется демонтаж старых конструкций и их замена на новые.
На просторах интернета можно встретить истории исцеления домашними средствами. Стоит запомнить, что недуг не лечится с помощью народных рецептов. Травяные отвары и настои, другие составы применяются только в качестве вспомогательного элемента комплексной терапии.
Услуги и цены на лечение
Какими бывают шишки на шее?
Шишка на шее обычно ощущается при мытье, иногда также хорошо заметна в зеркале. Также случается, что ее замечают окружающие или распознает врач во время обычного приема.
Шишка на шее не всегда болит. Она может быть маленькой или большой, твердой и неподвижной, или наоборот — менять форму и двигаться под давлением пальца, находиться перед шеей, позади нее или на одной из ее сторон.
Шишка на шее также может болеть. И хотя это состояние более тревожно, но, как ни парадоксально, это более благоприятная ситуация — она побуждает скорее обратиться к врачу. Шишки на шее, которые не вызывают каких-либо неприятных недугов, обычно игнорируются, и если их причина оказывается серьезной, иногда оказывается уже слишком поздно для лечения.
Можно ли выдавливать угри?
Мнения специалистов в этом вопросе не совпадают. Одни утверждают, что выдавливая прыщи, вы можете спровоцировать появление новых высыпаний, так как инфекция проникнет в кожу еще глубже.
Другие же придерживаются обратной точки зрения: если угри не выдавливать, заболевание переходит в хроническую стадию.
Попробуем справиться со сложной задачей и выяснить, как выдавить угри на носу.
Быстрое избавление от угрей в домашних условиях
Сразу предупреждаем – дерматологи категорически против самостоятельного проведения подобных процедур. Но если в силу каких-то обстоятельств вы все-таки решили заняться выдавливанием дома, ознакомьтесь со списком обязательных правил.
Будьте предельно внимательны, поскольку риск занести под кожу инфекцию очень высок. Воспалительный процесс может обостриться, и на лице навсегда останутся некрасивые шрамы:
- Руки перед процедурой необходимо тщательно обработать антисептиком, лицо умыть гелем, а пальцы обернуть стерильным бинтом. Если используете пинцет или специальную ложечку, обязательно протрите их спиртом.
- Выдавливайте только “созревшие” угри, иначе вы еще глубже продвинете гной внутрь кожи. Придавливайте прыщик с двух сторон подушечками пальцев, а не ногтями – травмировать кожу нельзя.
- При удалении гнойников с носа, постарайтесь, чтобы все их содержимое вышло наружу. Если гной попадет в кровеносную систему, состояние кожи только ухудшится.
- После обработки протрите нос раствором с салициловой кислотой, затем нанесите стягивающий тоник или глиняную маску.
- В самом конце обязательно смажьте лицо легким успокаивающим кремом.
Лечение гнойника в домашних условиях
Стоматологи при обнаружении гнойника на десне у ребенка настоятельно рекомендуют как можно быстрее идти к врачу. Однако если прямо сейчас вы попасть к стоматологу не можете, то стоит попробовать облегчить состояние малыша:
- При высокой температуре можно дать ребенку любое подходящее жаропонижающее средство по инструкции;
- Если ребенок уже достаточно взрослый, чтобы полоскать рот, то можно сделать слабый отвар ромашки, остудить его до комнатной температуры и использовать для полосканий;
- Все время до посещения врача ребенка нужно кормить теплой едой в виде пюре. В рационе не должно быть твердой и жесткой пищи – употреблять ее ребенку будет больно, и она легко может повредить десны;
- Для снятия боли можно ненадолго прикладывать к щеке холодные компрессы;
- Следите, чтобы ребенок обильно пил;
- Если состояние малыша вдруг резко ухудшится, то как можно быстрее вызывайте скорую.
Чего делать нельзя
Ни в коем случае не трогайте гнойник и следите, чтобы ребенок тоже этого не делал; Также самостоятельно не вскрывайте гнойники. Это, конечно, принесет облегчение, однако гной легко может попасть в кровь, что приведет к развитию сепсиса; Не прекращайте регулярную чистку зубов
За зубами нужно тщательно ухаживать даже при наличии гнойника, однако чистить их нужно осторожно; Ни в коем случае не грейте больное место компрессами и не полощите рот отварами теплее комнатной температуры – это приведет к более интенсивному образованию гноя; Не давайте ребенку антибактериальные средства без назначения врача
Профилактика
Слизистая оболочка ротовой полости очень чувствительна и нежна. Каждый день она подвергается негативным воздействиям, который травмируют ее структуру
Важно максимально правильно и тщательно ухаживать за полостью рта, чтобы уменьшить риск возникновения воспалительного процесса. Для этого рекомендуется выполнять простые правила:
-
Посещать стоматолога минимум 1 раз в полгода даже в том случае, если вас ничего не беспокоит;
-
Регулярно проводить профессиональную чистку зубов;
-
Минимум 2 раза в сутки осуществлять чистку зубов. Проводить ее следует качественно и не менее 2 минут;
-
Отказать от приема алкогольных напитков и курения;
-
Укреплять иммунитет и при необходимости пить витаминные комплексы;
-
Свести к минимуму инфекционные заболевания;
-
Если в ротовой полости есть рана, то исключите с пищи все твердые продукты.
Помните, ваше здоровье напрямую зависит от пищи, качества ухода за собой и своевременной коррекции здоровья. Поэтому не пренебрегайте простыми правилами, которые позволят вам свести к минимуму заболевания ротовой полости
Важно не заниматься самолечением, так как вы будете бороться с последствиями, а необходимо выявить и устранить причину заболевания.
Патогенез эпулиса
Данная гранулема состоит из агрегатов многоядерных гигантских клеток и мезенхимальных веретеновидных клеток. Наибольшее количество случаев развития болезни отмечается среди женщин моложе 30 лет.
Специалисты различают две основные клинические формы эпулиса: доброкачественную и злокачественную формы.
ВАЖНО: Специалисты рекомендуют при первых признаках эпулиса обратиться к хирургу или стоматологу и не пытаться вылечить проблему своими силами в домашних условиях. Доброкачественная форма эпулиса характеризуется меньшими размерами, медленным ростом и бессимптомным протеканием
Во многих случаях локализация доброкачественного эпулиса отмечается в области нижней челюсти, кпереди от первого из премоляров, и может распространяться за пределы срединной линии. В типичных случаях данной опухоли она отличается многокамерным строением по причине зубчатых краев или тонких трабекул
Доброкачественная форма эпулиса характеризуется меньшими размерами, медленным ростом и бессимптомным протеканием. Во многих случаях локализация доброкачественного эпулиса отмечается в области нижней челюсти, кпереди от первого из премоляров, и может распространяться за пределы срединной линии. В типичных случаях данной опухоли она отличается многокамерным строением по причине зубчатых краев или тонких трабекул.
Злокачественная форма эпулиса характеризуется выраженной болезненностью, отечностью, быстрым ростом, диаметром более 2 сантиметров, перфорацией кортикальной пластинки и разрушением верхушек зубных корней.
Рецидивы эпулиса, особенно при его злокачественной форме, отмечаются в 20% всех случаев.
С учетом морфологических и клинических особенностей различают такие типы эпулиса:
- Ангиоматозный эпулис;
- Фиброматозный эпулис;
- Гигантоклеточный эпулис.
По мнению специалистов, ангиоматозный и фиброматозный эпулисы принято считать следствием выраженной продуктивной реакции тканей в процессе хронического воспаления десны. Гигантоклеточный эпулис включает в себя появляющуюся из кости альвеолярного отростка репаративную, или центральную, гигантоклеточную гранулему, а также возникающую из тканей десны периферическую гигантоклеточную гранулему.
Ангиоматозный эпулис
Ангиоматозныйэпулис расположен около шейки зуба, он имеет мелкобугристую либо гладкую поверхность, отличается ярко-красным оттенком и достаточно мягкой консистенцией. Данный тип эпулиса даже при нанесении легкой травмы в области пораженной десны вызывает кровоточивость. Отмечается относительно быстрый рост данного эпулиса. Под микроскопом представляет собой большое число тучных клеток и кровеносных сосудов, имеющих тонкие стенки, на их фоне отмечается созревающая и растущая фиброзная ткань.
Фиброматозный эпулис
Фиброматозный эпулис отличается неправильной или округлой формой, располагается в основном с вестибулярной стороны пораженной десны на широком либо узком основании, прилежит к области зубов. Данный тип эпулиса способен распространяться на оральную сторону посредством межзубного пространства. Образование покрыто бледно-розовой слизистой оболочкой, оно имеет бугристую или гладкую поверхность и консистенцию средней плотности. Эпулис не кровоточит и не вызывает болевых ощущений, для него характерен медленный рост. Под микроскопом представляет собой разрастание возникшей фиброзной ткани с отдельными перекладинами костной ткани.
Гигантоклеточный эпулис
Специалисты выделяют две разновидности гигантоклеточного эпулиса:
- Периферическая гигантоклеточная гранулема. Представляет собой образование овальной или округлой формы, отличающееся безболезненностью, бугристой поверхностью, а также мягкой или средней плотности консистенцией. Имеет синюшно-багровый оттенок, локализуется в основном на альвеолярной челюстной области. Образование характеризуется медленным ростом и кровоточивостью, легко травмируется с образованием изъязвлений и эрозий. На эпулисе отмечаются следы давления зубов-антагонистов. Прилежащие к эпулису зубы склонны к расшатыванию и смещению. В основном поражаются десны на нижней челюсти, кпереди от моляров. Данный тип эпулиса распространен среди женщин от 40 до 60 лет. Под микроскопом представляет собой большое число гигантских многоядерных клеток и гранул гемосидерина. Строма из соединительной ткани в основном васкуляризована;
- Центральная гигантоклеточная гранулема. Внешне напоминает периферическую гранулему. Под микроскопом представляет собой фиброзную ткань, имеющую множественные очаги геморрагий, отложения гемосидерина и скопление гигантских многоядерных клеток.