Шелушение кожи
Содержание:
- Методы лечения хронического стригущего лишая
- Первые признаки заболевания
- Розовый лишай у беременных
- Формы врожденных детских катаракт
- Розовый лишай у детей
- Гигиена при терапие стригущего лишая
- Лечение микробной экземы
- Характер и причины поражения кожи
- Симптомы розового лишая Жибера
- Кожные заболевания похожие на стрептодермию
- Лечение сыпи на губах
- Как выглядит лишай у человека — симптомы
Методы лечения хронического стригущего лишая
Терапия хронического стригущего лишая предусматривает прием противогрибкового препарата гризеофульвина, местное лечение, а также прием препаратов, устраняющих предрасполагающие факторы (витамины, гормоны, средства для улучшения микроциркуляции и укрепления сосудов, иммуномодуляторы). Дозировка гризеофульвина и продолжительность терапии им аналогичны тем, которые назначаются при поверхностном стригущем лишае.
Что касается местной терапии, то она также идентична той, что применяется при стригущем лишае (утром наносить раствор йода, а вечером серно-салициловую или серно-дегтярную мазь). Зачастую хронический стригущий лишай лечится легко, однако случаются рецидивы заболевания, терапия которых требует прохождения курса противогрибкового лечения. Хронический стригущий лишай часто поражает ногтевую пластину, которую затем нужно частично или полностью удалить. Терапия хронического лишая на ногтях осуществляется методом отслойки, способом Аравийского или Андриасяна.
Метод отслойки ногтя предусматривает наложение повязок с салицилово-молочной либо бензойной мазью. Накладывают такие мази на ноготь дважды, каждый раз оставляя на два дня. После на ногтевую пластину накладывают еще на двое суток салициловый вазелин. Затем размягченную ногтевую пластину аккуратно соскабливают скальпелем. Если не получится удалить весь ноготь, в таком случае процедуру повторяют, а после ее завершения снова пробуют соскабливать размягчившийся ноготь. Так же осуществляется удаление роговых отложений на ногте. На следующем этапе свободное ложе ногтя обрабатывают раствором йода. По окончанию курса терапии нужно сделать перерыв на пару дней, а затем проводят курс терапии повторно. Подобные курсы терапии стригущего лишая грибка ногтя необходимо выполнить трижды.
Метод Аравийского состоит в применении мази, в состав которой входят в равном количестве калий йодида и ланолин. Эту мазь накладывают на ногтевую пластинку в течение десяти дней, чтобы хорошо ее размягчить. После мягкий ноготь полностью удаляют, а ногтевое ложе ежедневно обрабатывают мазью Аравийского, в которую добавляют 2%-й раствор йода. Накладывать мазь на ноготь можно несколько раз в день.
Метод Андриасяна предусматривает удаление ногтя при помощи онихолизина, содержащего в своем составе 15% сернистого бария. Сначала онихолизин разбавляют водой до получения однородной кашицы, после чего накладывают на ноготь. Через полчаса онихолизин хорошо смывают водой, а размягченный слой ногтя соскабливают с помощью скальпеля. Нанесение онихолизина с последующим соскабливанием размягченной части ногтя осуществляют до полного удаления ногтевой пластины. На освободившееся ложе накладывают мазь, в которую входят резорцин, салициловая и бензойная кислоты, вазелин. Затем поверх мази накладывают марлевую повязку, которую оставляют на 2 суток. Всего за время терапии нужно будет наложить три повязки подряд, заменяя одну на другую. После того, как врач снимет третью повязку, на ногтевое ложе накладывают салициловый вазелин на три дня.
Хирургическое удаление ногтя предусматривает его предварительную обработку содой. Для этой цели сначала готовят содовую ванночку (2 чайных ложки соды на 200 мл воды). Затем пораженный лишаем ноготь погружают в ванночку
По мере размягчения ногтевой пластины, ее осторожно соскабливают скальпелем. После удаления ногтя на ногтевое ложе накладывают салицилово-молочную мазь и обрабатывают его раствором йода
Первые признаки заболевания

У 90% пациентов болезнь начинается с появления на коже туловища. конечностей крупной материнской бляшки (очень редко их может быть две или три). Она имеет ярко-розовую окраску, размеры до 3-5,5 см в диаметре, а также мелкие чешуйки на поверхности. Бляшка не зудит и не болит, в результате чего ребенок не жалуется на дискомфорт, неприятные ощущения. Через несколько дней на коже появляются множественные розовые пятна круглой либо овальной формы. Они могут располагаться на туловище, конечностях, шее, а лицо поражается в редких случаях.
Типичной особенностью розового лихена является распространение высыпаний по линиям максимального растяжения кожи (они же линии Лангера). С течением времени пятна увеличиваются в размерах, но не сливаются друг с другом, имеют четкие границы. В центре начинается мелкопластинчатое шелушение, по краям элемент сохраняет розовый цвет, в результате чего бляшка напоминает медальон.
Розовый лишай у беременных
У беременных женщин розовый лишай способен развиваться из-за гормональной перестройки организма (дефицита женских половых гормонов) либо ослабления иммунной системы в связи с токсикозом. Болезнь не влияет на состояние плода, не вызывает его патологий. Однако необходимо выявить причины заболевания и устранить их, поскольку от здоровья мамы зависит здоровье ее малыша.
Основным лечением в таких обстоятельствах будут общеукрепляющие методы. Врачи категорически запрещают прием внутрь отваров лекарственных трав, в особенности зверобоя, шалфея, душицы
Для укрепления иммунитета используются интерфероны, но принимать их следует с осторожностью, чтобы собственные защитные функции не снизились еще больше. Часто назначаются поливитаминные комплексы.
При развитии заболевания беременным женщинам следует обратить внимание на свой рацион, делать специальные гимнастические упражнения. Тем, кого беспокоит зуд, врачи рекомендуют обрабатывать высыпания растительным маслом, настоем ромашки, отваром календулы
Очень важно избегать стрессов, которые крайне негативно воздействуют на организм, в том числе провоцируют розовый лишай.
Формы врожденных детских катаракт
Для всех детских катаракт характерны общие особенности: ядро хрусталика неплотное, задняя капсула тонкая, цинновы связки, поддерживающие хрусталик, прочные. В остальном они очень отличаются по виду, проявлениям и сохранности зрительных функций.
Для определения тактики лечения и прогноза для зрения офтальмологами используется классификация Хватовой А.В., разделяющая врожденные катаракты у детей на следующие формы:
Наиболее значимые клинические формы детской катаракты
Полная – характеризуется равномерным помутнением хрусталика, который имеет нормальные размеры и форму. Разновидностью ее является «молочная» катаракта, при которой содержимое хрусталиковой сумки разжижено. Острота зрения резко снижена и при отсутствии своевременного лечения неизбежно развивается «амблиопия от депривации» высокой степени. Этим термином обозначают состояние глаза, при котором анатомически он сохранен, но зрительные функции угнетены без шансов на восстановление. Депривация –медицинский латинский термин, обозначающий лишение чего-либо.
|
Младенец, лишенный возможности из-за непрозрачного хрусталика видеть окружающие предметы, постепенно утрачивает возможность научиться смотреть. |
Все действия офтальмологов направлены на то, чтобы воспрепятствовать развитию амблиопии.
Зонулярная – помутнения располагаются между корой хрусталика и эмбриональным ядром. При этом виде катаракты есть светлые, оптически прозрачные промежутки в веществе биологической линзы и острота зрения может составлять от сотых долей до 3-5 строчек по таблице проверки зрения.
Ядерная – помутнение располагается в центре хрусталика и имеет вид диска. Острота зрения вариабельна и зависит от плотности и величины диска. Критическим считают диаметр диска 2.5 мм и более.
Полярные – распространяются на центральную часть передней и задней капсулы, захватывая часть вещества органа. Зрение, как правило, снижено незначительно. Исключение – катаракта под передней капсулой размером 2.5 мм и более.
Врожденные катаракты у детей могут самопроизвольно рассасываться, но не до конца – формируются пленчатые и полурассосавшиеся формы, острота зрения при этом очень низкая – 0.01-0.04.
Розовый лишай у детей
В детском возрасте розовый лишай проявляется в основном после ОРВИ. Чешуйки на высыпаниях обычно скудные или вообще отсутствуют. Пятна чаще образуются в паховых складках и подмышечных ямках. При таком заболевании ребенок может продолжать жить обычной жизнью, единственное ограничение касается водных процедур. Нельзя пользоваться мочалками, растирать кожу жестким полотенцам. В период обострения болезни следует предотвратить обильное потоотделение, поэтому физические нагрузки придется лимитировать.
Важно соблюдать все рекомендации доктора
Как правило, медикаментозное лечение не требуется, но следует уделить особое внимание восстановлению иммунной защиты организма. В этом плане важную роль играют сбалансированный рацион, проветривание помещений, соблюдение общих правил гигиены
При наличии зуда или атипичном течении патологии доктор назначает лекарственные препараты. А вот народными средствами пользоваться не рекомендуется.
Гигиена при терапие стригущего лишая
Ускорить излечение заболевания и предотвратить его рецидивы поможет соблюдение нескольких рекомендаций. Таблетки гризеофульвина желательно употреблять вместе с продуктами, которые богаты жирами. Делать это необходимо для хорошего усвоения медикамента. По этой же причине гризеофульвин рекомендуется запивать молоком или заедать мороженым. Если глубокий стригущий лишай поразил волосы, в таком случае после их удаления голову следует мыть ежедневно с дегтярным либо любым другим антигрибковым мылом. Также голову можно мыть лосьонами и шампунями с содержанием сернистого селена. Селен способен эффективно уничтожать споры грибков, тем самым способствуя быстрому выздоровлению. Но стоит помнить, что препараты с селеном можно применять только, если на коже отсутствуют корки и нагноения.
Если у пациента диагностирована тяжелая форма заболевания, в таком случае он должен мыть голову шампунем с селеном ежедневно. При легкой форме лишая достаточно будет обработки кожи головы два-три раза в неделю. Все члены семьи, которые проживают в доме с больным стригущим лишаем, должны также обязательно мыть волосы шампунем с содержанием селена, чтобы предотвратить возможное заражение грибковой инфекцией. Желательно, чтобы все личные вещи пациента со стригущим лишаем (расчески, шапки, гребешки, полотенца, постельное белье) хранились отдельно. Особенно внимательно нужно следить за тем, чтобы потенциально заразные вещи не схватили дети.
Также нельзя позволять другим здоровым членам семьи играть и находиться в тесном контакте с пациентом. Больным лишаем рекомендуют не расчесывать места воспаления, даже если этого сильно хочется. Для этого можно постараться отвлекаться на выполнение дел, требующих повышенной концентрации внимания. Ребенка, например, можно отвлекать играми. Однако стоит учесть, что во время сна избежать расчесывания воспаленной кожи будет невыносимо сложно. Именно поэтому во время сна рекомендовано надевать на руки защитные рукавицы, чтобы предотвратить повреждение кожи ногтями при чесании.
Если стригущий лишай обнаружен у одного из членов семьи, обследование желательно пройти всем родственникам, которые проживают с ним в одном доме. При терапии глубокого лишая на гладкой коже можно дополнительно пользоваться мазями, содержащими клотримазол или миконазол (микатин, лотримин). Эти мази значительно облегчают субъективное состояние пациента. Желательно не использовать для терапии болезни мази с гормональными компонентами (например, кортизон). Дело в том, что гормоны не ускоряют лечение, а напротив могут усугубить течение болезни. Гормональные препараты снимают воспаление на коже, поэтому после их применения на коже пропадает покраснение, что многие пациенты считают критерием успешного выздоровления и исчезновения признаков инфекции. Но терапию следует продолжать дальше, поскольку если остановиться, то спустя некоторое время случится рецидив стригущего лишая.
Терапию глубокой формы лишая необходимо проводить до полного отсутствия грибка в соскобе и устранения симптомов инфекции. Основными признаками выздоровления считаются подсыхание нарывов и уплощение. При этом кожа нередко полностью покрывается чешуйками и затем начинает сильно шелушиться. Наступление полного выздоровления пациента можно определить следующим образом — закрыть глаза, после чего провести пальцем по тому месту, где был локализован очаг поражения. Если на ощупь кожа покажется плоской и такой же по текстуре, как окружающие ткани, в таком случае можно констатировать полное излечение.
Во время курса терапии больной стригущим лишаем может посещать школу или ходить на работу. Также нужно тщательно соблюдать все правила личной гигиены и не позволять прикасаться к воспаленным участкам кожи коллегам и одноклассникам. Категорически не рекомендуется давать здоровым людям одежду, расческу, обувь и другие предметы личного пользования, так как они могут быть заразными.
Лечение микробной экземы
Лечение заболевания проводится следующими способами:
- Местная, локальная терапия;
- Прием конкретных лекарственных препаратов (таблетки, мази);
- Физиотерапевтические процедуры;
- Выполнение требований по правильному режиму дня;
- Организация здорового, полезного питания.
Терапия на основе фармакологических средств занимает первое место среди других способов. Врач назначает препараты, которые удаляют отечности. Больной обрабатывает воспаленные участки с помощью мазей и гелей (преднизолон, гидрокортизон, фукорцин, фенистил и т.п). Растворами антисептиков обрабатываются, очищаются зараженные области. На все таблетки, мази должны использоваться только после рекомендаций специалиста.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание. Стрептококки в неактивном состоянии присутствуют в организмах подавляющего большинства людей, но причинами стрептодермии у взрослых наиболее часто становятся:
- сниженный иммунитет в сочетании с массивной передачей инфекции от больного человека;
- мелкие травмы кожи, способствующие нарушению ее барьерной функции;
- нарушения функции центральной нервной системы из-за стресса или переутомления, приводящие к снижению иммунитета, ухудшению трофики тканей и кровообращения;
- наличие хронического эндокринного заболевания, из-за чего повышаются риски развития гнойно-воспалительных процессов;
- прием некоторых лекарственных препаратов, снижающих резистентность организма к стрептококку;
- нарушения состава кишечной микрофлоры из-за нерационального питания, приводящие к угнетению функции иммунных клеток кишечника;
- несоблюдение правил личной гигиены, создающее благоприятные условия для размножения бактерий.
У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Симптомы розового лишая Жибера
Клиническая картина, симптомы. Розовый лишай встречается в основном у людей 10-40 лет, выражена сезонность заболевания (наибольшее число случаев встречается весной и осенью).
Высыпания, пятна
Розовый лишай характеризуется диссеминированным высыпанием в виде мелких розовых округлых или овальных пятен, которые довольно быстро увеличиваются в размерах, достигая 1-2 см в диаметре. Первый очаг, или «материнская бляшка», чаще всего появляется на туловище. Для него характерны крупные размеры (около 3-5 см) и яркая розовая окраска. Спустя 7-10 дней появляются генерализованные высыпания. Через несколько дней после их возникновения кожа в центральной части элементов приобретает желтоватый оттенок, а роговой слой сморщивается и растрескивается на мелкие чешуйки. После отшелушивания чешуек остается узкий «воротничок» рогового слоя, окаймляющий центральную буровато-желтую часть пятна. По периферии пятен сохраняется их изначальный розовый цвет. «Материнская бляшка» характеризуется шелушением по всей поверхности. На месте разрешившейся сыпи могут остаться пигментированные или депигментированные пятна (псевдолейкодерма), которые затем исчезают без следа. В ряде случаев диссеминированные высыпания могут иметь пятнисто-папулезный или пятнисто-уртикарный характер. Течение заболевания при этом значительно затягивается. Первоначально высыпания локализуются чаше всего на груди, затем они распространяются на живот, паховые складки, бедра, шею, плечи.
Элементы розового лишая своим длинным диаметром располагаются вдоль линий Лангера (линий натяжения кожи), что создает своеобразную картину и служит одним из важных диагностических признаков заболевания. Весь цикл эволюции морфологического элемента при розовом лишае продолжается в среднем 2-3 недели. Эволюционный полиморфизм пятнистых высыпаний обусловлен толчкообразным течением процесса.
Недомогание
В период высыпания свежих элементов иногда отмечаются небольшое недомогание и незначительное повышение температуры тела, могут увеличиться шейные и поднижнечелюстные лимфатические узлы. Дерматоз протекает циклически, в первые 2-3 недели его существования отмечается несколько вспышек новых высыпаний. Затем развитие процесса прекращается, и через 6-8 недели он самопроизвольно и, как правило, бесследно разрешается.
Субъективные ощущения при розовом лишае в большинстве случаев отсутствуют. Зуд отмечается у невропатических личностей или при воздействии раздражающих кожу факторов. Рецидивов заболевания, как правило, не отмечается. После него остается довольно стойкий иммунитет. Раздражающие кожу внешние факторы (мытье, трение и давление, УФ-лучи, нерациональная местная терапия препаратами, содержащими серу, деготь и другие редуцирующие вещества) могут привести не только к распространению розового лишая на другие участки, но и к развитию ряда осложнений: экзематизации очагов поражения, инфицированию с развитием пиодермии (фолликулитов, импетиго, гидраденита).
У детей
У детей часто бывают многочисленные очаги, имеющие различные морфологические характеристики: высыпания в виде пурпуры, везикулезные и . Очаги у детей бывают преимущественно в паховой области, на локтях и коленях.
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология — наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Лечение сыпи на губах
Какой бы ни была причина появления сыпи на губах, необходима не только помощь врача, но и налаживание нормального ухода за кожей, ликвидация внешнего раздражителя (если это аллергия), коррекция питательного рациона. В целом же, без обращения к медицинскому специалисту, наверняка, не обойтись.
Именно он должен определить текущее состояние кожи, подобрать правильный метод терапии и последующего ухода за кожей. При соблюдении докторских предписаний вы, наверняка, в скором времени избавитесь от проблем, связанных с кожными заболеваниями и высыпаниями.
После начальной постановки диагноза назначаются дополнительные анализы, подтверждающие сделанный диагноз и непосредственный терапевтический курс. Все это необходимо делать вовремя, не игнорируя возникновение сыпи на губах, как это делает большинство людей. В таком случае вы обезопасите себя от возможных осложнений и развития опасных болезней. Хронические заболевания могут быть выражены сильным шелушением, появлением трещин, особенной сухостью и тем, что кожные покровы могут становиться толще.
Поэтому время задуматься о том, насколько важным является соблюдение правильного режима, нормального рациона питания и следить за состоянием каждого участка своего тела, включая губы.
Обновлено: 2019-12-20
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Как выглядит лишай у человека — симптомы
Симптомы розового лишая
Розовый лишай начинается с появления на коже бляшки ярко-розового цвета, диаметр которой составляет до 5 см. Если посмотреть на фото болезни, станет понятно, что это пятно, шелушащееся в центре. В течение 1-2 недель лишай начинает сильнее шелушиться по периферии, его центр становится как папиросная бумага.
Через неделю с момента появления первого пятна на спине, животе, плечах появляются округлые розовые пятнышки, располагающиеся по линиям натяжения кожи. Они могут сливаться между собой. После выздоровления длительное время на теле могут оставаться участки темного цвета.
Симптомы опоясывающего лишая
К симптомам опоясывающего лишая относятся:
- болезненность пораженного участка кожи и легкое жжение, которое возникает за несколько часов до появления первых высыпаний;
- боль в мышцах, суставах;
- онемение пораженных тканей;
- появление пузырьков разной величины, образование отека в местах их локализации;
- увеличение лимфоузлов.
На фото опоясывающий лишай обычно показан как односторонние высыпания, которые находятся на волосистой части головы, по ходу межреберных нервов, на животе или груди по направлению от позвоночника к грудине. Опоясывающий лишай как будто опоясывает туловище, поэтому его так называют.
Через несколько дней после появления пузырьков жидкость, содержащаяся в них, мутнеет. Они подсыхают, затягиваются корочкой. После отпадения последней на месте лишая остается пигментация. Затем может следовать вторая волна высыпаний. Инкубационный период опоясывающего лишая составляет около 2 недель.
Симптомы отрубевидного (разноцветного) лишая
Разноцветный лишай чаще поражает кожу спины, плеч, шеи, груди, редко — головы, бедер, паха, предплечий, кистей, голеней, заушных складок. Сначала больной замечает у себя розовые пятна небольшого размера, которые постепенно увеличиваются, сливаются, становятся коричневыми и после гибели грибка белеют. При этом возникают:
- зуд;
- жжение;
- шелушение кожи в месте поражения.
Разноцветный лишай может длиться несколько лет.
Симптомы стригущего лишая
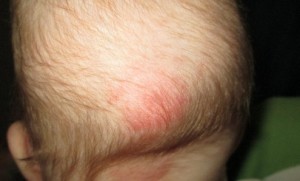
К симптомам стригущего лишая, который на фото обычно изображают как залысину на волосистой части головы, относятся:
- зуд в очагах высыпаний;
- овальные и круглые розовые пятна без четких границ, возвышающиеся по периферии валиком (могут быть покрыты корочками, пузырьками).
Высыпания при стригущем лишае часто сливаются, образуя большие очаги. Инкубационный период составляет 5-7 дней.
Симптомы красного плоского лишая
Красный плоский лишай у детей и взрослых проявляет себя:
- зудом;
- поражением кожи в области передней поверхности голени, половых органов; туловища, сгибательных поверхностей предплечий;
- появлением пятен на ногтях, слизистой ротовой полости, ладонях, лице, подошвах.
На фото красный плоский лишай выглядит как бугорки темно-бурого цвета. Если грибок поражает ногтевые пластины, они темнеют и покрываются белыми полосками, по которым вскоре ноготь расщепляется.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.