Отеки
Содержание:
- Лапароскопическая операция
- Последствия и осложнения послеоперационного периода
- Сколько длится послеоперационная боль
- Когда при головной боли следует обращаться к врачу?
- Факторы возникновения отека ног (нижних конечностей)
- Сколько держатся синяки и отеки после ринопластики
- Причины и зоны формирования отеков носа после ринопластики
- Упражнения для профилактики отеков и улучшения кровообращения
- Вторичная головная боль и заболевания, при которых она встречается
- Упражнения для восстановления функций коленного сустава
- Диагностика
- Причины
- Почему отекает одна нога?
- Симптомы
- Общее описание
Лапароскопическая операция
Лапароскопическая операция — относительно новый малоинвазивный метод удаления паховой грыжи. Все манипуляции производятся через несколько небольших проколов. Это позволяет свести к минимуму повреждение тканей. Соответственно, пациент испытывает меньше боли и дискомфорта в послеоперационном периоде. Трудоспособность восстанавливается буквально в течение пары дней. Во время данного вмешательства используется специальная техника: лапароскоп, который обеспечивает обзор операционного поля, и троакары с миниатюрными инструментами, с помощью которых устраняют грыжевое выпячивание, устанавливают и фиксируют сетчатый имплантат.
Последствия и осложнения послеоперационного периода
Любое хирургическое вмешательство является стрессом для организма. Его последствия зависят от возраста, веса, общего состояния здоровья пациента, методов и качества лечения и других факторов, но выделяют ряд наиболее частых осложнений в зависимости от периода реабилитации.
Ранний
- Осложнения после наркоза: резкий подъем или спад температуры, постоянные измерения температуры, рвота, западание языка, аритмия.
- Воспалительные процессы: инфицирование или расхождения швов, отеки, покраснения, гнойные выделения, перитонит как следствие воспаления.
- Нарушения кровообращения: тромбозы, внутренние и наружные кровотечения, гематомы, гематометры и др.
- Болезненные ощущения: любое повреждение целостности тканей сопровождается болевым симптомом. Реабилитация после операции по удалению миомы матки позволяет свести боль к минимуму. Дискомфорт часто возникает и при мочеиспускании. Это считается нормой, но все же требует лечения.
- Нарушения моче- и калоиспускания, непроходимость кишечника и др. Операционное воздействие сказывается на обмене веществ и приводит к различным неблагоприятным последствиям.
- Пневмония, которую обычно вызывает длительный постельный режим.
Обычно эти последствия и осложнения характерны для всех хирургических вмешательств, а не только для данного конкретного заболевания.
Поздний
- Нарушения работы кишечника.
- Грыжи.
- Депрессия. Состояние подавленности бывает вызвано эмоциональным истощением, связанным с неприятным диагнозом и последующим лечением. На настроение влияют изменения в образе жизни, мысли о бесплодии, наличие шрамов (они остаются, если проводилась полостная операция, при лапароскопической операции следов практически нет) и др.
Во время позднего периода завершаются основные процессы заживления. Значительные осложнения встречаются редко.
Отдаленный
Повторное развитие заболевания: обычно это связано с тем, что врач не устранил причину образования опухоли или не учел другие факторы, например, уровень гормонов.
Климакс: гормональные изменения вызывают различные реакции организма, в том числе раннее наступление климакса.
Остеопороз: заболевание и последующее хирургическое вмешательство негативно сказываются на содержании в организме кальция
Его недостаток приводит к повышенной ломкости костей.
Заболевания мочеполовых органов: это может быть бесплодие (многие операции, например, лапароскопия миомы матки, позволяют сохранить детородную функцию, но ряд хирургических вмешательств приводит к бесплодию сразу или через некоторое время), опущение
влагалища, недержание мочи, а также заболевания, вызванные несоблюдением правил личной гигиены, рекомендаций врача и инфицированием.
Трансформация доброкачественных клеток в злокачественные: особое внимание стоит уделять состоянию молочных желез, так как они больше всего подвержены риску.
Депрессия и другие психологические проблемы.. Осложнения можно определить не только на приеме у врача
Повышенная температура тела, нехарактерные выделения, жжение в области половых органов и другие изменения являются поводом посетить специалиста.
Осложнения можно определить не только на приеме у врача. Повышенная температура тела, нехарактерные выделения, жжение в области половых органов и другие изменения являются поводом посетить специалиста.
Восстановление после операции по удалению миомы матки позволяет свести негативные последствия к минимуму.
Сколько длится послеоперационная боль
На этот вопрос однозначно ответить нельзя, но острая боль исчезает полностью, когда сформирована рубцовая ткань и больше нет оснований для возникновения болевых импульсов. Сколько продлится этот период, зависит от самого пациента — способностей тканей его организма к регенерации (восстановлению), адекватности обезболивания, психологического настроя и общего состояния.
Если боли в области послеоперационных швов длятся более 3 месяцев, с перерывами или без, и не связаны с процессом заживления, то это признаки развития хронического болевого синдрома. В его основе лежит повреждение нервов или формирование патологических импульсов6. Частота его развития колеблется от 5 до 50% (в среднем у каждого пятого пациента6) и является одним из показателей успешности хирургического лечения7. Такая разница объясняется различием в методиках вмешательства и их травматичности7.
Для формирования хронической послеоперационной боли, в том числе рубцов, предрасполагающими факторами являются6:
- женский пол;
- возраст до 35 лет6;
- стресс, тревога перед операцией, предоперационная боль;
- вид вмешательства – если оперативное лечение связано с высокой вероятностью повреждения крупных нервов (ампутации конечностей, операции на органах грудной клетки, удаление молочных желез), то риск хронизации боли намного выше;
- продолжительность операции;
- течение послеоперационного периода – интенсивная острая боль, большие дозы анальгетиков, применение лучевой и химиотерапии;
- чрезмерная опека и поддержка со стороны близких в восстановительном периоде,
- длительный постельный режим.
Профилактика развития хронического болевого синдрома проводится в несколько этапов:
- Первичная – связана с самим хирургическим вмешательством: по возможности, выбор нехирургического метода лечения, выполнение операции наименее травматичным способом, например, использование эндоскопической техники.
- Вторичная – интенсивное обезболивание после операции. Это наиболее перспективный метод, который можно дополнить предоперационным введением анальгетиков, способствующим ослаблению болевой импульсации после вмешательства. В качестве обезболивающих после операции применяют различные анальгетики, НПВС, регионарную анестезию, седативные средства7.
Одним из препаратов группы , который помогает бороться с острой и хронической послеоперационной болью, является Мотрин. Выпускается в таблетках по 250 мг. Он обладает выраженным противовоспалительным и обезболивающим действием, которое может длиться до 12 часов9. В послеоперационном периоде (в травматологии, ортопедии, гинекологии, челюстно-лицевой хирургии) его можно принимать взрослым и детям старше 12 лет8.
Если вы точно не знаете причин боли в послеоперационной ране, но обратиться к врачу быстро нет возможности, то самостоятельно принимать Мотрин можно не более 5 дней9. Обязательно нужно связаться с доктором и выяснить причину болей.
Современная комплексная (мультимодальная) тактика обезболивания включает использование комбинации нестероидных противовоспалительных средств, местных анестетиков, анальгетиков центрального действия и препаратов, действующих на уровне проводимости нервных импульсов. Она должна применяться на протяжении всего периода существования зоны поврежденных тканей до окончательного заживления.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Литература:
Когда при головной боли следует обращаться к врачу?
Многие предпочитают просто принимать популярные болеутоляющие средства и не обращаться к врачу. Однако самолечение может привести к чрезмерному применению таких препаратов, что может стать причиной гастрита, язвенной болезни, а также хронической абузусной головной боли, вызванной именно приёмом лекарств. К тому же, не пройдя медицинского обследования, можно упустить развитие опасного заболевания. А сиюминутный эффект, полученный с помощью случайного препарата, всё равно не станет решением Вашей проблемы.
Обязательно следует обратиться к врачу:
если боль возникла впервые в жизни (особенно важно для лиц старше 50 лет);
при очень сильных головных болях;
если боль продолжается значительное время (более недели);
если интенсивность боли со временем нарастает;
при возникновении или усилении головной боли после изменения положения или резкого движения головы;
если наблюдаются случаи потери сознания, нарушения памяти, изменения личностных качеств;
если боль не проходит после приёма жаропонижающих и обезболивающих средств.
Факторы возникновения отека ног (нижних конечностей)
Отек ног (нижних конечностей) может в равной степени влиять на обе ноги или быть более выраженным на одной нижней конечности. Часто отек ног вызывается несколькими факторами, такими как венозная недостаточность, ожирение или предыдущий забор подкожной вены для шунтирующих операций на сердце.
Отёк нижних конечностей
Отеки ног (нижних конечностей) могут возникать из-за повышенного давления в венах, местной травмы, воспалительных изменений, препятствия оттоку лимфатической жидкости, инфекции, низкого уровня белка в крови, ожирения, беременности, состояния задержки жидкости или воздействия лекарств. Высокое давление в венах ног приводит к тому, что жидкость, белки и клетки крови просачиваются через стенки мелких вен в мягкие ткани, особенно возле лодыжек. Это вызывает точечный отек, припухлость, которая оставляет временную вмятину на коже при компрессии обуви, носка или преднамеренном надавливании, например, при нажатии пальцем.
Сколько держатся синяки и отеки после ринопластики
Реакции каждого организма сильно различаются, поэтому ответить, сколько проходят синяки и отечность тканей после ринопластики с точностью до дня – невозможно. У большинства пациентов они сходят самостоятельно по мере восстановления тканей. Однако незначительная отечность и уплотнение небольших участков носа могут сохраняться на протяжении года, особенно если выполнялась остеотомия – удаление части костного скелета с травмированием надкостницы и хрящевой части носа. Даже если процедуру проводят самыми современными методами с использованием новейшего оборудования, при изменении размеров или формы органа, коррекции хрящевой или костной структур ткани повреждаются и отекают еще во время операции.
Есть определенная динамика развития и исчезновения отеков после ринопластики по месяцам.
Максимальные отеки при ринопластике носа обычно держатся до 2-3 недели. Они появляются еще при операции за счет механической травмы и выхода жидкости из клеток и сосудов, усиливаются в течение первых дней. Своего пика изменения в тканях с синяками и выраженной отечности достигают к концу первой недели. Затем они будут постепенно сходить. Одновременно с отеками постепенно сходят синяки, они максимально выражены к 4-5 суткам, затем медленно уходят.
Ко 2-3 неделе отеки спадают настолько, что человек может выходить на работу, возвращаться к привычной жизни, хотя может сохраняться припухлость тканей, особенно внутри носовых раковин. К этому же периоду полностью исчезают синяки и гематомы. Дольше всего сходит отек надкостницы после ринопластики: к концу 2-3 месяца остается отечность в области спинки носа и его кончика.
С 4-го месяца и до конца первого года отек становится незаметен окружающим, его может ощущать только сам пациент и выявляет врач при осмотре. Отечность тканей постепенно исчезает полностью. Если в эти сроки отечность не устраняется или нарастает, ткани приобретают неестественную плотность или мягкость, нужно немедленно проконсультироваться у врача, проводившего ринопластику и определить – чем и как снять отек после ринопластики. Возможно, врач порекомендует курс физиотерапии или лекарственных препаратов.
Причины и зоны формирования отеков носа после ринопластики
Одним из ожидаемых побочных эффектов, неприятных для пациента, считаются отеки и синяки после ринопластики. Это связано с тем, что кожа и подлежащие ткани в области носа и прилежащих тканей густо оплетены сетью кровеносных сосудов, поэтому при операции они травмируются, повреждаются ткани носа, из-за чего возникает закономерная воспалительная реакция и мелкие кровотечения. Это приводит к синякам (ткани пропитываются кровью, вытекающей из поврежденных сосудов) и отеку (скапливается межклеточная жидкость в зоне поврежденных тканей).
Наиболее часто страдают ткани и сосуды в области спинки и крыльев носа, а также вокруг него и ткани под глазами (они связаны общей кровеносной сетью). Поэтому именно в этих областях и образуются отечность и синяки. Хотя такие эффекты ожидаемы и предсказуемы, у пациентов все равно возникает вопрос – когда пройдет отек после ринопластики, нужно ли принимать какие-либо препараты или проводить различные манипуляции.
Упражнения для профилактики отеков и улучшения кровообращения
При значительных отеках терапией выбора станут медикаментозные средства. Однако без необходимости принимать дополнительные лекарственные препараты после оперативного вмешательства не рекомендуется, особенно, если молодая мать кормит ребенка грудью.
Для того, чтобы снизить вероятность появления отеков, уменьшить шансы на образование тромбов и способствовать кровообращению в ногах, тем самым восстанавливая циркуляцию и выводя лишнюю жидкость из тканей, специалисты рекомендуют начинать выполнять упражнения в первые же дни после оперативного вмешательства.
Родильницы, как правило, волнуются из-за болевого синдрома, сопровождающего заживление шва. Упражнения подобраны и должны выполняться так, чтобы не напрягались мышцы брюшного пресса. При значительной болезненности комплекс выполняют с разрешения врача на фоне действия обезболивающих препаратов.
Упражнение 1.
В положении лежа на спине поднимать ноги выше уровня тела. Несмотря на легкость выполнения (можно подложить под ноги подушку, валик из одеяла, опереть их на стену или спинку кровати), это статическое положение обеспечивает отток крови из нижних конечностей и должно выполняться несколько раз в день по 15 минут за подход.
Упражнение 2.
Двигать ступнями и пальцами ног в положении лежа на спине, рисовать круги, треугольники, с силой прижимать боковые поверхности ступней друг к другу, сжимать и разжимать пальцы ног.
Упражнение 3.
При ходьбе стараться вставать на носочки и несколько шагов проходить таким образом.
К дополнительным мерам можно отнести использование компрессионного белья (чулок, гольфов), бинтование ног эластичными материалами, массаж ступней в положении лежа.
Необходимо помнить: если после нескольких дней упражнений отечность не становится меньше, надо обратиться к врачу. Самостоятельное лечение без диагностики причины отека недопустимо и может вызвать значительные осложнения и угрожать здоровью и жизни.
Вторичная головная боль и заболевания, при которых она встречается
В целом, первичная головная боль, хотя и нарушает нормальное течение жизни в период приступов, серьёзных последствий для общего состояния здоровья человека не несёт. А вторичная боль, несмотря на то, что встречается гораздо реже (в 5 % случаев), может быть следствием опасного заболевания.
Головная боль обязательно присутствует среди симптомов следующих заболеваний:
- вегето-сосудистая дистония (головные боли могут сочетаться с головокружением, тошнотой, колебаниями артериального давления);
- гипертоническая болезнь (боль в основном локализируется в затылочной области, могут быть головокружения, шум в голове, «мушки» перед глазами, ощущаться жар в голове, боль в сердце);
- инсульт;
- черепно-мозговых травмы;
- менингит;
- энцефалит;
- глазные заболевания (например, глаукома);
- заболевания уха и носоглотки (отит, синуситы);
- невралгия;
- сахарный диабет;
- почечная недостаточность;
- онкологические заболевания.
Упражнения для восстановления функций коленного сустава
Уже в раннем восстановительном периоде и по его окончании пациенту назначают упражнения для укрепления мышц вокруг прооперированного сустава. Выполнять их следует под контролем инструктора, постепенно увеличивая интенсивность и продолжительность.
На вторые сутки после операции разрешены легкие вращения в голеностопе. Чуть позже – по согласованию с врачом и инструктором по ЛФК (как правило, в течение 3-7 дней после операции) – пациент выполняет такие упражнения:
- Сгибание ног в коленях в положении лежа на спине так, чтобы действие не причиняло боли.
- В положении лежа на животе придавливание ногой валика, уложенного под стопу.
- Подъем выпрямленной ноги на 30 см и удержание ее на весу в течение 5 секунд.
- Сгибание ног в коленях лежа на спине с напряжением ягодичных мышц.
- В положении стоя боком у стены – подъем выпрямленной конечности на 45° над поверхностью пола (затем аналогичное действие, но со стопой, развернутой наружу).
Через неделю после артроскопии рекомендуют уже другой, более интенсивный комплекс упражнений, где большинство действий выполняются в положении стоя. Если состояние сустава позволяет, можно подключить велотренажер или беговую дорожку.
В разные периоды после артроскопии коленного сустава выполняют разные упражнения.
В первую неделю после операции:
С первой по четвертую неделю:
С пятой недели до конца второго месяца:
Диагностика
Диагностика опухолей брюшины включает в себя классический опрос и осмотр больного, ультразвуковое исследование брюшной полости, компьютерную, магнитно-резонансную и позитронно-эмитронную томографию. Также используются рентгенконтрастные исследования, сцинтиграфия. В ряде случаев приходится прибегать в диагностической лапароскопии (осмотру брюшной полости через небольшие разрезы в передней брюшной стенке с помощью специального оборудования). Постановке диагноза способствуют биопсия и анализ асцитической жидкости. Иные лабораторные методы (в частности биохимический и клинический анализы крови) носят вспомогательное значение, т.к. не являются специфичными.
Причины
Выделение крови может возникнуть на фоне заболевания половой системы или других органов, в частности, из-за патологий гипоталамо-гипофизарной системы, коры головного мозга, щитовидной железы, надпочечников, яичников.
Поэтому в первую очередь врач клиники «Медицина 24/7» выясняет причину кровотечения, чтобы назначить максимально эффективное лечение, консервативное или хирургическое.
Причины ювенильных маточных кровотечений
В пубертатном возрасте аномальные маточные кровотечения бывают спровоцированы инфекционными заболеваниями, авитаминозом, психическими травмами, стрессами, высокими физическими нагрузками.
Причины репродуктивных маточных кровотечений
В репродуктивном возрасте маточные кровотечения обычно возникают по причине осложненных родов, абортов, стрессов, эмоциональных, психических перегрузок, эндокринных заболеваний, воспалительных заболеваний половой системы, приема гормональных контрацептивов.
Причины климактерических кровотечений
При наступлении менопаузы и в постменопаузе причинами маточных кровотечений обычно бывают инфекционные заболевания, а также нервные стрессы и психические травмы.
Экстрагенитальные причины
Аномальные выделения крови могут возникнуть из-за болезней, не связанных с половыми органами, такими как:
- инфекционные заболевания (грипп, брюшной тиф, корь, др.),
- сепсис,
- болезни крови (гемофилия, геморрагический васкулит),
- авитаминоз (дефицит витаминов С, К),
- цирроз печени,
- сердечно-сосудистые заболевания (атеросклероз, гипертония, др.),
- болезни щитовидной железы,
- заболевания гипофиза,
- пиелонефрит,
- заболевания надпочечников.
Генитальные причины
Часто аномальные маточные кровотечения возникают из-за патологий репродуктивной системы (половых органов). Это могут быть:
- внематочная беременность,
- предлежание или преждевременная отслойка плаценты при беременности, родах,
- разрыв матки,
- ущемление или нарушение прикрепления последа,
- снижение тонуса матки после родов,
- миома матки,
- эндометрит,
- хорионэпителиома (злокачественная опухоль),
- разрыв яичника, кисты яичника,
- опухоли яичников,
- травма матки,
- эрозия шейки матки,
- эндометриоз, аденомиоз,
- гиперплазия, полипы эндометрия,
- цервицит,
- эндоцервикоз,
- синдром поликистозных яичников,
- овуляторный синдром.
Почему отекает одна нога?
Нередко можно слышать жалобу на то, что в щиколотке отекает только одна нога. Причин для этого может быть несколько.
Травма.Иногда человек может получить травму голеностопного сустава и даже не обратить на это внимания (то, что мы в обиходе называем «подвернул ногу»). И только когда щиколотка в районе поврежденного начинает опухать, вспоминаем, что травма действительно была.
Повреждение сустава, в том числе артроз. При серьезном заболевании голеностопного сустава, таком как артроз, может нарушаться кровообращение, что приводит к отеку стопы и щиколотки.
Укус насекомого или аллергическая реакция. Отек одной лодыжки нередко, особенно в теплое время года, может быть связан именно с аллергической реакцией.
Инфекция. Если вы поранили ногу и не обработали рану, то возможно ее инфицирование и последующее формирование одностороннего отека.
Тромбоз. Это очень опасное состояние, и при обнаружении его признаков рекомендуем немедленно обратиться к врачу. Односторонний отек может свидетельствовать о закупорке сосуда тромбом. Самостоятельное лечение в данном случае невозможно, справиться с этим состоянием могут только специалисты. Также при тромбозе на коже может отмечаться покраснение, которое распространяется по ходу сосуда.
Варикоз.Помимо перечисленных состояний, жалобы на то, отекает правая или левая нога в щиколотке, могут быть связаны с развитием варикоза. Именно отеки являются одним из первых признаков этого заболевания. На ранних стадиях это не постоянные отеки, которые уходят после ночного сна, отдыха или некоторых физических упражнений. На поздней стадии они начинают распространяться от щиколотки выше и приобретают постоянный характер.
Лимфедема. Другое опасное для организма заболевание, при котором может отекать только одна щиколотка, — это лимфедема, нарушение оттока лимфы. Когда заболевание только начинается, лимфатические отеки мягкие. По мере прогрессирования лимфедемы отеки становятся плотными, и вы уже не можете надавить на область отека пальцем
Если вы обратили внимание на то, что характер отека меняется, обязательно обратитесь к врачу — лимфатические отеки можно убрать только при участии специалиста и при постоянном прохождении лечения.
Симптомы
Первые клинические проявления воспалительного процесса наблюдаются через несколько суток после перенесенной операции. Они проявляются в виде отека и гиперемии раны, имеются жалобы на усиливающиеся болевые ощущения. В ходе пальпации шва хирург обнаруживает уплотнение без четко очерченных границ. Гнойное воспаление сопровождается выделением характерной жидкости – экссудата.
Спустя 1-2 суток появляются дополнительные симптомы:
- мышечные боли;
- интоксикация;
- повышенная температура тела;
- слабость и тошнота.
Анаэробная инфекция развивается гораздо стремительней и уже через двое суток после операции может привести к сепсису без своевременно оказанного лечения.
Общее описание
 Криолиполиз является наиболее популярной и эффективной процедурой безоперационного удаления целлюлита и жира.
Криолиполиз является наиболее популярной и эффективной процедурой безоперационного удаления целлюлита и жира.
Процедура обладает всем положительными свойствами холодовых методик и абсолютно безопасна. При криолиполизе жировые клетки разрушаются не в момент воздействия на них холода, а на протяжении 2-3 месяцев после процедуры. По мере уменьшения количества жировых клеток в гиподерме ее толщина уменьшится от 20 до 25%. Жировая ткань очень чувствительна к холоду, другие ткани не подвергаются действию криолиполиза.
Жировые ткани разрушаются вследствие охлаждения до –5 градусов. За счет кристализации клеток жира достигается липолиз.
Механизм воздействия криолиполиза
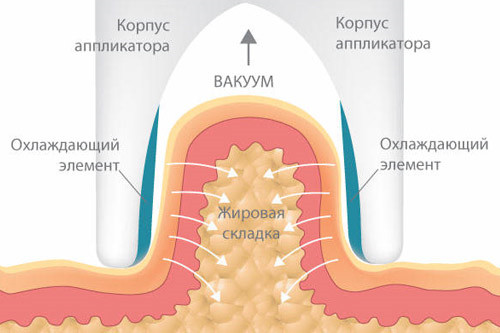 Проводятся исследования, определяющие механизм действия криолиполиза, в данный момент научных данных не так много. Предлагается, что переход липидной фазы или кристаллизация может быть высвобождающимся апоптопическим стимулом. Апоптоз (естественная клеточная смерть) после липокриолиза подтверждается нелегко, менее всего понятно его соотношение с кристаллизацией.
Проводятся исследования, определяющие механизм действия криолиполиза, в данный момент научных данных не так много. Предлагается, что переход липидной фазы или кристаллизация может быть высвобождающимся апоптопическим стимулом. Апоптоз (естественная клеточная смерть) после липокриолиза подтверждается нелегко, менее всего понятно его соотношение с кристаллизацией.
Версия, существующая на сегодня гласит, что холод воздействует на адипоциты подкожной клетчатки и вызывает энергетическое голодание клеток, в результате запускается процесс апоптоза. В сравнении с некротическими изменениями, апоптоз происходит не так быстро, более физиологично, не провоцирует воспалительные процессы и рубцевания тканей. Продукты распада клеток жира со временем выводятся из организма через кровь и лимфу.
Существуют два вида аппаратов для криолиполиза:
- С вакуумной насадкой.
- С плоской металлической поверхностью.
Аппараты для криолиполиза с вакуумной насадкой
 Аппарат с вакуумной насадкой от американской фирмы Zeltiq (Зелтик) это один из первых аппаратов для криолипосакции, с его появлением началась рекламная деятельность на косметологическом рынке.
Аппарат с вакуумной насадкой от американской фирмы Zeltiq (Зелтик) это один из первых аппаратов для криолипосакции, с его появлением началась рекламная деятельность на косметологическом рынке.
Аппарат CoolSculpting, ZELTIQ (США) имеет 4 аппликатора, различных по размеру чаш, каждая чаша предназанчена для различной зоны. Жировая складка находится под отрицательным давлением аппарата и создает частичное сопротивление кровотоку. В обрабатываемой области жировая ткань обогревается неэффективно, при достижении необходимой температуры (–5 градусов Цельсия) запускается процесс апоптоза жировых клеток. Продолжительность процедуры на одной зоне занимает около 1 часа. Минусом вакуумной методики считается возникновение гематом в области обработки.
Процедура криолиполиза на аппарате CoolSculpting была одобрена в США (FDA) и Евросоюзе, а также разрешено ее применение в России.
Есть много аналогов этого аппарата, которые собираются в Китае (Beco), Италии (LipoFreeze, Jean Klebert), Германии (FreezeFat), Испании (Crio-B).
Аппараты для криолиполиза с плоской металлической поверхностью
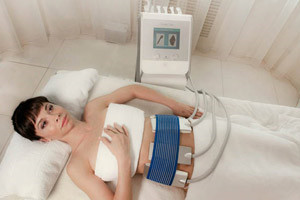 К таким аппаратам для криолиполиза относится аппарат CosmeStar CRYO X (Германия), CooLipo Twin (Южная Корея). В данных аппаратах технически осуществлен принцип эффективного отбора тепла у жировой ткани контактным охлаждением поверхности кожного покрова при помощи теплоотводящих пластин. Охладительный процесс строго контролируется многоуровневой системой защиты, не допускающей получения термических травм. Аппарат имеет 4 насадки: 1 большая насадка и 2 средних размеров для криолиполиза и одна для RF-липолиза с охлаждением на поверхности. И одну, и другую технологию можно применять по отдельности. Время экспозиции 40-45 минут.
К таким аппаратам для криолиполиза относится аппарат CosmeStar CRYO X (Германия), CooLipo Twin (Южная Корея). В данных аппаратах технически осуществлен принцип эффективного отбора тепла у жировой ткани контактным охлаждением поверхности кожного покрова при помощи теплоотводящих пластин. Охладительный процесс строго контролируется многоуровневой системой защиты, не допускающей получения термических травм. Аппарат имеет 4 насадки: 1 большая насадка и 2 средних размеров для криолиполиза и одна для RF-липолиза с охлаждением на поверхности. И одну, и другую технологию можно применять по отдельности. Время экспозиции 40-45 минут.





