Сколько заживают швы после операции?
Содержание:
- В каких случаях нужно удалять аппендикс?
- Как уменьшить отечность и синяки
- Рекомендации после имплантации
- Как подготовиться к удалению паховой грыжи
- Альтернативные способы
- Каким должен быть нормальный реабилитационный период после блефаропластики?
- Установка
- Сколько длится послеоперационная боль
- Важные моменты периода реабилитации
- Как удаляют аппендикс?
- Подготовка к лапароскопии
- Расхождение швов
- Когда необходимо снимать швы?
- Причины появления отеков и синяков
- Сколько стоит снятие швов?
- Восстановление целости тканей
- Уход за полостью рта после снятия швов
- Классификация
- Сколько держатся синяки и отеки после ринопластики
- Через какой срок после проведения операции обычно снимают швы?
- Сразу после операции
- Восстановление после пупочной грыжи
- Симптомы
В каких случаях нужно удалять аппендикс?
Более чем в 99% случаев показанием к аппендэктомии является острый аппендицит — воспаление червеобразного отростка. Хирургическое вмешательство выполняют в экстренном порядке, как можно раньше, потому что могут развиться опасные осложнения. Потеря времени может грозить гибелью больного.
В нижней части живота справа — правой подвздошной области — находится место перехода тонкой кишки в толстую. Начальный отдел толстой кишки называется слепой кишкой. Она выглядит как купол, и от нее отходит червеобразный отросток — аппендикс. Чаще всего его длина от 7 до 9 см, но может быть от 0,5 до 23 см. Почему воспаляется аппендикс, до конца не известно. В нем находится лимфоидная ткань. Вероятно, аппендицит возникает, когда она не справляется с болезнетворными микроорганизмами. В качестве фактора риска может выступать обструкция аппендикса из-за гипертрофии лимфоидной ткани, каловых камней, гельминтов.
Чаще всего заболевание развивается у молодых людей и детей. У пожилых аппендицит встречается очень редко, потому что с возрастом лимфоидная ткань атрофируется.
Классические симптомы острого аппендицита:
- Сильная боль в животе. Сначала она разлитая, затем локализуется в правой подвздошной области. Болевые ощущения усиливаются во время резких движений, кашля, чихания.
- Тошнота, рвота.
- Повышение температуры тела, обычно до 37–37,5 градусов. Она может повышаться по мере прогрессирования процесса.
- Потеря аппетита.
- Диарея или запор.
- Вздутие живота (метеоризм).
Но клиническая картина может сильно отличаться в зависимости от длины, анатомического расположения аппендикса, характера течения воспалительного процесса. Зачастую симптомы напоминают другое заболевание и могут сбить с толку даже опытного хирурга. При сомнительном диагнозе пациента оставляют в стационаре под наблюдением. Если симптомы усиливаются, и картина всё больше напоминает острый аппендицит — выполняют операцию.
При любых сильных болях в животе нужно немедленно обратиться за медицинской помощью. До прибытия врача нельзя самостоятельно принимать обезболивающие препараты, это может смазать клиническую картину и помешает установить правильный диагноз. Если воспаленный аппендикс не удалить вовремя, то в его стенке разовьется некроз, она разорвется. Это приводит к опасным осложнениям: перитониту, аппендикулярному абсцессу, пилефлебиту (септическому тромбофлебиту воротной вены и ее ветвей). Клиника Медицина 24/7 работает круглосуточно, здесь вам готовы помочь в любой день, в любое время.
Боли в животе, повышение температуры тела, рвота, снижение артериального давления, учащение пульса и дыхания, — для обозначения такого сочетания симптомов врачи используют термин «острый живот». У таких пациентов всегда нужно исключать опасные для жизни хирургические заболевания, их первым делом должен осматривать хирург.
Иногда после приступа острого аппендицита пациенту становится лучше, и симптомы стихают. В таких случаях говорят о резидуальном (остаточном) аппендиците. Если впоследствии приступы повторяются, то это хронический рецидивирующий аппендицит. Лечение его обострения такое же, как при остром аппендиците: экстренное хирургическое вмешательство.
Если пациент с острым аппендицитом не был своевременно прооперирован, на 5–6 сутки у него может развиться аппендикулярный абсцесс — локальное скопление гноя в области аппендикса. Усиливаются боли, ухудшается общее состояние, повышается температура тела, беспокоит озноб. Необходимо вскрыть и дренировать гнойник, удалить пораженный аппендикс.
Показанием к плановой аппендэктомии может стать аппендикулярный инфильтрат — еще одно осложнение острого аппендицита, которое развивается на 3–5 день. В брюшной полости возникает конгломерат из аппендикса и соседних тканей, спаянных между собой. В таких случаях сначала проводят консервативное лечение, чтобы рассосался инфильтрат: курс антибиотиков, физиопроцедуры, пациенту назначают диету. Затем выполняют аппендэктомию в плановом порядке.
В 0,8% случаев после аппендэктомии в червеобразном отростке обнаруживают злокачественную опухоль. При этом дальнейшее лечение определяется стадией заболевания. В некоторых случаях можно ограничиться только удалением червеобразного отростка, а при более запущенных процессах приходится прибегать к правосторонней гемиколэктомии — удалять часть толстой кишки.
Как уменьшить отечность и синяки
Первое время, когда отеки максимально выражены, нужно просто запастись терпением. Врач порекомендует медикаменты и дополнительные процедуры, которые помогают уменьшить отеки на несколько часов. Но пока ткани заживают, полностью они не уйдут.
Для снятия отеков после ринопластики есть ряд рекомендаций, которые стоит соблюдать с первых дней и на каждом этапе.
Ключевые рекомендации в первую неделю реабилитации:
отеки уходят быстрее при отдыхе и сне в полусидячем положении;
в первую неделю нельзя массировать или давить на лицо, использовать косметику;
важно исключить повышенные температуры (пляж, сауны, горячие ванны);
резко ограничить любые физические нагрузки, особенно с резкими наклонами головы или тела вперед и вниз.
На второй-третьей неделе восстановления важно:
- отказаться от сна на боку или животе, особенно – лицом в подушку;
- не допускать резкого смещения кожи и подлежащих тканей на лице (массаж, перегрузки);
- избегать воздействия тепла на области отеков;
- ограничить физические нагрузки только домашними делами.
Врач может посоветовать мази, гели с противоотечными, противовоспалительными компонентами.
В периоде второго-третьего месяца после операции отечность остается в области спинки или кончика, для скорейшего восстановления врачи рекомендуют отказаться от курения и приема алкоголя, давления в области поврежденных тканей очками, пальцами, различными предметами. Также стоит избегать длительных наклонов головы вперед и вниз.
Если к периоду 4-го месяца ткани все еще отечные, снять отек носа после ринопластики поможет курс физиопроцедур, назначенных врачом.
Рекомендации после имплантации
Первый день после имплантации
- По возвращении домой после установки импланта и ушивания десны желательно периодически охлаждать щеку во избежание сильных отеков. Для этого вам понадобятся холодные повязки или завернутый в полотенце лед, который нужно прикладывать к наружной части щеки на несколько минут каждые полчаса.
- После того как перестанет действовать анестезия, могут появиться болевые ощущения, но их можно устранить обычным обезболивающим лекарством.
- Если есть небольшое кровотечение, то причин для беспокойства нет, но если кровотечение продолжается несколько часов, то вам потребуется незамедлительно связаться с вашим врачом или отправиться в клинику.
- Сразу после процедуры лучше не лежать, чтобы не было прилива крови к голове, и в первую ночь спать на высокой подушке.
Режим дня и нагрузки
Непродолжительные прогулки перед сном будут полезны, но другие физические нагрузки в первые 2-3 дня нужно снизить до минимума и отказаться от посещения не только спортзала, но бассейна и сауны, чтобы избежать переохлаждений и перегрева.
Ограничения в пище и напитках
Слишком горячую, холодную и острую пищу, а также орехи и семечки, нужно на время исключить из рациона.
Воздержитесь от алкоголя, крепкого кофе и сигарет! Жевать после имплантации зубов лучше другой стороной, чтобы не раздражать рану, а чистить зубы можно уже в первый день после процедуры, соблюдая осторожность при чистке в области раны
Как подготовиться к удалению паховой грыжи
Для подготовки к пластике паховой грыжи необходимо пройти стандартное обследование, которое проводится при всех хирургических вмешательствах. Сюда входят:
- Общеклинические анализы — кровь, моча, биохимия.
- Анализ крови на инфекции — сифилис, ВИЧ, гепатиты В и С.
- Коагулограмма — анализ, отражающий функционирование кровесвертывающей системы.
- Определение группы крови и резус-фактора.
- Измерение артериального давления.
- Флюорография грудной клетки (не старше года).
- ЭКГ.
Помимо этого, в рамках предоперационного обследования, по показаниям может быть назначено ирригоскопия, осмотр гинеколога, цистоскопия, компьютерная томография. Как правило, такая обширная диагностика требуется при больших грыжах с вовлечением в процесс внутренних органов малого таза.
Альтернативные способы
Современная хирургия постоянно прогрессирует, но с появлением новых технологий ручные швы пользуются все той же популярностью. Одна из новых технологий – наложение титановых скрепок (кожных степлеров). Накладывается и снимается такой степлер специальным приспособлением – эндоскопическим сшивающим аппаратом.
Несмотря на упрощение процесса заживления раны, у такого способа есть 2 главных недостатка:
- Высокая цена на аппаратуру и само проведение.
- Отсутствие участия самого хирурга. Ручные швы, и прямое участие пальцев опытного хирурга более надежно и безопасно. Грамотный специалист, чувствует рану, подбирает толщину шва и пропорции узлов.
Каким должен быть нормальный реабилитационный период после блефаропластики?
Как показывает статистика, после операции на веках процесс восстановления тканей имеет определенную последовательность, а практикующие врачи отмечают, что первая неделя восстановительного срока обладает особой ступенчатостью:
- В первые двое суток наблюдается легкий или более интенсивный отек век. Он постепенно нарастает, и иногда в совокупности с ним появляются объемные насыщенно-синие гематомы, порой затрагивающие и скулы.
- В третий и четвертый дни отечность кожи плавно уходит, а цвет синяков сменяется на более бледный (зеленый, желтый, коричневый), они становятся гораздо меньше в размерах.
- К концу недели отек век почти полностью пропадает с лица, однако остаточные явления гематом сохраняются еще некоторое время. Явно выступает асимметрия век из-за неравномерного рассасывания жидкости в тканевой полости.
Дальнейшее течение реабилитации менее предсказуемо: полное восстановление после блефаропластики век может оканчиваться как на 20 день, так и к концу второго месяца, а внешние проявления проведенной операции — отеки и синяки — могут проходить куда дольше привычных для офтальмологов сроков.
Установка
У всех современных имплантатов есть гнездо, в которое можно вкрутить как абатмент, так и формирователь десны. При одномоментной имплантации цилиндрическая конструкция вкручивается сразу же, а швы на рану не накладываются. Пациент ходит с ним определенный срок, а потом титановый элемент заменяется на временную зубную коронку.
Установленные формирователи десны
При двухэтапном протоколе нужно будет дождаться полного приживления импланта, что занимает до полугода в зависимости от поверхности имплантата и плотности кости. После этого десна разрезается и на головку титанового корня накручивается формирователь. Когда десна становится ровной и красивой, титановый цилиндр заменяется абатментом, на который сразу фиксируется коронка.
Сколько длится послеоперационная боль
На этот вопрос однозначно ответить нельзя, но острая боль исчезает полностью, когда сформирована рубцовая ткань и больше нет оснований для возникновения болевых импульсов. Сколько продлится этот период, зависит от самого пациента — способностей тканей его организма к регенерации (восстановлению), адекватности обезболивания, психологического настроя и общего состояния.
Если боли в области послеоперационных швов длятся более 3 месяцев, с перерывами или без, и не связаны с процессом заживления, то это признаки развития хронического болевого синдрома. В его основе лежит повреждение нервов или формирование патологических импульсов6. Частота его развития колеблется от 5 до 50% (в среднем у каждого пятого пациента6) и является одним из показателей успешности хирургического лечения7. Такая разница объясняется различием в методиках вмешательства и их травматичности7.
Для формирования хронической послеоперационной боли, в том числе рубцов, предрасполагающими факторами являются6:
- женский пол;
- возраст до 35 лет6;
- стресс, тревога перед операцией, предоперационная боль;
- вид вмешательства – если оперативное лечение связано с высокой вероятностью повреждения крупных нервов (ампутации конечностей, операции на органах грудной клетки, удаление молочных желез), то риск хронизации боли намного выше;
- продолжительность операции;
- течение послеоперационного периода – интенсивная острая боль, большие дозы анальгетиков, применение лучевой и химиотерапии;
- чрезмерная опека и поддержка со стороны близких в восстановительном периоде,
- длительный постельный режим.
Профилактика развития хронического болевого синдрома проводится в несколько этапов:
- Первичная – связана с самим хирургическим вмешательством: по возможности, выбор нехирургического метода лечения, выполнение операции наименее травматичным способом, например, использование эндоскопической техники.
- Вторичная – интенсивное обезболивание после операции. Это наиболее перспективный метод, который можно дополнить предоперационным введением анальгетиков, способствующим ослаблению болевой импульсации после вмешательства. В качестве обезболивающих после операции применяют различные анальгетики, НПВС, регионарную анестезию, седативные средства7.
Одним из препаратов группы , который помогает бороться с острой и хронической послеоперационной болью, является Мотрин. Выпускается в таблетках по 250 мг. Он обладает выраженным противовоспалительным и обезболивающим действием, которое может длиться до 12 часов9. В послеоперационном периоде (в травматологии, ортопедии, гинекологии, челюстно-лицевой хирургии) его можно принимать взрослым и детям старше 12 лет8.
Если вы точно не знаете причин боли в послеоперационной ране, но обратиться к врачу быстро нет возможности, то самостоятельно принимать Мотрин можно не более 5 дней9. Обязательно нужно связаться с доктором и выяснить причину болей.
Современная комплексная (мультимодальная) тактика обезболивания включает использование комбинации нестероидных противовоспалительных средств, местных анестетиков, анальгетиков центрального действия и препаратов, действующих на уровне проводимости нервных импульсов. Она должна применяться на протяжении всего периода существования зоны поврежденных тканей до окончательного заживления.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Литература:
Важные моменты периода реабилитации
В первые дни после маммопластики и последующие месяцы важен полноценный уход за грудью в области послеоперационных рубцов
Это важно для их максимально быстрого заживления без грубых деформаций. В первые дни врач обрабатывает область швов и меняет повязки, их запрещено снимать и мочить
Если применялись рассасывающиеся нити, они не снимаются, образующуюся корочку над швом нельзя сдирать до полного отпадания. Для стимуляции заживления рубцов врач может назначить специальные кремы. Они делают швы менее заметными.
На протяжении первых 2-3 месяцев (или дольше) нужно ношение компрессионного лифчика после маммопластики. В течение месяца его носят, не снимая, даже на ночь, со второго месяца допустимо снимать белье в ночное время
Это важно для того, чтобы импланты заняли свое место и хорошо приживлялись, не было проблем с кожей и связками, мышцами, нормализовался кровоток и дренаж лимфы
Как удаляют аппендикс?
Современные хирурги чаще всего выполняют лапароскопические операции. Аппендэктомия через разрез может быть показана только в определенных случаях.
Опыт хирургов и современное оснащение клиники Медицина 24/7 позволяют в большинстве случаев завершать аппендэктомию лапароскопически, даже в сложных ситуациях, когда имеются осложнения.
Лапароскопическая аппендэктомия
При неосложненном аппендиците лапароскопическая операция продолжается в среднем 30 минут. Ее выполняют под общей анестезией — эндотрахеальным наркозом. Делают прокол в области пупка и вводят через него лапароскоп — инструмент с видеокамерой и источником освещения. Два других прокола делают в нижней части живота — через них вводят специальные хирургические инструменты.
Хирург находит слепую кишку с червеобразным отростком и выделяет их. Перевязывают кровеносные сосуды червеобразного отростка, затем накладывают лигатуру на его основание. Его отсекают, а оставшуюся культю погружают в ободочную кишку с помощью кисетного и Z-образного швов. После этого хирургическое вмешательство заканчивают, извлекают инструменты и накладывают швы.
Аппендэктомия открытым способом
Решение о необходимости открытой аппендэктомии может быть принято в следующих случаях:
- аппендицит, осложненный перфорацией червеобразного отростка, аппендикулярным абсцессом, перитонитом;
- спаечный процесс в брюшной полости, затрудняющий обзор во время лапароскопической операции;
- внутреннее кровотечение;
- пациенты с выраженным ожирением.
Открытая операция выполняется так же, как и лапароскопическая — отличается только доступ. Делают косой разрез в нижней части живота. При перитоните может быть выполнена срединная лапаротомия — длинный разрез посередине живота. Вмешательство через разрез занимает меньше времени, чем лапароскопическое.
Подготовка к лапароскопии
Подготовка к проведению лапароскопической операции обсуждается врачом и пациентом в индивидуальном порядке. Рекомендуется проведение следующих действий:
- отказ от употребления пищи за 8 часов до проведения вмешательства;
- постановка очистительной клизмы за несколько часов до проведения операции;
- эпиляция живота (если лапароскопия проводится мужчинам).
До проведения операции пациент должен сообщить врачу о лекарственных препаратах, которые он принимает. Ввиду влияния некоторых лекарств (аспирина, противозачаточных средств) на гемокоагуляцию, их прием перед проведением лапароскопии категорически противопоказан.
Расхождение швов
Достаточно редко, но бывают такие ситуации, когда наложенные швы расходятся. Для самого импланта это не представляет никакой угрозы, но может привести к попаданию в ранку инфекции
Именно поэтому так важно как можно скорее записаться на прием к своему врачу, который проведет повторное наложение швов и обязательно обработает ткани раствором против микробов
При инфицировании курс восстановления подбирается индивидуально, он может включать прием антибиотиков и других медикаментов. Чтобы избежать повторного нарушения целостности тканей, чистить зубы во время срастания краев десны нужно очень аккуратно и только с помощью мягкой щетки. Подобрать оптимальное приспособление поможет доктор.
Слизистая поверхность сильно раздражается при курении и употреблении алкогольных напитков. Также рекомендуется временно отказаться от кофе и чая, так как они усиливают кровоток в месте хирургического вмешательства. Жевать разрешается только с противоположной стороны и так медленно и аккуратно, как только это возможно.
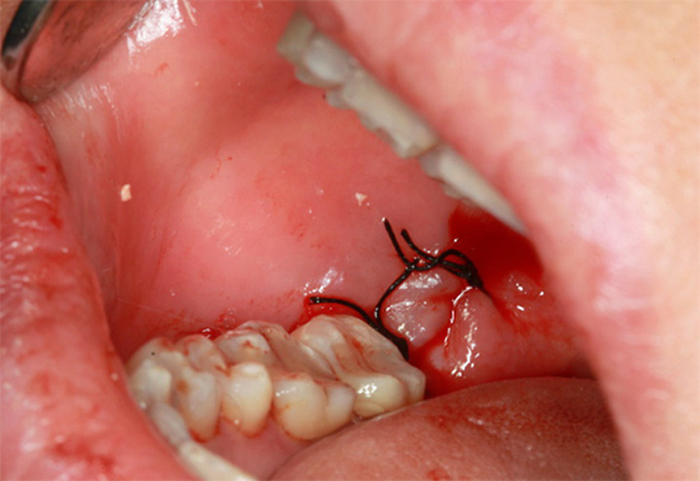
Когда необходимо снимать швы?
После наложения швов должен пройти определенный промежуток времени, обычно это не меньше недели.
Если они наложены на лице, шее, то сниматься могут и раньше, при условии отсутствия воспаления и при хорошем заживлении раны. Когда и как снимают швы после операции, фото можно посмотреть на специальных ресурсах.
О заживлении раны могут говорить следующие факты:
- образование корочки — грануляции на месте раны;
- выравнивание шва по цвету с основной коже.
Если есть уплотнения в ране, то это должно насторожить. Это может говорить о начале воспалительного процесса и неправильном заживлении.
Обо всех подозрениях необходимо срочно рассказать к врачу. Своевременное вмешательство может предотвратить развитие патологий.
Причины появления отеков и синяков
Сущность физиологической реакции в ответ на травму, в виде которой в таком случае выступает сама операция, довольно проста: из-за повреждения тканей жидкость, содержащаяся в кровяном русле, быстро перетекает в межтканевое пространство. Именно так происходит образование отека — жидкость накапливается между слоями тканей, и отечность кожи век постоянно увеличивается в объеме.
Однако такая схема формирования отеков век после блефаропластики характерна лишь для полностью здоровых людей молодого и среднего возраста. При заболеваниях сердечно-сосудистой или мочевыделительной системы и в более пожилом возрасте склонность к усилению отека увеличивается. Этот же принцип распространяется и на пациентов, у которых много жировой ткани.
Сколько стоит снятие швов?
Не все пациенты лечатся в государственных лечебных учреждениях. Многие предпочитают пользоваться услугами частных клиник. Поэтому для некоторых больных актуален вопрос цены снятия швов.
Во многих случаях процедура не рассматривается как отдельная услуга. Наложение, снятие швов в Москве, перевязки и послеоперационный уход часто включены в стоимость операции.
Но бывает так, что человек снимает швы не там, где оперировался. Например, он лечился в государственной больнице и остался недоволен услугами. Или оперировался за границей, а теперь вернулся, и лететь в другую страну повторно спустя неделю только для того, чтобы снять швы, желания не имеет. Тогда стоит воспользоваться услугами частных центров.
Восстановление целости тканей
Любая ПХО завершается сближением краев раны. Чаще всего для этого необходимо наложение хирургических швов. Эта процедура значительно ускоряет заживление, ощутимо улучшает функциональный и косметический эффект, облегчает последующую обработку ранения, а также уменьшает вероятность его повторного нагноения.
Производится сшивание тканей кожи с помощью специальных хирургических игл (атравматических или травматических), а также определенного шовного материала, которых подбирается врачом-хирургом в зависимости от состояния ранения.
Используемый шовный материал должен обязательно быть гладким, эластичным, гибким, прочным, иметь скользящую поверхность
Если используются саморассасывающиеся швы, важно, чтобы нить рассасывалась не быстрее, чем образовался рубец. Не менее важным моментом является биосовместимость тканей пациента и шовного материала
Уход за полостью рта после снятия швов
После снятия швов для быстрого и эффективного восстановления слизистой оболочки необходимо соблюдать следующие рекомендации в течение 14 дней:
- Пользоваться только мягкой щеткой для чистки зубов;
- Ежедневно ополаскивать ротовую полость противовоспалительными растворами;
- После каждого приема пищи необходимо полоскать рот теплой водой;
- Не употреблять жесткой, острой, соленой или кислой пищи.
Минаева Екатерина АнатольевнаДетский стоматолог
Хирургическая стоматология, где можно выполнить удаление зубов у взрослых и детей:
- Калининский район (м. Площадь Ленина, Выборгская, Лесная) Кондратьевский проспект, д. 48. Как добраться
- Курортный район, Сестрорецк, улица Володарского, д. 3. Стоматологическая клиника Как добраться
Запись на прием: +7 (812) 670-62-70 Консультация врача: 500 руб.
Классификация
В зависимости от периода возникновения, выделяют врожденные и приобретенные паховые грыжи. Врожденные грыжи возникают при опускании яичка из брюшной полости в мошонку. В норме, по окончании этого процесса должно произойти заращение гонадного листка брюшины, который прикроет паховый канал. Если этого не произошло, формируется дефект, через который могут пролоббировать внутренние органы. Приобретенные грыжи образуются в течение жизни из-за истончения или ослабления мышечно-апоневротического аппарата под действием провоцирующих факторов.
Вторая классификация основана на анатомических особенностях грыжи. Здесь выделяют:
- Косые грыжи — входными воротами служит внутреннее паховое кольцо. При этом грыжевой мешок располагается рядом с семенным канатиком.
- Прямые грыжи — грыжевыми воротами служит медиальная ямка, расположенная напротив наружного пахового кольца. Ни паховый канал, ни семенной канатик не затрагиваются.
- Комбинированные грыжи. Это сложное образование, в состав которого входят и косые, и прямые грыжи, при этом они не сообщаются между собой.
Сколько держатся синяки и отеки после ринопластики
Реакции каждого организма сильно различаются, поэтому ответить, сколько проходят синяки и отечность тканей после ринопластики с точностью до дня – невозможно. У большинства пациентов они сходят самостоятельно по мере восстановления тканей. Однако незначительная отечность и уплотнение небольших участков носа могут сохраняться на протяжении года, особенно если выполнялась остеотомия – удаление части костного скелета с травмированием надкостницы и хрящевой части носа. Даже если процедуру проводят самыми современными методами с использованием новейшего оборудования, при изменении размеров или формы органа, коррекции хрящевой или костной структур ткани повреждаются и отекают еще во время операции.
Есть определенная динамика развития и исчезновения отеков после ринопластики по месяцам.
Максимальные отеки при ринопластике носа обычно держатся до 2-3 недели. Они появляются еще при операции за счет механической травмы и выхода жидкости из клеток и сосудов, усиливаются в течение первых дней. Своего пика изменения в тканях с синяками и выраженной отечности достигают к концу первой недели. Затем они будут постепенно сходить. Одновременно с отеками постепенно сходят синяки, они максимально выражены к 4-5 суткам, затем медленно уходят.
Ко 2-3 неделе отеки спадают настолько, что человек может выходить на работу, возвращаться к привычной жизни, хотя может сохраняться припухлость тканей, особенно внутри носовых раковин. К этому же периоду полностью исчезают синяки и гематомы. Дольше всего сходит отек надкостницы после ринопластики: к концу 2-3 месяца остается отечность в области спинки носа и его кончика.
С 4-го месяца и до конца первого года отек становится незаметен окружающим, его может ощущать только сам пациент и выявляет врач при осмотре. Отечность тканей постепенно исчезает полностью. Если в эти сроки отечность не устраняется или нарастает, ткани приобретают неестественную плотность или мягкость, нужно немедленно проконсультироваться у врача, проводившего ринопластику и определить – чем и как снять отек после ринопластики. Возможно, врач порекомендует курс физиотерапии или лекарственных препаратов.
Через какой срок после проведения операции обычно снимают швы?
Время снятия швов индивидуально и определяется только вашим лечащим врачом. Средние сроки, на которые рекомендуется ориентироваться специалистам, напрямую зависят от типа хирургического вмешательство (какая операция была проведена) и состояния больного (вполне естественно, что ослабленный, например, раковыми заболеваниями организм больного, как уже было сказано ранее, будет хуже восстанавливаться, это потребует дополнительного времени для рубцевания тканей).
Как правило, швы после операций удаляют:
- при проведении операции на голове — через 6 суток
- после небольшого вскрытия брюшной стенки (это может быть аппендэктомия или, скажем, грыжесечение) — через 7 дней
- после операций, которые требуют широкого вскрытия брюшной стенки (для примера — лапаротомия или чревосечение) — швы снимаются на 9-12 день
- хирургические вмешательства на грудной клетке (торакотомия) позволяют снять швы только на 10-14-е сутки
- при проведении ампутаций швы удаляются в среднем через 12 дней
- после хирургических вмешательств у пожилых, ослабленных инфекциями и болезнями, онкологических больных (из-за снижения способности организма к регенерации) – процедура проводится как минимум через 2 недели.
Сразу после операции
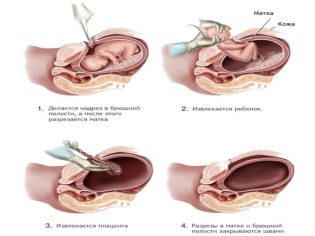
Восстановление после абдоминопластики – это долгий процесс за счет масштабного травмирования тканей, и в раннем послеоперационном периоде всегда присутствует боль. Чтобы ее купировать, врач может назначить нестероидные противовоспалительные или наркотические препараты. Выбор средства зависит от интенсивности болевого синдрома и индивидуального порога чувствительности. Пациенты, помимо боли в мышцах, отмечают ощущение стягивания, которое тоже купируется обезболивающими, а через несколько недель проходит. Также присутствуют отеки, гематомы.
Сразу после окончания действия общего наркоза возникает тошнота, головокружение. Эти ощущения проходят через несколько часов. В «СМ-Клиника» применяются самые современные средства для общего наркоза, поэтому исключены галлюцинации, бред и прочие неприятные симптомы. Повторение головокружения и тошноты возможно после приема наркотических обезболивающих, но при соблюдении рекомендаций врача организм адаптируется и справляется с «симптомами».
В первые несколько дней:
- пациент находится в стационаре под круглосуточным наблюдением медицинского персонала;
- живот будет твердым и болезненным при прикосновении;
- на местах разрезов будут повязка и дренажи, которые чистят несколько раз в день;
- нужно соблюдать постельный режим, вставать с помощью медицинского персонала или родственников.
Восстановление после пупочной грыжи
В течение первых суток после операции по поводу пупочной грыжи человек, как правило, находится еще в больнице, где в случае появления каких-либо проблем сразу может быть оказана помощь. В послеоперационном периоде в области шва иногда наблюдаются кровоподтеки и повышенная чувствительность тканей. Это нормально и обычно проходит в течение недели или немного больше.
Врач расскажет перед выпиской про обезболивающие препараты, которыми вы можете пользоваться. Для детей, как правило, рекомендуется прием парацетамола и ибупрофена (детям до 16 лет не должны быть предоставлены аспирин). Тщательно соблюдайте те рекомендации, что дал вам врач при выписке из больницы (уход за швами, купание, личная гигиена). Убедитесь, что они есть у вас в письменном виде.
В послеоперационном периоде можно одеваться привычно: в юбку или брюки, однако свободная одежда более предпочтительна, особенно для детей.
Важно следить за регулярным опорожнением кишечника, так как натуживание в случае развития запора может замедлять заживление раны и вызывать боль. Для правильной работы кишечника рекомендуется пить больше жидкости и есть много овощей, фруктов и продуктов, богатых клетчаткой, например, бурого риса, цельнозернового хлеба и макаронных изделий
Врач может порекомендовать слабительное средства, которое нужно будет использовать первые дни после операции.
Если операция проводилась под общей анестезией (под наркозом), после нее у вас или у ребенка может быть нарушена координация и способность ясно мыслить. В течение 48 часов после операции воздержитесь от алкоголя, вождения автомобиля и принятия важных решений. Постепенно вы сможете вновь заниматься своими обычными делами, как только они перестанут вызывать у вас боль.
Через 1–2 недели после операции большинство людей уже могут заниматься легким физическим трудом, например, ходить по магазинам. В это же время многие возвращаются к работе, если только она не сопряжена с большой физической нагрузкой и подъемом тяжестей. Этих факторов нужно избегать в течение 4-6 недель после грыжесечения. Легкая физическая нагрузка, например, ходьба, напротив, могут ускорить процесс заживления.
Ребенок освобождается от школы или посещения детского сада приблизительно на неделю после операции, чтобы как следуетвосстановиться. Кроме того, ребенку следует избегать физической нагрузки (подвижных игр и занятий физкультурой), по крайней мере, в течение двух недель после возвращения в детский коллектив.
Взрослые могут вернуться к работе уже через неделю, хотя срок временной нетрудоспособности может быть увеличен, если ваша работа связана с тяжелым физическим трудом.
Поговорите со своим лечащим врачом о том, когда вам можно вновь садиться за руль. Как правило, рекомендуется воздержаться от вождения автомобиля до тех пор, пока вы не сможете резко тормозить, не чувствуя боли или дискомфорта (попрактикуйтесь, не заводя автомобиля). Обычно на это требуется от 1 до 2 недель после лапароскопической операции и несколько дольше — после открытой операции.
Обратитесь к хирургу, который занимался вашим лечением, если у вас появился любой из следующих симптомов:
Симптомы
Первые клинические проявления воспалительного процесса наблюдаются через несколько суток после перенесенной операции. Они проявляются в виде отека и гиперемии раны, имеются жалобы на усиливающиеся болевые ощущения. В ходе пальпации шва хирург обнаруживает уплотнение без четко очерченных границ. Гнойное воспаление сопровождается выделением характерной жидкости – экссудата.
Спустя 1-2 суток появляются дополнительные симптомы:
- мышечные боли;
- интоксикация;
- повышенная температура тела;
- слабость и тошнота.
Анаэробная инфекция развивается гораздо стремительней и уже через двое суток после операции может привести к сепсису без своевременно оказанного лечения.