Хронический ларингит
Содержание:
- Инородные тела пищевода
- Круп истинный
- Ангина
- Острая форма фарингита
- Симптомы ангины
- Профилактика ангины
- Чем лечить ангину у взрослого?
- Диагностика
- Симптомы заболеваний горла
- Таргетная терапия
- Осмотр горла
- О чем говорят сопутствующие симптомы?
- Методы лечения трахеита
- Лечение больного горла
- Причины трахеита
- Хронические заболевания
- Классификация, типы опухоли гортани
- Причины и факторы риска рака гортани
Инородные тела пищевода
Причины. Поспешная еда, отсутствие зубов, неадекватные зубные протезы, снижение глоточного рефлекса, алкогольное опьянение, рубцовое сужение пищевода. Инородные тела застревают обычно в области физиологических сужений, чаще на уровне первого грудного позвонка.
Симптомы. Начало заболевания внезапное, связано с приемом пищи. Характерны боль в горле или за грудиной с иррадиацией в спину, межлопаточную область, дисфагия, афагия, слюнотечение, общая слабость, недомогание, болезненность при пальпации шеи (слева), усиливающаяся при поколачивании по позвоночнику, возможно вынужденное положение головы.
При локализации инородного тела в области первого физиологического сужения пищевода голова наклонена вперед, вниз, пациент держит ее неподвижно, поворачивается всем туловищем. При локализации инородного тела в грудном отделе пищевода – положение больного полусогнутое («поза несущего человека»).
При непрямой ларингоскопии выявляют отечность, гиперемию слизистой оболочки в области черпалонадгортанных складок, черпаловидных хрящей, скопление слюны в грушевидном кармане (чаще левом). Возможны позывы на рвоту, кашель. Крупное инородное тело может вызвать затрудненное дыхание через гортань.
Осложнения. Перфорация пищевода, периэзофагит, медиастинит, кровотечение из магистральных сосудов.
Первая врачебная помощь.. Немедленная эвакуация в госпиталь. Запрещаются попытки протолкнуть инородное тело проглатыванием корок хлеба, использованием бужей.
Специализированную помощь оказывают оториноларингологи совместно с эндоскопистами. Для этого проводят непрямую ларингоскопию, рентгенологическое исследование шейного отдела в двух проекциях (по Г.М.Земцову), позволяющее обнаружить тень инородного тела, косвенные признаки неконтрастного инородного тела пищевода или повреждения его стенок.
Такими симптомами являются:
- выпрямление шейного отдела позвоночника вследствие напряжения лестничных мышц;
- расширение предпозвоночного пространства;
- наличие симптома воздушной «стрелки» – скопления воздуха, вышедшего из желудка, ниже уровня инородного тела, заостренный конец «стрелки», указывающий на место расположения инородного тела;
- полосчатые просветления в предпозвоночном пространстве – признак проникновения воздуха в позадипищеводную клетчатку или развития гнилостного воспаления с образованием газа.
С диагностической и лечебной целью проводят также фиброэзофагоскопию. При невозможности извлечь ущемленное инородное тело пищевода при эзофагоскопии выполняют эзофаготомию. Назначают противовоспалительную терапию.
Круп истинный
Поражение гортани при дифтерии. Возбудитель — палочка Лефлера.
Симптомы и течение. Лающий кашель, охриплость, интоксикация, высокая температура — первая стадия. Затруднение дыхания, одышка, напряженный вдох, учащенный пульс, пот на лице, синюшность губ — вторая стадия. Вялость, сонливость, расслабление мышц, синюшность кожи, бледность лица, нарушение пульса, приступы удушья переходят в агонию — последняя стадия.
Распознавание. По клиническим проявлениям, признакам дифтерии, бактериологическому исследованию мазков из зева и носа.
Лечение. Скорейшее введение противодифтерийной антитоксической сыворотки, ингаляции, полоскания, антибиотики. При удушье — хирургическое (трахеотомия). Прогноз при ранней диагностике и своевременном лечении — благоприятный. При тяжелых, токсических формах в сочетании с корью или скарлатиной — сомнительный. Профилактика — прививки.
Ангина
Воспаление лимфаденоидной ткани глотки, небных миндалин. Ангина — общее инфекционное заболевание организма, возбудителем которой является самая разнообразная бактериальная флора, чаще всего стрептококк. Источником могут служить кариозные зубы, воспалительные процессы придаточных пазух носа. Иногда наблюдается заражение недоброкачественными продуктами, например, молоком, обсемененным гнойными бактериями.
Симптомы и течение. Начинается с болей в горле при глотании, повышения температуры, головной боли, слабости, иногда рвоты. При осмотре обнаруживается покраснение слизистой оболочки зева, отечность миндалин, увеличение шейных лимфоузлов, иррадирующие боли в ухо. Состояние больного иногда может быть довольно тяжелым с высокой лихорадкой и выраженной интоксикацией. В анализах крови и мочи отмечаются резкие изменения.
Лечение. Постельный режим, антибиотики широкого спектра, щадящая диета, витамины, местно — полоскание, ингаляция, согревающий компресс, физиотерапия. Прогноз — чаще всего благоприятный. Осложнения — перитонзиллярный абсцесс, гнойный лимфаденит, миокардит, нефрит, ревматизм.
Острая форма фарингита
Острый вариант развития болезни подразумевает воздействие на гортань достаточного количества негативных факторов, например, полчаса в ледяном помещении или две порции мороженного в жаркий день, которые позволяют развиться инфекции. Также причиной возникновения может стать большая доза алкоголя, обжигающая нежные участки и другие факторы риска.
Рассмотрим, какие симптомы фарингит острой формы имеет, как его лечить, проводить профилактику, чего бояться в запущенных формах.
Симптоматика
Определить болезнь можно по следующим симптомам:
- Неожиданно появляется достаточно сильное першение в горле;
- При напряжении мышц гортани больной ощущает резкую и сильную боль;
- Кашель, причем мокрота при нем отсутствует и чем больше это продолжается, тем сильнее болит и раздражается горло;
- Человек постоянно несознательно сглатывает, так как скапливающая слизь ощущается инородным предметом;
- Боль может отдавать в уши;
- До 37,5 градусов может подниматься температура, выше – очень редко;
- Общее недомогание, слабость, вялый аппетит;
- Увеличиваются лимфоузлы.
Внешне острую форму легко заметить, глядя на заднюю стенку гортани в зеркало. Она покраснеет, припухнет, проявятся небольшие, но видные язвочки. При некоторых видах возможен налет.
Осложнения
Если не лечить острую форму, она может привести к:
- Хроническому фарингиту;
- Некоторые виды могут спровоцировать паратонзиллярный абсцесс с эритемой и отеком;
- Воспаление может спуститься в нижние органы и вызвать специфические заболевания типа бронхита или тонзиллита, в том числе и пневмонию;
- Гломерулонефриту;
- Возможно развитие ревматизма.
Лечение
Гарантированно вылечить фарингит острой формы можно только после постановки правильного диагноза. Курс должен быть комплексным и учитывать все:
- Питание. В рационе не должно быть ничего, что раздражает горло – горячий чай, ледяные соки, кислые, острые, резкие продукты категорически противопоказаны. Нужны чаи, молоко, супы, пюре и мягкие кашки.
- Режим. Обязательно лежать в постели, в тепле, меньше говорить, петь и вообще открывать рот. Помещение нужно проветривать, увлажнять. Обязательно держать кутать ноги, полезными окажутся ванночки для ног с эфирными маслами. Обязательно отказаться от любых видов курения.
- Полоскание горла медикаментозными средствами (хлоргексидин) или отварами трав (ромашка, прополис). Возможны спреи типа Биопарокса или Эвкалипта.
- Помощники иммунитета. Из таблеток будут актуальны Лисобакт и похожие. Нужно постоянно пополнять запасы витамина С, пить настойки из элеутерококка или лимонника китайского.
- Противовирусные препараты, антибиотики назначаются в зависимости от вида фарингита и причин его возникновения.
- Лечение симптомов – назначается индивидуально, например, если больной не может спать из-за сильного кашля, это состояние облегчают.
Соблюдение всех этих мер помогает быстро и без последствий избавится от острой формы фарингита. Профилактика
Для того чтобы снизить риск возникновения заболевания нужно:
- Иметь увлажненный воздух в квартире;
- Беречь от холода ноги и горло;
- Не пить горячего чаю и других напитков, не злоупотреблять приправами;
- Одеваться по погоде;
- Кушать много витаминов С, А;
- Не переедать на ночь;
- Менять зубную щетку раз в три месяца (на ней копятся вредоносные бактерии);
- Проводить отпуск в теплом, влажном климате – желательно у моря.
Симптомы ангины
Острая форма тонзиллита сопровождается следующими признаками:
- Выраженное покраснение горла;
- Боль при глотании;
- Чувство разбитости, сильная слабость;
- Повышение температуры тела;
- Уплотнение, болезненность лимфатических узлов;
- Головная боль;
- Неприятный запах изо рта;
- Ломота в мышцах, крупных суставах;
- Увеличение размера миндалин;
- Снижение физической активности, работоспособности.
У взрослых симптомы ангины протекают легче, чем у детей. Как правило, без высокой температуры. Выздоровление, при соблюдении врачебных рекомендаций и проведении эффективного местного лечения, наступает через 5-10 дней. Если выздоровление не наступило,
то пришла пора хронического тонзиллита.
Если ангина проявляется часто, нужно посетить ревматолога и кардиолога, чтобы исключить поражение сердца, суставов2,3.
Хронический тонзиллит протекает без выраженных симптомов. Больные жалуются на дискомфортные ощущения в горле, неприятный запах изо рта. Иногда возникает навязчивый сухой кашель. У некоторых долгое время сохраняется субфебрильная температура (37-38 С°),
возникают потливость, слабость.
Хроническая ангина приводит к гипертрофии миндалин, снижению их защитных функций.
В результате ослабляется общий иммунитет, что может провоцировать развитие тяжелых инфекционных заболеваний4.
Профилактика ангины
Эффективные профилактические мероприятия позволяют снизить количество обострений и предупредить осложнения.
Для профилактики необходимо:
- Укреплять иммунитет. Например, закаляться, заниматься плаванием и давать организму умеренные физические нагрузки. Хороших результатов можно добиться санаторно-курортным отдыхом.
- Своевременно устранять источники заражения во рту. Лечить кариес, пульпит, и другие стоматологические заболевания.
- Отказаться от алкоголя, курения.
- Избегать переохлаждений, лишних контактов с людьми, особенно в период простуд.
Главная причина боли и отека тканей — активное размножение патогенных микроорганизмов. Благодаря активации факторов местного иммунитета, возбудители уничтожаются собственными защитными силами организма5.
Чем лечить ангину у взрослого?
Лечение симптомов ангины у взрослых и детей включает меры борьбы с инфекцией, устранение симптомов болезни, профилактику повторных проявлений.
В остром периоде рекомендуется соблюдать постельный режим. Запрещено употреблять холодные напитки и продукты, раздражающие слизистую. Щадящая диета ускоряет выздоровление, уменьшает признаки местного воспаления. Прогулки разрешаются только при отсутствии лихорадки, если погода хорошая – нет ветра, дождя, сильного мороза. Нужно часто проветривать помещение, проводить влажную уборку, как можно больше пить.
Местное лечение антисептическими и противовоспалительными препаратами помогает быстрее избавиться от боли, уменьшить признаки воспаления, улучшить общее самочувствие. Например, в процессе промывания миндалин растворами антисептика гной вымывается, уменьшаются признаки воспаления. При выявленном бактериальном возбудителе (в частности БСГА), могут применяться антибактериальные препараты. Но не стоит назначать их себе самостоятельно. Бесконтрольное самостоятельное употребление антибиотиков может привести к нарушению микрофлоры и подавлению иммунитета, что вызывает сильные осложнения заболевания. В крайних случаях прибегают к хирургическому вмешательству. Гипертрофированные ткани удаляют, избавляя тем самым организм от очага хронической инфекции.
Не стоит забывать и про важность местного иммунитета. Ему необходимо всегда быть готовым отразить атаку вирусов и бактерий
Для поддержки местного иммунитета в профилактических целях взрослые и подростки от 14 лет применяют Имудон по 6 таблеток в день, в течение 20 дней. Таблетки рассасываются, и около около часа после применения препарата не рекомендуется употреблять пищу или питье6.
Диагностика
Диагностику дифтерии проводят на основании данных осмотра больного и результатов анализов. При осмотре за диагноз дифтерия говорят следующие признаки: наличие характерных пленок, а также затруднение дыхания и свистящий шум на вдохе, не характерные для ангины, лающий кашель. Диагноз дифтерии по характерным клиническим признакам при заболевании, протекающем в легкой форме, поставить сложнее.
Анализы:
-
Общий анализ крови – признаки острого воспалительного процесса.
-
Исследования мазка под микроскопом (бактериоскопия) – выявление имеющих характерный вид бактерий Corynebacterium diphteriae.
-
Бактериологическое исследование – посев биологического материала на специальную питательную среду и культивирование колоний микроорганизмов.
-
Определение уровня (титра) антитоксических антител (высокий титр – 0,05 МЕ/мл и выше позволяет исключить дифтерию).
-
Серологическое исследование – определение специфических антител в сыворотке крови с помощью методов РПГА, ИФА и др.
Дифтерию зева нужно дифференцировать от острого тонзиллита (фолликулярная и лакунарная формы), ангины Симановского-Венсана (грибковое поражение), сифилитической ангины, ложнопленочной ангины при инфекционном мононуклеозе, паратонзиллярным абсцессом, эпидемическим паротитом, лейкозом. У детей необходимо отвести диагноз ложного крупа.
Симптомы заболеваний горла
Большинство заболеваний горла имеют ярко выраженные симптомы. При этом клиническая картина для каждого заболевания индивидуальна. Среди общих и наиболее основных симптомов стоит выделить:
- боль в горле, усиливающаяся при глотании;
- першение, сухость в горле;
- кашель;
- хриплость голоса;
- повышение температуры;
- увеличение поднижнечелюстных и шейных лимфоузлов;
- слабость и общее недомогание;
- головные боли;
- неприятный запах изо рта.
Сочетание сразу нескольких из этих симптомов является поводом для незамедлительного обращения к врачу. При нарастании симптомов и ухудшении самочувствия необходимо оперативное оказание медицинской помощи.
Некоторые болезни горла могут вызывать стремительный отек гортани. В результате без медицинской помощи пациент может быстро погибнуть от удушья. При появлении болезненных ощущений срочно запишитесь к врачу. Это поможет быстро и эффективно устранить заболевание.
Таргетная терапия
Зачастую на поверхности опухолевых клеток при раке гортани находится большое количество белка-рецептора EGFR. Активируясь, он стимулирует деление клеток. В таких случаях эффективен таргетный препарат под названием цетуксимаб. Обычно его вводят внутривенно раз в неделю:
- На ранних стадиях в некоторых случаях цетуксимаб применяют в сочетании с лучевой терапией.
- На более поздних стадиях препарат назначают в комбинации с химиопрепаратами, в частности, с цисплатином, 5-фторурацилом.
Можно ли вылечить рак горла? При раннем выявлении опухоли процент излечения очень высок: при условии правильного лечения выздоровление наступает в 85-95% случаев. Возможности современной медицины позволяют помочь пациентам даже с поздними стадиями рака. В 5-20% больные с III стадией поражения среднего отдела гортани при грамотном подходе специалистов могут полностью выздороветь.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Осмотр горла
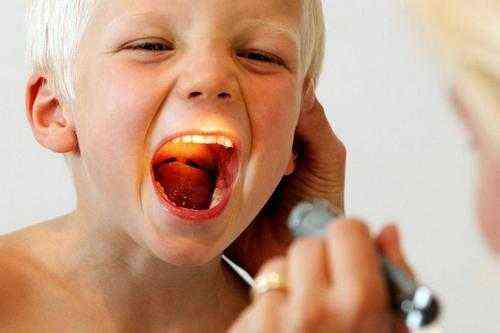
Не все пациенты знают, как должно выглядеть здоровое горло у ребенка и взрослого и как правильно проводить его осматривание. Тяжелее всех приходится тем родителям, которым нужно просмотреть горло у маленьких детей.
Для оценивания состояния глоточной области необходимо знать несколько правил.
Солнечного света для осматривания горла будет мало. Поэтому нужно использовать дополнительное освещение в виде фонарика или лампы. Чтобы просмотреть горло, нужно взять деревянную палочку и ложечку. Надавливание данными предметами не должно вызывать у больного чувство рвоты. Поэтому нажимать стоит не на корень язычка, а на его серединку или кончик. Если человеку нужно посмотреть состояние миндалин, необязательно применять ложку или палочку. Достаточно хорошенько высунуть язык и посветить фонариком. Во время осматривания глотки нужно дышать через ротовую полость. В этот момент язык сам спускается вниз, а небо, наоборот, приподнимается вверх.
Если все меры будут соблюдены, то процедура пройдет безболезненно.
О чем говорят сопутствующие симптомы?
Покраснению гортани сопутствуют симптомы, по которым родителям проще предположить патогенный возбудитель, вызвавший заболевание.
Температура
Внезапное повышение температуры свидетельствует о воспалительном процессе. Температура у ребенка до года, в районе 370С, на фоне красного горла, скорее всего, указывает на раннюю стадию воспаления либо на развитие:
- острого гингивита;
- острого стоматита;
- аллергической реакции;
- ветряной оспы;
- процесса прорезывания первых зубов.
При показателях 38,5 – 39С возможно развития острых форм:
- тонзиллита;
- отита;
- трахеита;
- пневмонии;
- ларингита.
У совсем маленьких покраснение горла с небольшой температурой может указывать на попадание инородного тела в область гортани.
Кашель
Появление влажного кашля с легкой краснотой горла указывает на развитие гриппа, бронхита, ОРВИ. При сухом кашле с красным горлом высока вероятность инфекционного заражения:
- аденовирусным возбудителем;
- скарлатиной;
- корью;
- развитие фарингита и ларингита.
Сопли
Насморочный симптом, в виде соплей, частенько затекающих в горло, сопровождает большинство простудных и вирусных заболеваний. Ребенок может испытывать болевые ощущения в глотке и в носовых проходах, при развитии:
- любой формы ОРВИ, ОРЗ;
- гайморита;
- фарингита.
Носоглотка– входные ворота для вирусных и бактериальных инфекций, ее «нелечение» чревато развитием осложнений.
Красные точки в горле
Заболевания, вызывающие проявление высыпаний в виде красных точек в горле свидетельствуют о поражениях:
- герпетической ангиной;
- вирусной пузырчаткой, как пример – ветряная оспа;
- герпетическим фарингитом;
- аллергеном, пищевого либо химического происхождения.
Точную диагностику заболевания с проявлениями высыпаний может поставить только специалист после дополнительных обследований.
Методы лечения трахеита
Важно, чтобы лечение трахеита проводилось в соответствии с назначениями врача и под врачебным контролем. Самолечение часто оказывается неэффективным
Не принимайте антибиотики, если их Вам не назначил врач. При вирусном или грибковом характере трахеита они Вам не помогут, а только уничтожат полезную микрофлору.
Обратитесь в Сеть поликлиник «Семейный доктор», чтобы пройти все необходимые исследования, сдать анализы и получить консультацию высококвалифицированного и опытного врача.
Медикаментозное лечение
При бактериальном характере инфекции применяются антибактериальные препараты, при вирусном – противовирусные (наиболее эффективны в начальной стадии заболевания).
Также при трахеите применяют методы симптоматического лечения. Могут использоваться горчичники, противовоспалительные, жаропонижающие препараты. При мучительном кашле назначаются противокашлевые препараты, а также средства, стимулирующие отхождение мокроты. При вязкой мокроте – отхаркивающие, разжижающие мокроту средства. Также уместны ингаляции (паровые или с использованием ультразвуковых ингаляторов).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Лечение больного горла
Если у пациента болит горло, с лечением затягивать не стоит. Медикаментозная терапия зависит от формы болезни. При фарингите острого и хронического типа не требуется применение антибиотиков, так как заболевание вызывается вирусом. Чаще всего выписываются противовирусные средства сроком на пять дней.
Если у больного диагностировали ангину фолликулярного или лакунарного типа, то назначаются антибактериальные медикаменты. Такой вид болезни вызывается именно бактериями и характеризуется появлением гнойного налета.
При герпетической ангине также не назначают антибиотики, так как заболевание возникает из-за вируса герпеса. Терапия включает средства противовирусного характера. При появлении молочницы или стоматита принято говорить о грибковом поражении. Поэтому требуется применение противомикозных медикаментов.
В обязательное лечение больного горла входит полоскание, орошение антисептическими средствами, смазывание растворами и рассасывание таблеток и леденцов. При заболевании у детей нужно быть предельно аккуратным, так как неправильное лечение может привести к осложнениям на сердце, почки и сосуды.
Причины трахеита
Как правило, трахеит имеет инфекционное происхождение, и вызывается вирусами, бактериями или грибами. Возможно развитие трахеита аллергического происхождения. Чаще всего причиной трахеита являются вирусы (ОРВИ).
Респираторная инфекция (ОРВИ) атакует верхние дыхательные пути. Чтобы попасть глубже, ей нужно проделать более длительный путь, а значит, концентрация возбудителей заболевания там оказывается ниже. Но если заболевание развивается бурно, очаг воспаления распространяется все шире. Как говорят, инфекция «спускается» по дыхательным путям. Так трахеит присоединяется к риниту и фарингиту (ринофаринготрахеит) или к ларингиту (ларинготрахеит). Довольно часто трахеит наблюдается при гриппе.
Инфекция может спуститься ниже трахеи – в бронхи. Если воспалительный процесс присутствует и в трахее и в бронхах, то такая разновидность заболевания называется трахеобронхитом.
Различают острый (до 2-х недель) и хронический трахеит. При хроническом трахеите заболевание проявляется в виде периодов обострений, которые сменяются периодами ослабления или временного исчезновения симптомов.
Хронические заболевания
Когда говорят о хроническом заболевании, то подразумевают симптомы, которые длительное время беспокоят человека. При этом видимой причины инфекционного заболевания не наблюдается.
Говоря про хронические заболевания горла, надо знать, что практически все острые формы болезней могут стать хроническими. Например, при частых инфекционных тонзиллитах, ларингитах, фарингитах и прочих болезнях может развиться хроническое воспаление в миндалинах. Это значит, что как только будет снижаться иммунитет или возникнут благоприятные условия, инфекция будет активизироваться и снова приводить к болезни.
Хронические инфекции в миндалинах — это грибок, гемофильная палочка, стрептококк, стафилококк, аденовирус и прочие патологические микроорганизмы. Если осмотреть миндалины, то можно отметить их увеличение, на них будет налет, при этом цвет миндалин нормальный. Если в хронический процесс вовлечены небные дужки, то они могут быть более толстыми и плотно прилегать к миндалинам.
Если хронические заболевания не лечить, то наступает декомпенсированная стадия. В этом случае обострения будут очень частыми, а также могут присоединиться и другие недуги (сердечные и почечные). При хронических фарингитах пациент жалуется на постоянный ком в горле, першение и незначительные болевые ощущения.
Ларингиты в хронической стадии характеризуются сухостью слизистой и отечными голосовыми связками. Кроме того, беспокоить может ком в горле и сухие корки, которые плотно срослись с поверхностью слизистой оболочки. Больной все время покашливает, пытаясь избавиться от корок, голос сиплый.
Классификация, типы опухоли гортани
Практически все злокачественные опухоли гортани — это плоскоклеточный рак, который развивается из клеток слизистой оболочки. Нередко этому предшествуют предраковые изменения. Зачастую дисплазия не трансформируется в рак и исчезает самостоятельно, особенно если устранены повреждающие факторы — например, человек бросил курить.
В некоторых случаях предраковые изменения трансформируются в «рак на месте» — in situ. Он не прорастает за пределы слизистой оболочки, при раннем обнаружении успешно поддается лечению. Рак in situ — это опухоль нулевой стадии. Если ее не лечить, в дальнейшем она прогрессирует. Градация на стадии различается в зависимости от того, в каком отделе органа находится злокачественная опухоль. В таблице в общих чертах приведена классификация по стадиям:
Стадия I
Над голосовыми связками: опухоль находится в пределах верхней части гортани, не распространяется на другие отделы и не нарушает работу голосовых связок. Не поражены регионарные лимфатические узлы, нет отдаленных метастазов.
В области голосовых связок: опухоль проросла глубже по сравнению с раком in situ, но не нарушает подвижность голосовых связок. Нет отделанных метастазов, не поражены лимфатические узлы.
Под голосовыми связками: опухоль находится в пределах нижнего этажа гортани, не распространяется в лимфатические узлы и не дает отдаленных метастазов.
Стадия II
Над голосовыми связками: опухоль распространилась более чем на один отдел гортани, но все еще не нарушает движения голосовых связок.
В области голосовых связок: опухоль распространяется более чем на один отдел гортани и/или нарушена подвижность голосовых связок.
Под голосовыми связками: опухоль распространяется более чем на один отдел гортани, может нарушать подвижность голосовых связок.
Стадия III
Над голосовыми связками: опухоль нарушает подвижность голосовых связок и/или прорастает в окружающие ткани.
В области голосовых связок, под голосовыми связками: опухоль нарушает подвижность голосовых связок, или распространяется в окружающие ткани, или имеется один очаг размерами менее 3 см в регионарных лимфатических узлах.
Стадия IV
Над, под и в области голосовых связок: опухоль сильнее распространяется в окружающие ткани, регионарные лимфатические узлы, имеются отдаленные метастазы.
Помимо плоскоклеточного рака, в гортани встречаются аденокарциномы. Они обнаруживаются очень редко, но в последние 20 лет, по данным статистики Великобритании, их распространенность растет.
Причины и факторы риска рака гортани
Основные два фактора риска рака гортани — это курение и употребление алкоголя. При этом риски прямо пропорциональны силе вредных привычек:
- У людей, которые пьют много спиртного, риск повышен примерно втрое.
- У человека, который выкуривал по 25 сигарет ежедневно в течение 40 лет и более, риск повышен в 40 раз.
- Если человек одновременно курит и злоупотребляет алкоголем, его вероятность заболеть еще выше.
Другие факторы риска рака гортани:
- Возраст. Заболевание очень редко встречается среди людей младше 40 лет.
- Папилломавирусная инфекция. Исследования показали, что в развитии злокачественных опухолей гортани играет роль вирус папилломы человека 16 типа. Но этот вопрос требует дальнейшего изучения.
- Особенности питания. Рацион, который содержит мало витаминов и минералов, много обработанного красного мяса.
- Семейная история. Риск повышен у людей, у которых в семье были случаи диагностированного рака головы и шеи.
- Снижение иммунитета. ВИЧ/СПИД повышает риск примерно в 3 раза, препараты для подавления иммунитета после трансплантации органов — в 2 раза.
- Воздействие некоторых вредных веществ: формальдегида, древесной и угольной пыли, сажи, красок, дыма от сгорания угля.
- Гастроэзофагеальный рефлюкс. Кислый желудочный сок может повреждать слизистую оболочку пищевода и гортани, вызывать в них изменения, способствующие развитию рака.
- Генетические дефекты. Рак гортани иногда развивается у детей, которые не имеют ни одного фактора риска. Предположительно это происходит из-за некого неизвестного дефектного гена.
Нужно понимать, что «причина» и «фактор риска» — не одно и то же. Наличие факторов риска еще не гарантирует того, что у человека обязательно будет диагностировано онкологическое заболевание. Каждый из них лишь в определенной степени повышает вероятность.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98







