Маточное кровотечение
Содержание:
- Причины заболевания
- Месячные после гистероскопии и их характер
- Общие сведения
- Симптомы и признаки цистита
- Длительность менструации: норма и патология
- Как проверить грудь при наличии жалоб
- Определение межменструальных кровотечений в середине цикла
- Желтые влагалищные выделения и боли внизу живота
- Диагностика кровотечений в середине цикла
- Причины нарушения менструального цикла
- Как выбрать правильное средство для интимной гигиены?
- Виды выделений из влагалища и их функции
- Ощущения на 3 день после ЭКО
- Особенности женских выделений с опасными признаками
- Почему не происходит овуляция
- Менструальный цикл и его фазы
- Подробные признаки патологических выделений
- Что чувствует женщина при воспалении в органах половой системы? Признаки воспаления
- Причины влагалищных выделений урогенитального тракта
- Что делать, чтобы избежать кровотечения после лечения антикоагулянтами?
- Лечение влагалищных выделений желтого цвета
- Нужно ли обращать внимание на темные, алые или же кровянистые выделения после месячных?
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Месячные после гистероскопии и их характер
Характер месячных после гистероскопии зависит от реакции женщины на проводимые манипуляции, лечебные процедуры, а также ее способности к восстановлению. Они могут начаться точно в срок, либо с незначительной задержкой или, наоборот, раньше, стать обильными или скудными, длительными и укороченными – все это варианты нормы.
Если месячные после гистероскопии такие обильные, что женщине приходится менять гигиенические средства очень часто (через каждые 2 часа), то лучше всего проконсультироваться с врачом. Если месячные после гистероскопии имеют неприятный запах, коричневый цвет, при этом у пациентки сильные боли внизу живота, то необходимо сразу же обратиться к специалисту, ведь эти признаки могут свидетельствовать о наступившем воспалении.
В норме после процедуры пациентка может ощущать небольшой дискомфорт и выделения, которые самостоятельно проходят в течение 2-4 суток
Иногда обильные кровяные выделения женщина принимает за месячные после гистероскопии, поэтому если они не уменьшаются в объеме и длятся более 4 дней, она не обращает на это внимание. Но это должно насторожить пациентку, ведь это может быть симптомом осложнения процедуры и угрожать жизни и ее здоровью
Общие сведения
Хорионический гонадотропин человека (сокращенно ХГЧ, ХГТ, HCG в английском языке, ХГЛ в украинском языке) – это гормон, который при нормальном состоянии организма вырабатывается исключительно во время беременности. Гормон ХГЧ вырабатывается после зачатия – он синтезируется оплодотворенной яйцеклеткой, а после того, как формируется трофобласт (это предшественник плаценты), этот гормон продуцируется его тканями. Именно поэтому уровень ХГЧ определяется только после зачатия.
Хорионический гонадотропин состоит из двух разных субъединиц – альфа и бета. При этом альфа идентична с субъединицами альфа гормонов гипофиза. Когда речь идет, о ХГЧ — что это такое, рассматривается его В-субъединица
Важно понимать, рассматривая, что такое бета ХГЧ, что это уникальная субъединица, поэтому ее нельзя спутать с другими гормонами. Говоря об исследовании на хорионический гонадотропин человека, подразумеваем, что разница между ХГЧ и бета-ХГЧ отсутствует
Что такое ХГЧ при беременности? Его определение и расшифровка – это очень важный этап диагностики ряда патологий как плода, так и женщины. При некоторых состояниях, которые будут описаны в этой статье, значения ХГЧ либо сильно понижены, либо увеличены. Рассматривая, что это за анализ, нужно учесть, что при небольших отклонениях от нормы диагностической ценности это исследование не имеет. Поэтому некоторые заболевания и состояния будущей мамы (перенашивание беременности, инфицирование внутриутробное, хроническая фетоплацентарная недостаточность) определяют посредством других методов.
После того, как были получены результаты ХГЧ, расшифровка их проводится в динамике, так как у каждой женщины уровень ХГЧ при беременности меняется по-своему. Следовательно, по одному результату нельзя судить о ситуации в целом.
Важно, чтобы полученный результат анализа ХГЧ на беременность обязательно рассматривал квалифицированный специалист. Ведь расшифровка теста ХГЧ очень важна, так как позволяет скорректировать некоторые проблемы развития плода
Так как свободная бета субъединица гонадотропина является уникальной, тест, где определяется норма ХГЧ при беременности, также называют бета-ХГЧ. Норма – если при беременности HCGb в крови появляется спустя несколько дней после зачатия. Но, тем не менее, если, например, ХГЧ 8, что это значит, после первого анализа определенно сказать нельзя. Для подтверждения беременности понадобится повторный анализ. В целом норма fb-HCG – очень важный показатель развития плода.
Сдавая ХГЧ в «Инвитро», «Гемотест» «Хеликс» и в других клиниках, женщине нужно понимать, что это за показатель, когда покажет беременность такой тест и др. Об этом пойдет речь в статье ниже.
Симптомы и признаки цистита
Как проявляется цистит?
Симптомы цистита очень характерны и позволяют сразу поставить верный диагноз. В первую очередь, это частые позывы к мочеиспусканию (больная посещает туалет до нескольких раз за час) и проявление боли в конце процесса опорожнения мочевого пузыря. Также к наиболее ярким симптомам относятся:
- ощущение наполненности мочевого пузыря даже после мочеиспускания;
- примесь крови или гноя в моче;
- моча при цистите у женщин приобретает более резкий запах;
- помутнение мочи и наличие в ней хлопьев;
- болезненные ощущения внизу живота;
- при распространении инфекции, в том числе, и на верхние отделы мочевыводящей системы возможны боли в районе почек и поясницы;
- довольно редко, однако все же встречается появление трудностей при удержании мочи
Длительность менструации: норма и патология
Каждую женщину интересует, сколько дней длится менструация в норме. Гинекологи считают нормальными кровянистые выделения длительностью от 3 до 7 дней. Слишком короткие или длинные месячные могут говорить о патологиях репродуктивной системы или возникать на фоне приема некоторых препаратов.
К возможным причинам слишком длительных менструаций относят:
- гормональный сбой (нарушение выработки половых гормонов, патологии щитовидной железы);
- нарушения свертываемости крови;
- гиперплазия матки и шейки матки;
- новообразования половых путей (полипы, миомы, онкология);
- воспалительные патологии репродуктивных органов;
- внематочная беременность.
Вызвать сокращение периода менструальных выделений могут такие факторы:
- врожденные особенности строения половой системы;
- эндометриоз;
- дефицит гормонов на фоне снижения функции яичников и гипофиза;
- дефекты стенки матки, образовавшиеся во время операций, абортов, тяжелых родов;
- воспаления органов малого таза.
Как проверить грудь при наличии жалоб
Если женщина или гинеколог при осмотре обнаружили уплотнение, диффузные образования или болезненность, необходим внеплановый прием. Его также рекомендуют проводить в первую фазу цикла. При острых состояниях (признаки воспаления, резкая боль), в том числе на фоне лактации, возможно посещение врача в любой день.
Отдельный вопрос – на какой день проверяют молочные железы у женщин, вступивших в менопаузу. Если месячные уже прекратились, проводить осмотр можно в любой день, самообследование груди в домашних условиях лучше осуществлять каждый месяц, в один и тот же день, например, 1 числа.
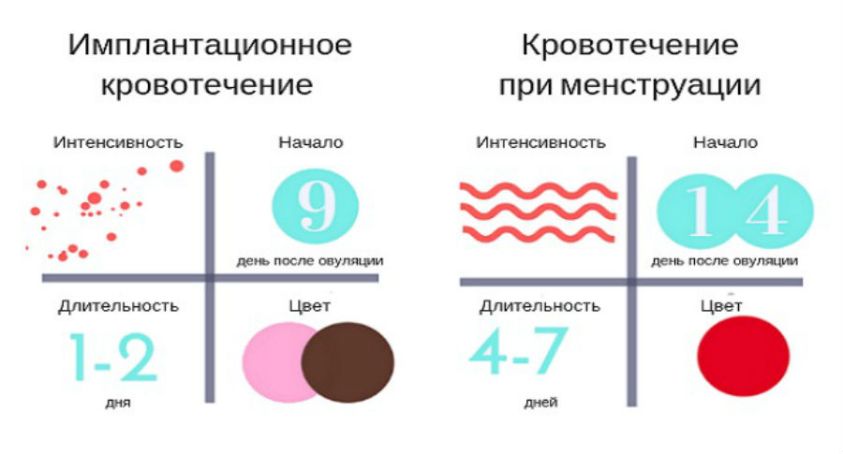
Определение межменструальных кровотечений в середине цикла
Месячные – одна из фаз менструального цикла женского организма, характеризующаяся выделением крови из влагалища. Начало цикла месячных отсчитывается с первого дня менструации.
Иногда бывает трудно отличить дисфункциональное маточное кровотечение от обычных месячных. Многие девушки не помнят, когда у них было начало месячного цикла, и не знают, как посчитать цикл месячных, поэтому могут ошибочно думать, что менструация наступила раньше или позже положенного срока. Для каждой женщины и девушки длительность месячного цикла индивидуальна
Как посчитать месячный цикл? Это не сложно. Самый простой способ — вести календарь месячных. В нем нужно отмечать 1 день наступивших месячных и 1 день следующих месячных. Количество дней между ними и будет длительностью менструального цикла. Нужно знать, что нормальные месячные длятся 2-7 дней, а нормальный цикл месячных составляет 21-35 дней. Наиболее оптимальная длительность месячного цикла – 28 дней. Женщинам, у которых наблюдается нерегулярный месячный цикл, следует обратиться к гинекологу.
Овуляция – процесс выхода зрелой яйцеклетки из фолликула. У женщин, имеющих нормальный месячный цикл, овуляция наступает примерно на 14-й день от начала месячных. При нерегулярном менструальном цикле она может наступать раньше или позже этого времени. После овуляции в женском организме происходит спад уровня эстрогенов, а кровотечение не наступает, потому что желтое тело поддерживает гормональный баланс. Резкое увеличение или снижение уровня гормона эстрогена в период овуляции может спровоцировать маточное кровотечение между месячными, перед ними и после них, и это не является отклонением от нормы. Данное явление наблюдается у 30% женщин.
Желтые влагалищные выделения и боли внизу живота
Данная симптоматика может проявиться у женщин с самого раннего возраста (16-18 лет). Особенно распространены желтые выделения в период овуляции. Самая распространенная причина подобного явления – наличие воспалительных процессов. При беременности необходимо немедленно отправиться к врачу. Несвоевременно принятые меры приведут к прерыванию беременности, если она была.
- Фармакологическая терапия препаратами нового поколения.
- Возвращение к привычному образу жизни без последствий.
- Устранение дискомфорта и неприятных ощущений.
- Мы лечим заболевание, а не симптомы. Мы диагностируем и лечим причину заболевания.
Диагностика кровотечений в середине цикла
Прежде всего, для диагностики причин межменструального кровотечения необходим гинекологический осмотр. Кроме того, необходимо пройти следующие обследования:
- цитологические исследования аспирата из полости матки;
- УЗИ органов малого таза;
- исследование гормонального фона организма;
- исследование щитовидной железы;
- гистероскопия и выскабливание полости матки и цервикального канала;
- гистологическое исследование соскоба, полученного из полости матки и цервикального канала.
Также при необходимости гинеколог может назначить исследование гипофиза при помощи магнитно-резонансной томографии, рентгенографии, компьютерной томографии. Иногда подлежит обследованию такими способами и головной мозг.
Причины нарушения менструального цикла
Причиной сбоя менструального цикла может быть психическая травма или душевное потрясение. Также его могут вызвать сильная физическая боль, перегрев или переохлаждение организма, перемена климата при переезде. Если дело в этом, то повторного нарушения цикла быть не должно, если вызвавшая его причина не повторится.
К нарушению цикла приводит ряд гинекологических заболеваний:
- воспалительные заболевания малого таза;
- заболевания, передаваемые половым путём;
- эндометриоз;
- миома матки;
- полипы.
Нарушение цикла может быть следствием перенесённого хирургического вмешательства, например аборта.
Менструальный цикл может нарушиться также в результате негинекологического инфекционного заболевания. На нём может сказаться истощение организма, авитаминоз, недостаток питания. Непродуманные диеты нередко приводят к нарушению цикла.
Среди причин важное место занимают гормональные нарушения. В этом случае нарушение менструального цикла может сопровождаться увеличением массы тела, появлением волос в нетипичных местах, появлением угрей, повышением жирности кожи.. Этим список возможных причин не исчерпывается
Для того чтобы установить причину требуется врачебный осмотр, а в некоторых случаях – комплексное обследование.
Этим список возможных причин не исчерпывается. Для того чтобы установить причину требуется врачебный осмотр, а в некоторых случаях – комплексное обследование.
Как выбрать правильное средство для интимной гигиены?
Большинство женщин при выборе косметики для ухода за интимной зоной ориентируются на цену. Лишь некоторые покупательницы внимательно читают состав средства, делая выбор осознанно.
Рынок полон новой косметики, обогащенной дополнительными ингредиентами и предназначенной для женщин с различными проблемами. Но не все компоненты одинаково хорошо, чаще их добавляют для повышения привлекательности товара. Производители улучшают цвет, запах, консистенцию, и все это делается за счет химии. Поэтому первое правило выбора средства для интимной зоны – ориентир на рекомендации гинеколога.
Важнейший элемент интимного гигиенического средства – правильный pH. Наиболее оптимальный показатель находится в диапазоне 3,8 – 4,2. Обычно специализированные средства имеют pH, не превышающий 5,5, в отличие от обычного мыла, которое имеет щелочную реакцию. Поэтому после подмывания мылом с щелочью можно тут же заработать раздражение слизистой и молочницу.
Гель для интимной гигиены
Благодаря кислотной реакции в правильных средствах, можно воспроизвести лучшие физиологические условия, сходные с результатом колонизации лактобацилл.
Препарат также должен учитывать гормональное состояние организма. Не все косметические средства подойдут молодой женщине, женщине детородного или зрелого возраста, вступающей в менопаузу. У каждого организма разные потребности.
Также в средстве для подмывания важно наличие сапонинов и бетаинов, гарантирующих защиту от интимных инфекций
Виды выделений из влагалища и их функции
При естественном состоянии репродуктивной системы девушки не испытывают дискомфорт от чрезмерного намокания нижнего белья, постороннего запаха. В течение цикла вид выделений влагалища меняется, поэтому не всегда можно определить отклонение на начальной стадии инфекции. Таблица раскрывает основные типы белей в сфере гинекологии.
| Водянистые, стеклянные | Указывают на правильную работу придатков. |
| Белые, текучие | Половые органы очищаются от ороговевшего эпителия, инородных элементов. |
| Вязкие, желтые | Предвестники менструации, появляются за несколько дней. |
| Коричневые, алые | Визуализируются на этапе выхода отработанной яйцеклетки, матка выделяет старую слизистую оболочку. |
| Бежевые, без запаха | При беременности, использовании гормональных контрацептивов. |
Обильные выделения из влагалища наблюдаются во время возбуждения, сексуального контакта. В спокойном состоянии бели не должны превышать чайной ложки за 24 час. Липкая консистенция говорит о высоком уровне эстрогена, что означает наступление овуляции, период благоприятный для зачатия ребенка.
Повлиять на свойства вагинальных выделений могут стрессовые ситуации, смена климатических условий. Нарушить защиту легко переохладив таз, поясницу. Не стоит пренебрегать подозрительными симптомами, которые сигнализируют об отклонениях местного иммунитета. Продукция секрета один из элементов антибактериальной защиты и выполняет функции:
- увлажнения
- обмена веществ
- обновления тканей
- уничтожения микробов
С влагалищной слизью выводятся возбудители инфекций, загрязнения, канцерогены. Циркуляция выделениями обеспечивает биологический состав тканей, насыщает эндокринными веществами, минералами. Влажная среда защищает от трения, трещин, вымывает отходы железистого эпителия, полости матки.
Цвет, вязкость вагинальных выделений индивидуальны и, если у девушки в течении жизни они желеобразные, мутные, но флора естественная, значит это не патология. Однако часто бели являются единственным признаком инфекции. Запущенные болезни переходят в хроническую форму, тяжело поддающуюся лечению.
Наши врачи
Ощущения на 3 день после ЭКО
Во время консультации репродуктологи предупреждают пациенток о том, что специфические ощущения на 3 день после переноса эмбрионов относятся к числу субъективных признаков беременности. Многие симптомы возникают вследствие прохождения поддерживающей гормональной терапии. Диагностировать беременность можно только на основании результатов лабораторных тестов, которые проводятся спустя 2 недели после подсадки эмбрионов.
Часто пациентки утверждают, что на 3 день после переноса эмбрионов тянет живот, увеличивается объем влагалищный выделений, болит голова и т.д. Эти признаки свидетельствуют о наступлении беременности, но в случае с ЭКО многие женщины прибегают к самовнушению. Специалисты не рекомендуют полагаться на такие ощущения, возникающие после подсадки эмбрионов:
- слабость в теле;
- тошнота;
- эмоциональная лабильность;
- снижение аппетита;
- головокружение;
- эмоциональная лабильность и т.д.
Перечисленные симптомы нельзя назвать достоверными и свидетельствующими о наступлении гестации. Чтобы убедиться в имплантации бластоцисты в матку, нужно дождаться результатов анализа на ХГЧ.
Особенности женских выделений с опасными признаками
Различают выделения по консистенции, обильности и по цвету. Эти признаки позволяют определить наличие в организме определенного гинекологического заболевания.
- Естественные выделения между менструациями имеют консистенцию бесцветной слизи без запаха. Если они становятся желтыми, зелеными или творожистыми и сопровождаются гнойным отделяемым, то это уже тревожный сигнал, свидетельствующий об инфекции.
- Выделения темного, розоватого оттенков или с примесями крови указывают на гормональный сбой в организме или эрозию шейки матки.
- Наиболее опасными для жизни женщины считаются мажущие выделения коричневого или розового цветов, особенно если они появляются в период беременности. Обратиться к врачу следует незамедлительно, особенно если выделениям сопутствуют следующие симптомы: головная боль и боль в животе, учащенное сердцебиение, слабость и низкое давление, нитевидный пульс, обильное потоотделение, бледность кожи.
Многие болезни, в т.ч. и ЗППП, протекают бессимптомно. Выделения при них бывают, однако не носят патологический характер и выглядят, как нормальные. Если заболевание проходит в скрытой форме, то его практически невозможно диагностировать самостоятельно ввиду отсутствия характерных проявлений. Выявить патологию можно на плановом осмотре. Для этого женщина должна обследоваться у гинеколога минимум 2 раза в год и сдавать мазок, который позволит определить наличие скрытых заболеваний на начальной стадии.
Почему не происходит овуляция
Не все менструальные циклы проходят с овуляцией. Для здоровой женщины репродуктивного возраста допускается 1-2 ановуляторных цикла в год. При большей частоте ановуляторных циклов требуется обследование у гинеколога.
Причины отсутствия овуляции:
- подростковый и пожилой возраст;
- беременность и период кормления грудью;
- хронический стресс;
- резкая смена климата;
- быстрое похудание;
- отмена гормональной контрацепции;
- синдром истощенных яичников;
- травма яичников;
- гормональные сбои;
- заболевания гипофиза.
Отсутствие овуляции может приводить к бесплодию. Ведь при этом не образуется яйцеклетка, а значит, сперматозоидам нечего оплодотворять. Для диагностики ановуляции проводят исследование гормонального фона, УЗИ органов малого таза, гистероскопию. Лечение зависит от причины нарушения овуляторного периода.
Стимуляция овуляции — это лечебный метод, который помогает организму женщины сформировать зрелую яйцеклетку. Назначают эту процедуру при бесплодии, связанном с ановуляцией. Стимуляция проводится по короткому или длинному протоколу.
Сначала проводят короткий протокол, который совпадает с циклом женщины. Начинают его на 2-5 день после первого дня менструации. Женщине назначают препараты для временной блокировки функции гипофиза. Затем вводят гонадотропные препараты, которые усиливают функцию яичников. Вся процедура занимает 17 дней.
Длинный протокол показан, если не было эффекта от короткого, или у женщины имеются запущенные гинекологические заболевания. Принцип проведения тот же, но процедура длится 1-3 месяца.
Овуляция — это процесс, разделяющий две фазы менструального цикла. В этот период из яичника выходит созревшая яйцеклетка и продвигается к матке. Если она встретится со сперматозоидом — женщина забеременеет. Если встреча не произойдет — начнутся месячные. Нормальная овуляция происходит за 14 дней до начала менструации. Определить ее можно по ряду симптомов, изменению базальной температуры, а также с помощью УЗИ.
Чек-лист для определения овуляции:
- следить за самочувствием;
- измерять базальную температуру;
- следить за характером выделений;
- делать УЗИ яичников;
- использовать календарный метод при регулярном цикле;
- делать тест на овуляцию.
- Гинекология. Учебник. Под редакцией В.Е. Радзинского, А.М. Фукса 2-е издание, переработанное и дополненное 2019г.
- Гинекология — Национальное руководство. Под редакцией Савельева Г., Сухих Г., Серов В., Радзинский В., Манухин И. 2020г.
Менструальный цикл и его фазы
Продолжительность менструального цикла составляет около 28 дней. Однако признано, что нормальный цикл может длиться от 21 до 35 дней. Все происходящие в организме женщины процессы условно разделяют на несколько фаз.
Менструальная фаза. Это время кровотечения из полости матки. В этот период длительностью от 3 до 6 дней происходит отторжение организмом слоя слизистой оболочки – эндометрия, к которому в случае наступления беременности должна была прикрепиться оплодотворенная яйцеклетка.
Фолликулярная фаза. Она начинается одновременно с менструальной и продолжается в среднем 14 суток. В этой фазе в яичниках происходит образование нового фолликула – особого компонента, в котором созревает новая яйцеклетка. Кроме того, начинается процесс обновления эндометрия в матке.
Овуляторная фаза. Она длится около 3 дней, за это время под воздействием гормонов созревший фолликул разрывается и из него выходит зрелая и готовая к оплодотворению яйцеклетка. Данный процесс называется овуляция. Во время овуляции некоторые женщины могут испытывать болевые ощущения внизу живота, с той стороны, где произошел выход яйцеклетки.
Лютеиновая фаза. Она продолжается 11–16 суток. В это время активно вырабатываются гормоны эстроген и прогестерон, которые подготавливают весь организм к беременности. В лютеиновой фазе часто встречается такое явление, как предменструальный синдром (ПМС). Это комплекс симптомов, связанных с естественным изменением гормонального фона: в норме перед днями месячных женщина может испытывать боли внизу живота, усиление аппетита, изменение настроения, набухание молочных желез и др.
Подробные признаки патологических выделений
Патологическими называют выделения у женщин, если являются симптомом воспаления, опухолей половых органов и ИППП (половых инфекций). У здоровой женщины выделения не могут стать причиной жжения, дискомфорта, зуда, раздражения и других неприятных ощущений. Мазок на микрофлору покажет количество лейкоцитов в пределах нормы, не повышенное.
Симптомы патологических выделений, требующих срочной диагностики и лечения:
- Выделения коричневого, розового или кровянистого цвета в любое время вне менструаций.
- Привычное количество менструальной крови меняется: становится меньше, больше. Месячные проходят с болью либо пропадают совсем.
- Обильные выделения белого, зеленого, желтого, темного оттенков, нехарактерных для менструального цикла.
- Выделения, сопровождающиеся зудом, болью в животе и неприятным запахом.
Если во влагалищных выделениях появились прожилки крови и сгустки, а бели стали похожи на мясные помои – нужно срочно обращаться к гинекологу, сдать мазки, анализы крови и мочи, сделать УЗИ. Это грозные симптомы, указывающие на высокую вероятность раковой опухоли.
Важно понимать, что причиной появления выделений не обязательно может быть заболевание половой системы. Их могут вызвать и патологии другого типа, не имеющие связи с половыми органами
Но в любом случае, обследование нужно начинать у гинеколога.
Что чувствует женщина при воспалении в органах половой системы? Признаки воспаления
Признаки воспаления женских половых органов – этонаиболее частый повод обратиться к врачу
Патологические процессы в мочеполовой сфере у женщины имеют как наружные, так и внутренние проявления.
К наружным проявлениям воспаления можно отнести:
- Покраснение, отёк и зуд в области наружных половых органов
- Выделения из влагалища «необычного» цвета или с примесью крови, пенистые или творожистые выделения.
- Появление высыпаний, бородавок, пузырьков, раздражений
К внутренним проявлениям воспаления относятся:
- Болезненное мочеиспускание
- Отечность и припухлось в области промежности
- Боли во время менструации, изменившийся характер месячных
- Тянет низ живота, болит низ живота
- Постоянная или частая кратковременная боль в животе и пояснице
- Давление и тянущая боль внизу живота
- Учащенное, а также затруднённое и болезненное мочеиспускание
- Общее недомогание, характеризующееся повышенной температурой, нерегулярными менструациями, хронической усталостью. Также могут наблюдаться признаки со стороны желудочно-кишечного тракта (диарея, рвота)
- Боли и неприятные ощущения во время полового акта
Причины влагалищных выделений урогенитального тракта
Патологические бели один из признаков вагинального дисбактериоза, связанного с нарушением соотношения полезной и болезнетворной микрофлоры. Если уменьшается количество лактобактерий, снижается кислотность и выделения влагалища становятся щелочными, условия подходят для размножения возбудителей инфекций.
Организм женщины становится уязвимым при дисгормональных состояниях. Биологический процесс регуляции менструального цикла влияет на обновление слизистой, насыщение клеток гликогеном. Выработка вещества стимулируется эстрогенами, что обеспечивает молочнокислым бактериям возможность производить кислоту. Существует десяток причин, провоцирующих рост условно патогенной флоры, проявляющийся выделениями влагалища:
- Несоблюдение личной гигиены.
- Смена полового партнера.
- Длительный прием антибиотиков.
- Сексуальный контакт с носителем инфекции.
- Аллергия на латекс, нанесенный на контрацептивы.
- Неподходящие вагинальные гели, мыло.
- Увлечение спринцеванием.
- Глистная инвазия.
- Присутствие инородного тела, особенно забытый тампон, пессарий.
- Сахарный диабет, ожирение.
- Эндокринный дисбаланс.
- ОРВИ.
- Психоэмоциональное напряжение.
Светлые выделения из влагалища связаны с эктопией маточной шейки, когда цервикальный канал сомкнут не полностью. Влага, необходимая для орошения полости, выходит наружу, слизистая оболочка пересыхает и воспаляется. Насторожить появление таких белей должно при беременности, поскольку свидетельствует о подтекании околоплодных вод. Другой причиной выделений во влагалище является герпетический вульвовагинит. Отличительная черта вирусной этиологии — вскакивание пустул с последующим изъязвлением.
Важно знать! Недостаточно просто констатировать факт наличия вагинальных выделений, нужно определить причину и локализацию. Бели могут выходить из: влагалища, матки, шейки, труб
Расположение патологии является фактором оценки потенциальных осложнений. Запах, оттенок выделений зависит от типа возбудителя. Гинеколог диагностирует заболевание влагалища при урогенитальном осмотре. Дополнительные анализы назначаются индивидуально: УЗИ, мазок, цитология, анализ крови. Цена обследования в Москве на доступном уровне, обращайтесь за помощью своевременно, не дожидаясь осложнений.
Что делать, чтобы избежать кровотечения после лечения антикоагулянтами?
Пациент, принимающий антикоагулянты, должен осознавать риск кровотечения и избегать любых травм или падений.
Учитывая возможные лекарственные взаимодействия, рекомендуется проконсультироваться с врачом перед приемом любого нового препарата, включая лекарства, отпускаемые без рецепта. Кроме того, необходимо проходить регулярные осмотры, сдавая анализы, например, МНО, креатинин, морфологию, в соответствии с предписаниями врача.
Пациенты, постоянно принимающие аценокумарол или варфарин, могут самостоятельно измерить МНО в домашних условиях с помощью устройства, аналогичного глюкометру. Таким образом можно свести к минимуму риск кровотечения, но полностью избежать этой проблемы нельзя.
Лечение влагалищных выделений желтого цвета
Специалисты «Клиники ABC» применяют современное оборудование, способствующее быстрому выздоровлению. Врач сразу воспользуется УЗИ, гинекологическим зеркалом. Заметив воспалительно-инфекционный процесс, он незамедлительно воспользуется средством, подавляющим распространение патогенной микрофлоры. Часто задействуются противогрибковые, антибактериальные, антипротозийные средства.
Одновременно доктор использует средства, восстанавливающие баланс микрофлоры. После этого выделения желтого цвета и запах должны максимально быстро пройти. Будут даны практические рекомендации, которые помогут женщине предотвратить заболевания подобного характера в будущем. Посещать гинеколога придется минимум ежегодно (желательно дважды).
«Клиника ABC» использует только проверенные и качественные медицинские средства, которые полностью безопасны. Мы предлагаем индивидуальный подход к высочайший уровень сервиса, желтые слизистые выделения будут вылечены без промедлений. Удачного лечения!
Первоисточник медцентр «Клиника ABC
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Нужно ли обращать внимание на темные, алые или же кровянистые выделения после месячных?
Нужно ли обращать внимание на цвет выделений после месячных. Можно и не обращать, но лучше проследить
Особенно, как говорилось выше, если такие выделения не перестают идти уже восемь дней после месячных. Помните, что на первый взгляд безобидные выделения могут перерасти в опасное кровотечение с неожиданными последствиями.
Если выделения появились через день после менструации, то, скорее всего, это овуляция оставила «свой след».
Выделения с запахом после месячных
Выделения у девушек – достаточно частое явление. Как мы уже говорили, горькому, неприятному запаху может способствовать взаимодействие выделений с кислородом. Для того чтобы их избежать, нужно почаще менять ежедневную прокладку. Если неприятный запах сопровождается зудом, это говорит о наличии инфекции.
Если вас беспокоят выделения, то лучше обратиться к специалисту. Врач – гинеколог определит уровень опасности выделений, их причину. Самолечение – это не лучший способ лечения заболеваний половых органов.
Самые важные и интересные новости о лечении бесплодия и ЭКО теперь и в нашем Telegram-канале @probirka_forum Присоединяйтесь!