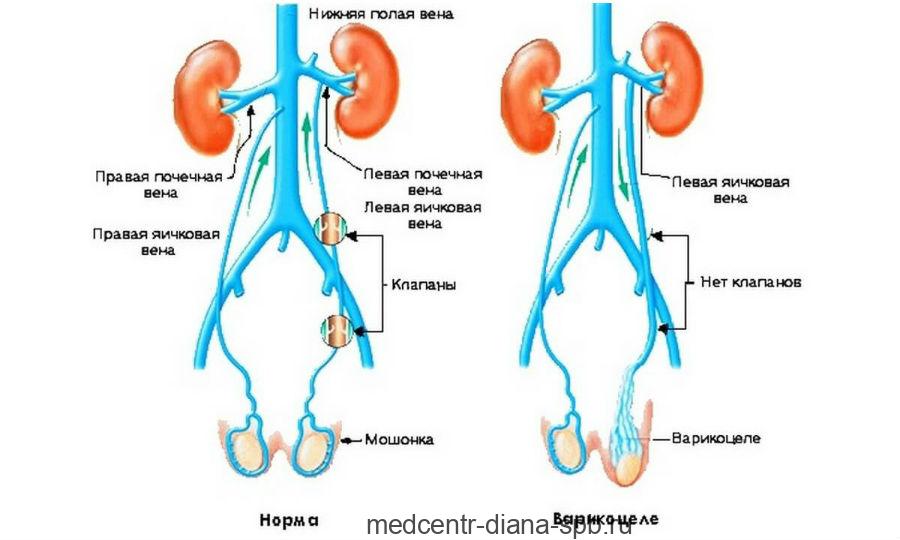
Гидроцеле
Содержание:
- Основная информация о патологии
- Каковы симптомы водянки яичка?
- Что такое водянка яичек?
- Оперативное лечение водянки яичка
- УЗ – навигация.
- Этиология и патогенез
- Классификация
- Лечение рефрактерного асцита
- Часто возникающие вопросы
- Врожденная водянка яичек: причины и процесс образования
- Как лечат?
- Лечение водянки яичка народными средствами
- Источники статьи
- Лечение
- Что общего между сообщающейся водянкой оболочек яичка и паховой грыжей?
- Симптоматика
- Реактивное гидроцеле
- Методы лечения рефрактерного асцита согласно рекомендациям EASL
- Микседема
- Приобретенная водянка (вторичное гидроцеле)
- Лечение асцита высокой степени (III)
- Основные симптомы урологических патологий у детей
Основная информация о патологии
Особая спинномозговая жидкость, или ликвор, вырабатывается в сосудистых сплетениях головного мозга, называемых желудочками, и заполняет субарахноидальное пространство. Излишки ликвора выводятся в кровоток через арахноидальную оболочку. При возникновении нарушений всасывания, циркуляции либо при чрезмерном выделении ликвора развивается гидроцефалия. Она может быть врожденной либо приобретенной в результате определенных заболеваний. Кроме того, различают следующие формы болезни:
- внутреннюю гидроцефалию – переполнение ликвором одного или нескольких желудочков внутри мозга;
- наружную гидроцефалию – нагнетание жидкости между мозгом и обволакивающей субарахноидальной оболочкой.
В острой форме болезнь развивается в течение нескольких дней. Подострое течение предполагает развитие декомпенсации в течение месяца с момента появления первых симптомов, хроническое – дольше полугода. Кроме того, в классификации гидроцефалии присутствуют стабилизированная и прогрессирующая формы патологии, характеризующиеся, соответственно, стабильностью либо постепенным повышением давления внутри черепа.
Каковы симптомы водянки яичка?
Развитие гидроцеле практически никогда не связано с какими-либо болевыми ощущениями и другими клиническими проявлениями. Жидкость между оболочками яичка накапливается постепенно и достаточно медленно, но иногда этот процесс приобретает и скачкообразный характер.
В большинстве случаев первым симптомом, который замечает пациент, является увеличение яичка. Это увеличение бывает как относительно небольшим, так и значительным, достигая размера гусиного яйца или даже футбольного мяча, что приводит к появлению трудностей при мочеиспускании. При водянке яичко безболезненно при ощупывании и обладает гладкой поверхностью.
Что такое водянка яичек?
Гидроцеле – это избыточное скопление жидкости в оболочках яичка. Объем жидкости может колебаться от нескольких миллилитров до 1 литра (на поздних стадиях развития). Заболеванию подвержены мужчины любого возраста, в том числе и новорожденные дети. У младенцев данная патология врожденная и исчезает ближе к возрасту 1 года. Если к этому времени отек не спадает, то нужно срочно отвести ребенка в больницу. У взрослых мужчин болезнь имеет приобретенный характер и проходит только после лечения.

Полезная информация
- Лечение водянки народными средствами
- Лечение водянки яичка без операции
- Чем опасна водянка яичка?
- Восстановление после операции водянки яичка
- Виды операций на водянке яичка у детей
- Рецидив водянки яичка
- Часто задаваемые вопросы
- Пункция гидроцеле
Причины возникновения гидроцеле у мужчин
У маленьких детей болезнь появляется преимущественно из-за нарушенного закрытия влагалищного отростка. Водянка яичка у мужчин и подростков зачастую имеет изолированный характер и может быть вызвана такими причинами как:
- Травма мошонки;
- Воспалительные процессы в придатках и яичках, возникающие после заражения инфекционными заболеваниями;
- Перекрут яичка (гидроцеле наблюдается в одном из пяти случаев);
- Раковые образования в пахово-мошоночной области;
- Радиационные методы лечения;
- Осложнение после операции на яичках или мошонке;
- Повреждение структур семенного канатика при операции варикоцеле;
- Филяриоз – нарушенный отток лимфы от мошонки. Заболевание распространено в тропических странах;
- Нарушения, допущенные при трансплантации почки;
- Повышенное внутрибрюшное давление после перитонеального диализа, асцита и др.
Зачастую жидкость накапливается длительное время, поэтому многие пациенты проходят лечение гидроцеле спустя несколько месяцев или лет после начала развития заболевания.
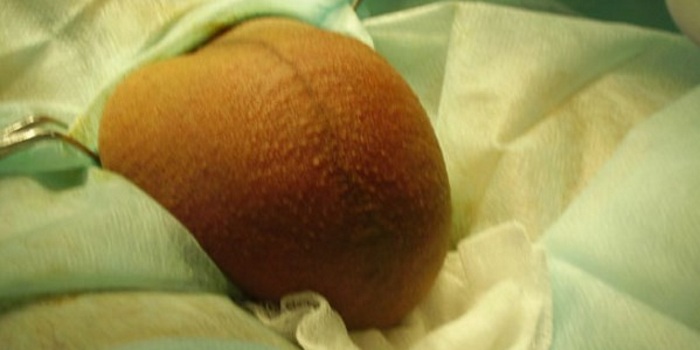
Симптомы
Приобретенная болезнь может проявляться следующим образом:
- Увеличение размеров мошонки (до 10 см).
- Нарушенное мочеиспускание.
- Дискомфорт при ходьбе.
- Чувство тяжести в мошонке.
- Болезненные ощущения при половых контактах.
- Невозможность нащупать яичко.
- Повышенная температура тела, плохое самочувствие, постоянная сонливость, воспалительные процессы.
При врожденной водянке мошонка увеличивается в течение дня и уменьшается после продолжительного покоя.
Диагностика
При первичном осмотре врач анализирует внешний вид мошонки и ощупывает половые органы. В случае обнаружения признаков гидроцеле назначается детальное обследование. Существует два метода диагностики водянки яичка:
- Диафаноскопия. Это просвечивание мошонки узким пучком света. Если свет проходит беспрепятственно, то в полостях оболочек яичек присутствует жидкость. В противном случае свет не проходит вообще.
- УЗИ. Данная технология позволяет не только обнаружить жидкость, но и определить точное её количество.
При выявлении уплотнений назначаются дополнительные исследования для подтверждения или исключения версии об онкозаболеваниях.
Оперативное лечение водянки яичка
Разделяют 4 разновидности операции удаления гидроцеле:
По Винкельману
Пластика оболочек яичка при небольших объемах водянки. Операция позволяет полностью восстановить функциональность яичек. При хирургическом вмешательстве врач делает разрез в передней части мошонки и выполняет рассечение тканей для выведения яичка с оболочкой для откачивания жидкости. Хирург выворачивает оболочки после визуального осмотра и пальпации, сшивает ткани без передавливания семенного канатика.
По Бергману
Операция показана при гидроцеле в крупном объеме или в ситуациях, когда патология осложняется утолщением оболочки яичка. Образование может быть с любой стороны, поэтому одна часть мошонки увеличивается. На стороне с гидроцеле яичко может не пальпироваться, при том, что другая часть мошонки останется без изменений. В отличие от операции по Винкельману оболочки не выворачивают, а иссекают.
По Лорду
Хирургическое вмешательство показано при водянке среднего и малого размера. Операция по Лорду предполагает малотравматичное вмешательство, которое гарантирует более легкий период реабилитации. После пластики минимальны осложнения, поскольку врач делает рассечение водяночного шарика и гофрирует оболочку вокруг яичка, не освобождая его от окружающих тканей. Пластика яичка при гидроцеле по методу Лорда считается наиболее щадящей, поскольку ткани подвергаются меньшему повреждению, а для удаления жидкости яичко не извлекается.
Вид операции определяется индивидуально в зависимости от объема жидкости.
После оперативного лечения пациентам рекомендовано носить бандаж или суспензорию. Также следует ограничить двигательную активность и чрезмерные нагрузки.
Нередко врачи с недостаточной квалификацией назначают пункции – прокалывание мошонки иглой для выведения жидкости. Опасность подобного лечения в том, что проблема в большинстве случаев не уходит. Плюс, происходит инфицирование, воспаление и болезнь в итоге рецидивирует. Кроме того, после пункций, операции, которые все ровно проводятся в последующем для излечения пациента, проходят достаточно тяжело и влекут неприятную реабилитацию.
УЗ – навигация.
Отдельно хотелось бы остановиться на вмешательствах с использованием УЗ-навигации. Данный вид вмешательств относится к категории щадящих и малоинвазивных. При достаточной квалификации хирурга под УЗ контролем можно производить манипуляции с высокой точностью. Если ребенок грудного возраста, то датчик устанавливается на мембрану большого родничка. У старших детей датчик ставится на ТМО, для чего производится наложение трефинационного отверстия, часто и это не требуется, достаточно установить датчик на височную кость, которая даже у подростков сохраняет «прозрачность». Ниже пример осложненного течения гидроцефалии с т.н. изоляцией IV желудочка.
В этом случае УЗ-навигация позволила провести вентрикулярный катетер через отверстие Монро, III желудочек, провести реканализацию водопровода и провести его в IV желудочек, проведя т.о. Панвентрикулостомию:
На представленных томограммах у девочки 10 лет имеет место обширная киста хиазмально-селлярной области, затрудняющая отток ликвора через отверстия Монро и вызывающая окклюзионную гидроцефалию.
Под УЗ контролем выполнена пункция кисты через отверстие Монро с последующей ее катетеризацией и имплантацией резервуара Омайя. На последующих томограммах подтверждается точность установки катетера. Гидроцефалия значительно уменьшилась.
В дальнейшем производились регулярные( 1 раз в месяц) пункции резервуара, что обеспечило купирование гидроцефалии. Ребенок посещает обычную школу. Контрольные МРТ спустя год. Видно, что киста сохраняет свой объем, но гидроцефалия купирована.
Очень важная проблема в детской нейрохирургии проблема гнойных заболеваний. Наиболее часто встречаются риногенные осложнения, как в данном случае контактный абсцесс лобной доли. СМ. снимок:
Этот пример имеет больше академическое значение, т.к. в свое время, как в этом случае абсцессы было принято удалять открыто в капсуле.
Послеоперационный снимок:
Хорошо видно, что мозг расправлен. Боковой желудочек не поврежден. В последствие через 6 мес. ребенку выполнена операция краниопластики. Выписан без неврологического дифицита.
В настоящее время удаление абсцесса в капсуле практически не используем. Современные методики малоинвазивные. Мы проводим катетеризацию абсцесса под УЗ навигацией и эвакуацию гноя, что позволяет легко излечивать даже небольшие и глубинно расположенные абсцессы как в этом случае у подростка с болезнью Дауна.
Этиология и патогенез
Рис. 1. Схематическое изображение яичка и его оболочек при гидроцеле: 1 — семенной канатик; 2 — париетальная пластинка влагалищной оболочки яичка; 3 — жидкость между пластинками влагалищной оболочки; 4 — яичко, покрытое висцеральной пластинкой влагалищной оболочки.
Различают врожденное и приобретенное Гидроцеле. Возникновение врожденного Г. связано с нарушениями эмбриогенеза. Вследствие незаращения влагалищного отростка брюшины образуется полость (рис. 1), в к-рой может скапливаться жидкость. Если эта полость в проксимальном направлении не облитерируется, то возникает сообщающаяся водянка оболочек яичка (hydrocele communicans). Многокамерные полости формируются из-за сращений листков брюшинного отростка.
Этиологическими факторами приобретенного Г. считают травму, воспалительные процессы, опухоли яичка, его придатка и оболочек, а также сердечную декомпенсацию, сопровождающуюся признаками общего венозного застоя (асцит, гидроторакс, гидроперикард). Острые инфекционные процессы (гонорея, туберкулез) осложняются выпотеванием экссудата (острая водянка), травма — примесью к жидкости крови, что называют гидрогематоцеле или гематоцеле (см.). В патогенезе Г. основную роль играют склеротические изменения влагалищной (собственной) оболочки яичка (tunica vaginalis testis — PNA), сопровождающиеся нарушениями лимфообращения. По А. П. Фрумкину (1963), запустевание лимф, щелей, облитерация значительной части лимф, сосудов яичка, его придатка и оболочек способствуют скоплению жидкости, а нарушению ее оттока благоприятствует сдавление элементов семенного канатика грыжей, варикозно расширенными венами, рубцами после операций, бандажом и др.
Классификация
Андрологи и урологи проводят выделение видов патологии с образованием свободной жидкости в области мошонки по следующим признакам:
- локализация – одностороннее и двустороннее;
- медицинская официальная классификация – отграниченное (осумкованное), инфицированное, неуточненное и прочие;
- по размеру – малая, большая, гигантская, средняя и другие;
- форма течения – острая и хроническая;
- процесс возникновения – физиологическая появляется с рождения, сообщающаяся и несообщающаяся врожденная, первичная и вторичная приобретенная.
В процессе обследования под УЗИ может быть выявлено разделение кисты на отдельные камеры или насыщение кальцием, что говорит о течении воспалительных процессов.
Лечение рефрактерного асцита
Рефрактерный асцит встречается в 4–15% случаев. Годовая летальность от развития рефрактерного асцита составляет более 40%, поэтому рефрактерный асцит является показанием для включения пациента в список реципиентов трансплантата печени.
Наиболее частые причины рефрактерности:
- слишком много натрия в пище;
- прием некоторых лекарств (антибиотиков, антацидов, нестероидных противовоспалительных средств) или нарушение выведения натрия;
- нарушение функции печени;
- почечная недостаточность;
- кровотечение из желудочно-кишечного тракта.
Лечение первой линии рефрактерного асцита — это парацентез большого объема. Он может быть полным (удаление ≥6 л асцита за один раз) или частичным (удаление 4-6 л асцита). Внутривенная заместительная альбуминовая терапия назначается после >5 л асцита.
При развитии рефрактерного асцита прием диуретиков следует прекратить. Возобновление рассматривается, если экскреция натрия превышает 30 ммоль/сут и препарат хорошо переносится.
Часто возникающие вопросы
Лечится ли гидроцефалия народными средствами?
Ни в коем случае нельзя полагаться только на рецепты народной медицины при гидроцефалии головного мозга. Все они не устраняют причину, а борются с симптоматикой, так как направлены на снижение внутричерепного давления. Большинство народных средств оказывают мочегонное действие либо являются природными антисептиками, а для восстановления нормальной циркуляции спинномозговой жидкости этого недостаточно.
К какому врачу нужно обратиться для лечения гидроцефалии?
При обнаружении признаков гидроцефалии необходимо обратиться к неврологу для установления диагноза и определения дальнейших схем лечения. При сопутствующих нарушениях зрительной функции может понадобиться консультация офтальмолога. Оперативное вмешательство выполняет нейрохирург.
Чем опасна гидроцефалия?
У ребенка нарушения внутричерепной циркуляции жидкости неизбежно приводят к отставанию в умственном и психическом развитии, следствием чего становится инвалидность. У взрослых заболевание вызывает постоянные головные боли, нарушения координации движений, снижение работоспособности, а также нарушения зрительной или слуховой функции. В случае передавливания дыхательного центра мозга возможен летальный исход.
Врожденная водянка яичек: причины и процесс образования
С врожденной водянкой яичек появляются до 10% мальчиков. Чаще гидроцеле диагностируется у недоношенных малышей. Это связано с процессом развития патологии: орган просто не успевает сформироваться.
У плода яички располагаются в брюшной полости, а затем, по мере его развития, постепенно опускаются в мошонку. И тогда сообщение между брюшной полостью и оболочками яичек прерывается. Этот процесс заканчивается еще до рождения мальчика.
Если по каким-либо причинам нарушается процесс формирования яичек и их оболочек, то сообщение между брюшной полостью и оболочками яичек остается. По своеобразному каналу между ними циркулирует жидкость. Скапливаясь между оболочками яичка, она оттесняет его вниз. Часто патология связана с паховыми грыжами.
Как лечат?
В зависимости от этиологии и тяжести болезни может быть выбрано консервативное или хирургическое лечение гидроцефалии. Консервативная терапия наиболее эффективна в случаях развития нарушений из-за воспалительного процесса, травмы или незначительного кровоизлияния и заключается в устранении причины болезни. Чтобы снизить внутричерепное давление и облегчить состояние пациента, назначают мочегонные лекарственные препараты.
Хирургическое вмешательство показано при врожденных патологиях для коррекции пороков развития, а также при наличии объемных процессов – больших внутричерепных гематом, опухолей, абсцессов и т.д. В случае, когда устранить причину не удается ни консервативным лечением, ни хирургическим удалением, нейрохирург назначает шунтирующую операцию и создает добавочные пути для оттока излишков спинномозговой жидкости.
Лечение водянки яичка народными средствами
Если заболевание у новорожденного не находится в прогрессирующей стадии, можно использовать проверенные народные рецепты. Учтите, что это лишь вспомогательный инструмент, он не является панацеей, оказать реальную помощь способны только на первых стадиях или для профилактики после медикаментозного лечения. Можно применять такие рецепты:
- Мазь при водянке яичка у новорожденного. Возьмите крем «Детский» и в равном соотношении смешайте с мазью календулы. Перед сном на протяжении месяца втирайте в мошонку.
- Промойте и измельчите растения ромашки. Полученную кашицу выложите на марлевую ткань. Прикладывайте несколько раз день к месту воспаления у новорожденного (можно прямо в подгузник).
- На два часа замочите в 500 мл пива пол стакана гороха. На медленном огне томите на протяжении получаса, после чего остудите полученный отвар. Возьмите марлевую ткань и смочите в полученном средстве, приложите к больному месту ребенка на 20 минут. Использовать этот компресс следует 2 раза за день на протяжении месяца или пока мошонка не начнет выглядеть лучше.
Источники статьи
- Урология: Национальное руководство. Под ред. Н.А. Лопаткина. М.: ГЭОТАР-Медиа, 2013 – 1024 C.
- Меновщикова Л.Б. Клинические рекомендации по детской урологии-андрологии. М.: Издательство «Перо», 2015. – 240 с.
- Синельников Р.Д., Синельников Я.Р. Атлас анатомии человека: Учебное пособие. 2-е изд., стереотипное. – В 4 томах. Т. 2. – М.: Медицина, 1996. – 264 с.
- Peng Y. Application of a laparoscopic, single-port, double-needle technique for pediatric hydroceles with multiple peritoneal folds: a trial from a single-center 5-year experience //Urology. — 2015. — №85(6):1466–1470.ссылка
- Christensen T. New onset of hydroceles in boys over 1 year of age. // Int J Urol. 2006;13(11):1425–1427. ссылка
- Гидроцеле. Учебно-методическое пособие/ Полянцев А.А., Сидоров Д.Н., Деревянко И.В. и др. – 2013.
- Руководство по клинической урологии/ Гребенщиков, Г.С. — 1980.
- Лопаткин Н.А. — Руководство по урологии
- Karger – Классификация гидроцеле
- Ncbi.Nlm.Nih – Грыжа и гидроцеле
- Monarch Disease Ontology release 2018-06-29sonu – 2018-06-29 – 2018.
- Исаков Ю. Ф. «Детская хирургия» М. 2014 г.
- Степанов В.Н., Абоев З.А. Острые заболевания органов мошонки: клиника, диагностика,лечение// Урология. 2001.- №3.- С.38. 6. Мирский В.Е., Михайличенко В.В., Заезжалкин В.В. Детская и подростковая андрология. С-Пб.: Питер. — 2003. – С. 224.
Приводим сравнительную таблицу цен на данную процедуру клиник г. Москвы*.
Клиника ABC от 28 000 руб.
Славянский бульвар 33 000 руб.
Улица 1905 года 34 800 руб.
Текстильщики от 28 000 руб.
Люблино 25 980 руб.
Парк культуры 19 240 руб.
Варшавская 30 000 руб.
Профсоюзная 32 500 руб.
Беляево 28 800 руб.
Комсомольская от 75 000 руб.
Новослободская 29 000 руб.
*В соответствии с Федеральным законом о рекламе, мы не указываем название клиник.
Лечение
Лечение асцита у онкологических больных имеет некоторые особенности
Во-первых, первопричиной скопления жидкости в животе у таких больных является рак, поэтому важно проводить противоопухолевую терапию. Во-вторых, консервативные меры, такие как специальная диета, ограничение соли и мочегонные препараты в данном случае сами по себе неэффективны
Они применяются лишь как дополнение к основному лечению.
Онкологические больные со скоплением жидкости в брюшной полости — это, как правило, пациенты с поздней стадией рака. Асцит существенно ухудшает прогноз, снижает показатели выживаемости. Тем не менее, своевременное паллиативное лечение помогает улучшить состояние больного и продлить его жизнь.
Лапароцентез и дренирование брюшной полости
Первой мерой помощи онкологическим пациентам с асцитом является лапароцентез, или парацентез. Во время этой процедуры в брюшной стенке с помощью специального инструмента под контролем УЗИ делают прокол и выводят лишнюю жидкость. Лапароцентез проводят под местной анестезией, и после него состояние пациента обычно существенно улучшается: перестает беспокоить дискомфорт в животе, тошнота, рвота, одышка. Если приходится удалять много жидкости, проводят инфузионную терапию, чтобы восполнить потери жидкости и белка. Считается, что можно безопасно удалять до 4 литров асцитической жидкости в день.
Но со временем жидкость в брюшной полости накапливается снова. Для ее постоянного оттока устанавливают перитонеальный катетер: трубку, по которой жидкость постоянно оттекает в подсоединенный резервуар. В современных клиниках для этого также применяют перитонеальные порт-системы. Такое устройство представляет собой небольшой резервуар из титана, одна из стенок которого выполнена в виде специальной мембраны. Его подшивают под кожу и соединяют катетером с брюшной полостью. Это позволяет повторно выводить жидкость, не делая новых проколов в брюшной стенке.
Проводят интраперитонеальную химиотерапию — введение химиопрепаратов непосредственно в брюшную полость через перитонеальный катетер или порт-систему. Лекарство уничтожает опухолевые клетки, распространяющиеся по поверхности брюшины, за счет чего уменьшается накопление жидкости.
Хирургические методики
В некоторых случаях для борьбы с асцитом прибегают к хирургическим вмешательствам. Например, может быть выполнено портокавальное шунтирование — наложение анастомозов (сообщений) между системами полой и воротной вен, чтобы снизить давление в последней.
Иногда проводят частичную деперитонезацию — удаляют часть брюшины, покрывающей стенки брюшной полости. Также практикуется оментогепатофренопексия — подшивание сальника к печени и диафрагме, это помогает улучшить отток жидкости.
Скопление жидкости в брюшной полости у онкобольных — опасное осложнение, борьбу с ним нужно начинать как можно быстрее. В клинике Медицина 24/7 пациента готовы принять в любое время суток. Наши врачи оперативно проведут обследование в необходимом объеме, окажут помощь и спланируют дальнейшую тактику лечения в соответствии с современными международными рекомендациями. У нас проводятся все виды лечения онкологических заболеваний, наши врачи имеют большой опыт в лечении злокачественного асцита.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Что общего между сообщающейся водянкой оболочек яичка и паховой грыжей?
Паховая или пахово-мошоночная грыжа образуется у детей с широким незаращенным влагалищным отростком брюшины. В открытый влагалищный отросток брюшины проникает не только жидкость из брюшной полости, но и могут выходить подвижные органы брюшной полости (петля кишечника, прядь сальника, придатки у девочек и др.), что характеризует «косую» паховую или пахово-мошоночную грыжи.
У взрослых – паховые грыжи отличаются от таковых у детей. Они связаны с дефектами мышц и сухожилий передней брюшной стенки, возникающими при нагрузках. В детском возрасте такие грыжи встречаются крайне редко. Поэтому операции при паховых грыжах у детей и взрослых выполняются различными методами.
Симптоматика
Микседема характеризуется длительным течением. У пациентов наблюдаются следующие симптомы: лицо становится одутловатым, маскообразным с бледным или жёлтым оттенком кожи, мимика совершенно отсутствует.
Симптомы микседемы начинают более интенсивно проявляться по мере прогрессирования недуга. Симптомы могут несколько отличаться в зависимости от того, какой орган или система были поражены. Как правило, развиваются следующие состояния или недуги:
Если микседему не начать лечить вовремя, то это может привести к тяжёлым последствиям, самым опасным из которых является микседематозная кома. Зачастую болезнь поражает лиц пожилого возраста. Он может начать прогрессировать из-за инфекционных заболеваний, травм или переохлаждения организма.
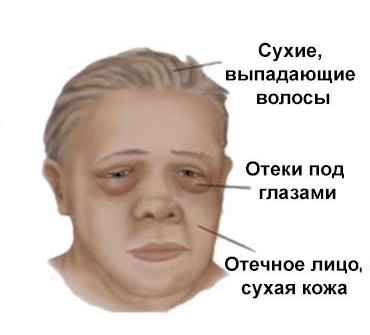
При микседематозной коме происходит резкое снижение температуры тела, пульса, а также снижение артериального давления, частоты дыхания. Развивается кишечная непроходимость, задержка мочи, нарушения ЦНС и сердечная недостаточность. К сожалению, микседематозная кома в 80% клинических случаев приводит к летальному исходу
Поэтому очень важно своевременное обращение к квалифицированному специалисту (эндокринологу) для диагностирования и лечения микседемы
Реактивное гидроцеле
Развитие этого заболевания проходит очень быстро. Одним из основных факторов этого вида водянки служат инфекционные заболевания (ИППП), при которых нарушается кровяная циркуляция и сбой работы лимфоузлов. Это в свою очередь приводит к накоплению жидкости между оболочками яичка.
Зачастую этот вид гидроцеле наблюдается у пациентов, перенесших оперативное вмешательство или получивших травмы в районе мошонки. При повреждении кровеносной и лимфотической структуры органа возникает опасность воспаления, вызванного появлением бактериальной микрофлоры. При отсутствии оттока жидкости патология развивается быстро.
Препятствовать естественному выведению жидкости может наличие опухоли – доброкачественной или злокачественной. Механизм развития заключается в сдавливании новообразованиями кровеносных сосудов, что способствует скоплению жидкости в яичке. Наличие заболевания, особенно при изменении структуры, сопровождается изменением цвета и размера мошонки, болевыми ощущениями.
- 1345 пациентов сделали операцию по удалению гитдроцеле в нашей клинике. из них 73 пришли из других клиник потому, что там им не смогли помочь. Мы проводим операцию по методике, разработанной в нашей клинике.
- Врачи клиники АВС не просто проводят операцию, но и единственная в России клиника со своей авторской программой.
Методы лечения рефрактерного асцита согласно рекомендациям EASL
- Частичный парацентез и парацентез большого объема + внутривенная заместительная терапия альбумином. Прекращение приема диуретиков.
- Трансъюгулярный внутрипеченочный портосистемный шунт.
-
Лекарства (мало доказательств):
- агонисты α1-адренорецепторов – мидодрин 7,5 мг 3 м.т./день;
- аналог вазопрессина терлипрессин 1-2 мг в/в;
- агонисты α2-адренорецепторов – система клонидина Alfapump (насос для асцитной жидкости).
- Трансплантация печени.
Трансплантация печени
Данные об использовании неселективных бета-адреноблокаторов (NBAB) противоречивы. Следует избегать высоких доз NBAB (> 80 мг пропранолола). Карведилол не рекомендуется.
Перспективные препараты помимо диуретиков: клонидин и мидодрин, но они пока не могут быть рекомендованы из-за отсутствия исследований.
Микседема
Длительный и выраженный недостаток гормонов щитовидной железы приводит к тяжелейшей форме гипотиреоза – микседема. Это состояние имеет все признаки низкой тиреоидной функции и сопровождается сильной отечностью тела и лица.
Причины заболевания
Причины развития любого гипотиреоза:
- первичные (повреждение ткани щитовидной железы);
- вторичные (заболевание гипофиза и гипоталамуса).
Основные заболевания, которые становятся причиной микседемы: хронический аутоиммунный тиреоидит, эндемический зоб, послеоперационный гипотиреоз, врожденный гипотиреоз.
Все эти болезни требуют регулярного наблюдения и обследования у эндокринолога. Если пациент не знает о своей проблеме или пренебрегает медицинской помощью, то его состояние может прогрессивно ухудшиться до микседемы.
Причина клинических проявлений при микседеме – это почти полное отсутствие тиреоидных гормонов в крови. Этот недостаток провоцирует изменения в обмене веществ. В жидкостях организма повышается концентрация альбумина и муцина. Эти вещества притягивают к себе воду, задерживают ее в тканях.
Она остается даже при приеме больших доз диуретических препаратов.
Жалобы пациентов
Симптомы микседемы связаны со всеми системами органов. Гормоны щитовидной железы нужны и нервной ткани, и сердцу, и пищеварительному тракту, и половой системе. Недостаток тироксина и трийодтиронина приводит к целому комплексу жалоб.
У пациентов резко снижается скорость основного обмена веществ. Калорий тратится мало, так как мало энергии производится для обогрева тела. Температура снижается до 35–36 градусов. Даже инфекционные процессы не сопровождаются лихорадкой или субфебрилитетом. Это резко снижает иммунитет пациента против вирусов и бактерий.
Вес тела постепенно растет. Увеличивается масса жировой ткани, что можно зафиксировать при специальных измерениях калипером. Пациент толстеет на фоне обычного питания или даже на диете. Кроме того, в организме задерживается много жидкости, что тоже отражается на массе тела.
При осмотре больного с микседемой выявляются:
- бледная, сухая, отечная кожа;
- тусклые редкие волосы;
- выпадение наружных краев бровей;
- отек век;
- лицо без мимики;
- глухой голос.
Больные имеют довольно характерный вид. Кроме того, типично и их поведение. Они мало жалуются, мало интересуются заболеванием и своим состоянием. Складывается впечатление, что происходящее вокруг их мало интересует.
Симптомы заболевания по органам и системам:
- брадикардия;
- гипотония;
- сниженная перистальтика пищеварительного тракта;
- снижение слуха;
- «туннельные» синдромы (нейропатия).
Микседема сопровождается существенным ухудшением памяти и интеллекта. Пациенты чаще всего односложно отвечают на вопросы. Им трудно ориентироваться в сложном материале, решать логические задачи, запоминать и анализировать подробности.
Оценка психологического состояния с помощью особых методик (шкалы Бека, Зунга и т. д.) чаще всего выявляет депрессию.
Диагностика заболевания
Выявить это заболевание легко, если у пациента раньше уже были проблемы со щитовидной железой. Появление характерных признаков позволяет заподозрить идиопатическую и другие формы болезни у пациентов с благоприятным анамнезом.
Диагностику начинают с осмотра. Затем проводится лабораторное исследование. В первую очередь оценивается гормональный профиль: ТТГ, T4 и T3. Далее исследуются биохимический анализ крови, общий анализ мочи, клинический анализ крови, ЭКГ и т. п.
Если гипотиреоз подтверждается, то в подавляющем большинстве случаев он является первичным (более 95%).
Лечение заболевания
Лечение микседемы требует немедленных мер. Это состояние чрезвычайно опасно для пациента и может спровоцировать гипотиреоидную кому.
Основной принцип терапии – пожизненное заместительное лечение гормонами щитовидной железы. Дозы препарата подбираются индивидуально. Обычно требуется около 1,75 мкг левотироксина на каждый килограмм массы тела пациента.
Если лечения левотироксином оказывается недостаточно, то к терапии добавляют препараты трийодтиронина.
При эндемическом зобе и у детей в медикаментозную схему обязательно включают йодиды калия.
Улучшение самочувствия наблюдается быстро. Обычно положительные эффекты лечения заметны через 2–4 недели.
Контролируют результаты терапии микседемы по уровню гормонов, самочувствию, данным объективного исследования.
Достаточно часто эндокринолог рекомендует и симптоматические средства для лечения заболевания. Так, могут быть назначены ноотропные средства, витамины и микроэлементы, слабительные препараты.
(2
Приобретенная водянка (вторичное гидроцеле)
У взрослых значительно чаще бывает не первичное, а вторичное гидроцеле. Страдают преимущественно люди молодые, 20—30 лет, но возникновение патологии не исключено и у пожилых мужчин.
Вторичное гидроцеле может быть связано:
- с механическим повреждением мошонки в результате удара или оперативного вмешательства, например, при удалении паховой грыжи;.
- с разными заболеваниями яичка (орхит) или его придатка (эпидидимит), чаще воспаление провоцируют возбудители ИППП;
- с изменениями в венозных и лимфатических сосудах;
- с закупоркой семенного канатика.
Если болезнь не лечить, она становится хронической. В этом случае размеры отека могут достигать величины от куриного яйца до крупного яблока и даже больше.
Лечение асцита высокой степени (III)
Лечение первой линии при асците высокой (3 степени) – терапевтический абдоминальный парацентез. Процедура проводится в стерильных условиях под контролем УЗИ при отсутствии выраженных нарушений коагуляции.
Парацентез — безопасная процедура, риск постоперационных осложнений невелик. Даже при плохих параметрах коагуляции (МНО >1,5; количество тромбоцитов ≤50 x 109/л) незначительное кровотечение из места пункции происходит только в 2 из 142 случаев.
Парацентез
Чтобы предотвратить постпарацентезный синдром дисфункции кровообращения (ГИСО, гипонатриемия, печеночная энцефалопатия), который приводит к снижению выживаемости, следует использовать внутривенное введение альбумина (8 г на 1 л асцита) в течение первых 6 часов после парацентеза.
При асците менее 5 л риск постпарацентеза низкий, но инфузия альбумина рекомендуется во всех случаях. Альбумин увеличивает объем плазмы и защищает от осложнений (гиповолемический шок, гипотензия, олигурия, уремия, печеночная энцефалопатия). При необходимости парацентез повторяют каждые 2–3 недели.
После парацентеза пациентам следует назначать минимально возможную дозу диуретиков, чтобы предотвратить рецидив асцита.
Противопоказания к парацентезу:
- Пациент, не сотрудничающий с врачом;
- Инфекция кожи брюшной полости в предполагаемом месте пункции;
- Беременность;
- Тяжелая коагулопатия (ускоренный фибринолиз, диссеминированное внутрисосудистое свертывание);
- Сильный отек кишечника.
Основные симптомы урологических патологий у детей
Нарушения мочеиспускания. Это наиболее характерный симптом урологических патологий у взрослых и детей. Наиболее распространенные виды нарушения мочеиспускания – недержание мочи, частое или, наоборот, редкое мочеотведение. Опасный симптом – отсутствие оттока мочи в течение суток, сильная боль и жжение во время отведения мочи.
Изменения внешнего вида мочи. По внешнему виду мочи без проведения специальных анализов довольно трудно заметить различные нарушения, но родителей должно насторожить, если моча изменила цвет, потемнела, стала мутной, появился резкий неприятный запах
В этом случае важно сразу сдать мочу на анализ и выявить причину изменений.
Отек и покраснение наружных половых органов.
Болезненность при прикосновении к половому члену и мошонке.
Травма наружных половых органов, боль внизу живота.
Пальпируемое новообразование в брюшной полости или в области органов малого таза.