Миндалины
Содержание:
- Гиперплазия язычной миндалины
- Гнойные образования и хронический тонзиллит
- Ларингит и боль в горле
- Чем опасен хронический тонзиллит
- Как проходит операция
- Лечение тонзиллитных пробок
- Симптомы повреждения пищевода
- Профилактика тонзиллита
- Причины появления шишки сбоку на шее
- Гиперплазия миндалин у детей
- Что могут предложить родителям для лечения ребенка, и почему это неэффективно?
- Профилактика воспаления миндалин
- Хроническая форма тонзиллита
- Симптомы воспаления миндалин
- Гиперплазия глоточной миндалины
- Методы удаления аденоидов
- Почему возникают пробки при тонзиллите?
- Причины и симптомы хронического тонзиллита
- Классификация тонзилитта
- Какими могут быть реакции после удаления аденоидов и миндалин?
Гиперплазия язычной миндалины
У малышей язычная миндалина развита очень хорошо и располагается в области корня языка. С 14-15-ти лет отмечается ее обратное развитие, вследствие чего она делится на 2 части. Однако иногда этот процесс не происходит, а лимфатическая ткань продолжает увеличиваться.
Таким образом, гиперплазия язычной миндалины может достигать таких размеров, занимая промежуток между корнем и глоткой (задней стенкой), в результате чего отмечается ощущение инородного тела.
Гипертрофические процессы могут продолжаться до 40 лет, причиной которых чаще всего является наследственная аномалия развития. Симптомами увеличенных гланд считается трудность в процессе глотания, ощущение дополнительного образования в ротовой полости, изменение голосового тембра, появление храпа и частых периодов отсутствия дыхания (апноэ).
Гиперплазия язычной миндалины при физической нагрузке проявляется шумным клокочущим дыханием. Кашель, который возникает без причины, сухой, звонкий и часто приводит к ларингоспазму. Медикаментозная терапия не приносит улучшения, поэтому кашель беспокоит на протяжении годов.
В некоторых случаях наблюдается кровотечение вследствие надсадного кашля из-за давления увеличенной гланды на надгортанник и раздражения нервных окончаний.
Гнойные образования и хронический тонзиллит
При хронической форме заболевания воспаление в миндалинах полностью не исчезает, а лишь на время затихает. Бактерии все время присутствуют в лакунах миндалин, не прекращается и усиленное образование большого числа лейкоцитов. Поскольку хроническая форма характеризуется отсутствием ярко-выраженных признаков болезни, появление гнойных пробок проходит незаметно для больного. Лейкоциты окружают бактерии, появляется гнойное образование. По прошествии времени в них накапливаются вещества, содержащие кальций и магний. В итоге пробки затвердевают.
Среди причин образования пробок можно выделить:
- болезни носовой полости, имеющие хронический характер (например, гайморит) — часть бактерий из носа непременно попадает в горло;
- отсутствие правильной гигиены полости рта — здесь бактерии присутствуют постоянно и при снижении иммунитета попадают в миндалины, остатки еды также могут застрять в лакунах и стать «материалом» для затвердевания гнойных масс;
- слабый иммунитет — человек не в силах справиться с инфекцией самостоятельно, и болезнь приобретает затяжной или хронический характер;
- повреждения гланд — в ранку легко может попасть инфекция. Часто именно места повреждения становятся локацией нового гнойного образования.
Ларингит и боль в горле
Ларингит — это воспаление гортани, имеющее инфекционную природу. Воспалительный процесс может развиться как самостоятельное заболевание или как осложнение системных инфекций, например, кори, ОРВИ, гриппа и пр. В зависимости от формы протекания и вида ларингита он может сопровождаться различными симптомами.
Общими признаками являются:
- Отек горла. Пациенты жалуются на ощущение сдавливания шеи, словно на нее наложили тугую повязку.
- Осиплость голоса. Она усиливается, когда человек повышает голос или говорит в течение длительного времени.
- Дискомфорт при глотании, особенно холодной и горячей еды.
- Першение, постоянное желание откашляться, в результате чего горло раздражается еще больше.
- Скопление в горле слизистых выделений, человеку кажется, что они стекают прямо из носовой полости.
Болевые ощущения в горле возникают только при глотании; боль нельзя назвать сильной и интенсивной, но она доставляет много неудобств. К тому же возникают головные боли, повышается температура тела примерно до 38°, беспокоит слабость и недомогание.
Чем опасен хронический тонзиллит
Хронический тонзиллит опасен своими осложнениями, связанными с распространением инфекции по организму. Мы часто видим, что после лечения тонзиллита наших пациентов перестают беспокоить всевозможные хронические болезни и аллергия. Самые тяжелые осложнения тонзиллита – это ревматизм и тяжелое поражение почек – гломерулонефрит. Токсины, вырабатываемые некоторыми микробами, имеют свойство повреждать связочную и хрящевую ткани, вызывать их воспаление, а также боли в суставах и мышцах.
Как хронический тонзиллит влияет на сердце. Пролапсы клапанов сердца, нарушения сердечного ритма – частые находки при исследовании сердца у страдающих хроническим тонзиллитом . Дело в том, что белок бета-гемолитического стрептококка группы А, часто паразитирующего в миндалинах, похож на белок соединительной ткани сердца и суставов человека. Поэтому возможна ответная агрессия иммунной системы не только в отношении стрептококка, но в отношении собственных сердца и суставов.
Хронический тонзиллит и аллергия. Иногда бывает достаточно одного курса лечения тонзиллита, чтобы «волшебным» образом прошли аллергические высыпания, зуд и даже приступы бронхиальной астмы. Дело в том, что длительное наличие инфекционного очага в миндалинах не только снижает иммунитет, но и извращает его реактивность, вызывая аллергические сдвиги.
Как проходит операция
За три часа до старта операции пациенту не рекомендуется пить и есть. Пациент располагается в хирургическом кресле, ему проводят анестезирующую обработку глотки. После того, как анестезия подействует, врач направляет на миндалины специальный аппарат, воздействующий лазерным лучом. Во избежание ожогов и повреждения здоровых тканей, обработку излучением проводят в 4-5 подходов, каждый сеанс лазерного воздействия составляет примерно 10-15 секунд. Для недопущения кровотечения выполняется лазерная коагуляция (запаивание) сосудов. Удаление миндалин выполняется в момент, когда пациент, сделав глубокий вдох, приостановит дыхание. Для полного удаления гнойных отложений выполняют искусственное расширение крупных углублений, затем проводится их разглаживание, рубцы иссекаются лазером. Такие манипуляции позволяют создать отхождение содержимого лакун миндалин. При проведении тонзилэктомии гнойные отложения гланд устраняются полностью. В некоторых случаях, в течение одного — двух часов после проведения операционного вмешательства, для исключения риска возникновения осложнений, проводится наблюдение за пациентом, далее его отпускают домой. Так как лазерное удаление миндалин является наиболее щадящим способом лечения, доктор может выполнять эту манипуляцию в несколько этапов.
Лечение тонзиллитных пробок
Появление пробок свидетельствует о длительном воспалении, протекающем в организме, поэтому удаление гнойных пробок нужно совмещать с мерами по лечению хронического тонзиллита. Лечить хронический тонзиллит должен грамотный оториноларинголог. Как лечить тонзилитные пробки, действенно и безопасно, знает только ЛОР-врач. Не нужно самостоятельно дома пытаться избавиться от гнойничков. Многие пациенты начинают давить на миндалины, соскребать «налет» с помощью ложки и других подручных средств. Но эта мера малоэффективна — удаляется гной лишь с поверхности, но это только вершина айсберга, основная проблема находится внутри. Подобные неумелые действия часто приводят к травмированию гланды, что только спровоцирует появление новых казеозных образований.
Симптомы повреждения пищевода
Многообразные симптомы повреждений пищевода принято делить на местные и общие. К местным проявлениям относят боль по ходу пищевода, усиливающуюся при акте глотания, дисфагию, осиплость голоса, подкожную эмфизему, инфильтрацию и гиперемию мягких тканей шеи, болезненность их при пальпации, пневмоторакс, напряжение мышц передней брюшной стенки. К общим проявлениям относятся бледность и цианоз кожных покровов, одышка, холодный пот, тахикардия, озноб, гипертермия.
Каждому виду повреждения соответствует определенный комплекс клинических признаков, однако большая часть из них наблюдается в поздней стадии, уже при развитии гнойных осложнений.
Повреждения пищевода инородными телами в большинстве наблюдений не имеют четкой клинической симптоматики. Пищевод обладает свойством пропускать без особых повреждений довольно крупные и острые предметы. Чаще застревают острые предметы (рыбья кость), когда они одним острым концом прокалывают стенку пищевода. Появляется боль при глотании, твердая пища не может пройти по пищеводу (дисфагия). Более выражена симптоматика при повреждении шейного отдела пищевода. Самым частым симптомом является боль по ходу пищевода с иррадиацией в затылок (при перфорации шейного отдела), в межлопаточную (при перфорации верхне- и среднегрудного отделов) или эпигастральную области (при перфорации нижнегрудного и абдоминального отделов пищевода).
Как правило, боль резко усиливается при глотании и пальпации мягких тканей шеи. Однако подобный болевой синдром характерен для любого инородного тела в просвете пищевода (без его повреждения или с непроникающим повреждением).
Нередко больные ощущают боль за грудиной, дисфагию, «неловкость» в пищеводе, чувство царапания при проглатывании пищи, осиплость голоса. При массивных инородных телах может наблюдаться клиника сдавления дыхательных путей. В случае перфорации стенки пищевода развивается клиническая картина медиастинита. Похожая симптоматика наблюдается при повреждениях пищевода, вызванных раком пищевода, врожденными кистами и свищами шеи, тиреотоксикозом (базедовой болезнью).
Клиническая картина химических и термических повреждений пищевода всегда отчетлива. Обычно ожоги пищевода происходят вследствие случайного или преднамеренного (с целью самоубийства) приема щелочи, кислоты и других едких жидкостей. Кислота и щелочь, действуя на слизистую оболочку пищевода, вызывают ее выраженную деструкцию. При ожоге кислотой происходит более поверхностное повреждение стенки пищевода. Кислота может пройти в желудок, где также вызывает ожоги слизистой оболочки. Щелочь приводит к наиболее глубокому повреждению стенки пищевода. После заживления в зоне химического повреждения образуется рубцовая ткань, которая приводит к непроходимости пищевода или желудка.
В клинической картине на первое место выступает дисфагия. В уголках рта и на языке имеются следы ожога. Необходимо расспросить больного или окружающих лиц о том, что он выпил.
Профилактика тонзиллита
Чтобы снизить риск возникновения заболевания, нужно уделять время профилактике этого заболевания и укреплению иммунитета. Нужно приучать детей к закаливающим процедурам. Закаливание принесёт положительные результаты, если заниматься постепенно, и при этом последовательно и регулярно.
Важно правильно и разнообразно питаться, употреблять пищу, богатую витаминами и исключить приправы, раздражающие глотку. Также нужно помнить о взаимосвязи ЛОР-органов с окружающей клетчаткой
Поэтому крайне необходимо вовремя лечить болезни зубов и любые воспалительные процессы в носоглотке и гортани.
С ранних лет надо приучать детей к санитарным нормам: мытью рук, фруктов, прикрывать рот при кашле платком или салфеткой. В периоды эпидемий желательно воздержаться от мест большого скопления людей.
Соблюдение таких нехитрых мер поможет избежать возникновения воспалений и неприятных последствий этого заболевания.
Причины появления шишки сбоку на шее
Шишки сбоку на шее, которые вы можете чувствовать пальцами, как правило, увеличенные лимфатические узлы. Лимфоузлы увеличиваются в результате воспаления в организме: вирусной, особенно инфекционного мононуклеоза, или бактериальной стрептококковой инфекции.
Они могут появиться во время заражения, и тогда сопровождаются другими симптомами, характерными для инфекции — лихорадкой, болью в горле или кашлем, либо после ее завершения. Увеличенные шейные узлы, встречающиеся одновременно с увеличенными узлами в других частях тела, например, в паху, в свою очередь, могут указывать на СПИД.
Гиперплазия миндалин у детей
Гипертрофия лимфатической ткани основывается на активации процессов размножения клеток вследствие воздействия неблагоприятного провоцирующего фактора. В связи с усиленной работой лимфатической системы в детском возрасте наблюдается увеличение объема ткани с развитием гиперплазии.
Дети очень часто страдают от атак инфекционных возбудителей, например, гриппа, скарлатины, кори или коклюша, поэтому гипертрофия является компенсаторным процессом в организме. В большинстве случаев гиперплазия миндалин у детей отмечается до 10-ти лет.
Стоит выделить, что гиперплазия не имеет признаков воспаления, поэтому отечность и гиперемия отсутствуют в данном случае, наоборот, гланда бледно-желтого оттенка.
В зависимости от степени разрастания лимфатической ткани принято различать несколько степеней гипертрофии. Иногда миндалины увеличены незначительно, что клинически не проявляется никакими симптомами. Однако при интенсивном росте у малыша может изменяться голос, приобретая носовой оттенок, речь, дыхание и даже сон.
Так, гиперплазия гланд может оттеснить мягкое небо и препятствовать их сокращению, что проявляется ухудшением слуха. Голос утрачивает тембр, становится глухим и непонятным, а процесс дыхания осложняется неполноценным актом вдоха. В результате этого малыш во сне храпит, а головной мозг страдает от гипоксии, что в дальнейшем может проявляться отставанием в развитии.
Что могут предложить родителям для лечения ребенка, и почему это неэффективно?
Дополнительная информация: Гомеопатия. Информация к размышлению.
- Иммуномодуляцию. Она эффективна только в тех случаях, когда снижен иммунный статус. Это очень небольшой процент детей с врожденными иммунодефицитами , диагноз им ставится еще в раннем детстве, и они постоянно наблюдаются у врача-иммунолога.
- «Протаргол». Лечение этим препаратом абсолютно не эффективно. При лечении ЛОР-патологий некоторые врачи назначают его в комбинации со спреями (которые как раз и работают – но об этом я скажу дальше). И у пациента складывается мнение об эффективности «Протаргола», хотя это не так. Ни в одном руководстве по клинической практике нет упоминания этого препарата и за границей его не используют.
- Лазерную терапию. Клиники предлагают терапию лазером курсами из 10 процедур. Как правило, лазер назначается в комбинации со стероидными спреями, что объясняет положительный эффект.
- Сипап-терапию. Сипап — это аппарат с маской, через которую подается воздух в дыхательные пути. Метод лечения задержки дыхания во сне (апноэ) эффективен для взрослых, однако детям этот метод не рекомендован, он очень не комфортен и может вызвать нарушение роста лицевых костей.
Ни один из этих методов не доказал свою эффективность и не получил одобрения в международных ЛОР-ассоциациях!
Профилактика воспаления миндалин
Главное задача в профилактике воспаления миндалин – укрепление иммунитета и поддержание защитных сил организма «в полной боевой готовности». Что для этого нужно делать, всем хорошо известно: придерживаться здорового образа жизни. То есть больше двигаться, бывать на свежем воздухе, закаляться, употреблять в пищу много свежих овощей и фруктов.
Помимо этого необходимо минимизировать провоцирующие факторы: не переохлаждаться, не пить холодного, бросить курить (никотин снижает интенсивность кровообращения в слизистых миндалин и вообще нарушает нормальное функционирование дыхательного аппарата). Дышать следует исключительно через нос: слизистая оболочка носа очищает вдыхаемый воздух не только от пыли, но и от микроорганизмов. Кроме того, проходя через нос, воздух становится более теплым и влажным – как раз таким, чтобы у нас не было проблем с горлом, трахеями, бронхами и легкими. Все, что является постоянным потенциальным (и фактическим) источником воспаления, должно быть вылечено: хронический насморк, гайморит, кариес зубов. Кстати, для профилактики воспаления миндалин очень полезно делать закаливающие полоскания отварами трав после ежедневной чистки зубов – с постепенным переходом к более прохладному раствору. Для таких процедур подходят шалфей (2 части), зверобой (2 части), листья мать-и-мачехи (2 части) и цветки календулы (1 часть) и ромашка аптечная (1 часть). На стакан кипятка берут столовую ложку смеси этих лекарственных растений и дают закипеть. Одного стакана хватает как раз на два полоскания – утром и вечером.
Что же касается прогноза воспаления миндалин, то следует отметить, что ангины и хронический тонзиллит часто дают осложнения в виде ревматизма, инфекционного полиартрита, нефрита и даже сепсиса.
При всех разновидностях воспаления миндалин стрептококки размножаются с выделением продуктов своей жизнедеятельности – токсинов, которые попадают в кровь и лимфу и разносятся по всему организму. Если токсины и сами микробы с током лимфы проникают в лимфатические узлы, то начинается их воспаление — регионарный лимфаденит.
Попадая в кровь, токсины приводят к нарушению функций многих систем организма. К примеру, стрептококковый токсин стрептолизин-О препятствует насыщению кислородом мышечных тканей сердца и тем мешает проведению сердечных импульсов. А выделяемый стрептококком фермент протеиназа вызывает повреждение соединительной ткани структур сердца. И медицинская наука склонна к заключению, что именно это запускает патологические изменения при таком заболевании, как ревматизм.
[], [], [], []
Хроническая форма тонзиллита
Хронический тонзиллит характеризуется неоднократным повторением ангин. В небных миндалинах образуется длительно существующий очаг инфекции. Это приводит к ухудшению общего состояния:
- у пациента возникает постоянное или периодическое повышение температуры тела;
- больной жалуется на быструю утомляемость, снижение умственной и физической работоспособности, потливость;
- отмечаются головные боли, нарушение сна и аппетита.
При простой форме заболевания отмечается покраснение, увеличение миндалин и небных дужек, их сращения, увеличение лимфоузлов.
Токсико-аллергическая форма сопровождается поражением внутренних органов. При I степени тяжести изменения общего состояния, сердца, суставов, увеличение лимфоузлов, лабораторные отклонения непостоянны. II степень тяжести сопровождается такими нарушениями:
- боли в области сердца, учащенное сердцебиение, нарушения сердечного ритма, изменения на ЭКГ;
- боль в суставах, которая возникает не только во время обострения, но и в период ремиссии;
- длительное повышение температуры тела до субфебрильных цифр;
- изменения в работе печени, почек и других органов, проявляющиеся соответствующими симптомами и изменениями лабораторных данных.
Хронический тонзиллит является частью патогенеза многих других заболеваний – ревматизма, полиартрита, гломерулонефрита, сепсиса, патологии соединительной ткани, органов эндокринной, нервной, пищеварительной систем.
Симптомы воспаления миндалин
Первый признак острого воспаления миндалин – «дерет» в горле. Затем першение переходит в боль в горле (особенно при глотании), а небные миндалины краснеют и увеличиваются в размере. Иногда даже дышать становится больно. Общее недомогание может сопровождать ознобом и чувством жара, ломотой в теле и головной болью. А температура может подскочить до +38-39°С.
При осмотре миндалин на них выявляется гнойный налет желтовато-белого цвета. Подчелюстные лимфатические узлы (а иногда и узлы в области шеи) увеличены и болезненны при надавливании. Они могут оставаться припухшими даже после того, как все прочие симптомы воспаления миндалин исчезнут.
Еще один из признаков этого заболевания – охрипший голос и его временная потеря: при воспалении небных миндалин возникает их отек, который мешает смыканию голосовых связок. Если не взяться за интенсивное лечение ангины, то можно получить острый ларингит, который сопровождается приступами сильного кашля.
Острое воспаление небных миндалин (ангина) бывает катаральным, фолликулярным, лакунарным или флегмонозным. При самой легкой — катаральной — ангине температура тела субфебрильная, миндалины гиперемированы, но боль в горле не сильная. Фолликулярная ангина сопровождается высокой температурой, резкой болью в горле (отдающей в уши), а небные миндалины покрыты гнойными фолликулами — желтовато-белыми точками размером с зернышко гречки.
Лакунарная ангина, при всех общих для острого воспаления небных миндалин симптомах, отличается тем, что гнойный налет сосредоточен в лакунах гланд. А при флегмонозном воспалении миндалин образуется абсцесс (как правило, с одной стороны), и температура может подняться до +40°С.
Воспаление язычной миндалины – заболевание довольно редкое. Среди общих для ангины признаков отличается местом воспаления и характером болевых ощущений, которые появляются при движении и высовывании языка. Также затруднены жевание, глотание и отчетливое произношение звуков. И поскольку место расположения язычной миндалины находится на тыльной поверхности задней части языка, то многие пациенты называют это заболевание — воспаление подъязычной миндалины.
Воспаление глоточной миндалины (аденоидов) — аденоидит — возникает как изолированно, так и параллельно с воспалением небных миндалин. Аденоидит тоже бывает острым и хроническим. Причины острой формы воспаления глоточной миндалины разные: от вирусов, которые проникли к миндалине и при переохлаждении начали активно развиваться, до других инфекционных заболеваний, когда аденоидит проявляется как их осложнение.
Кроме того, отоларингологи отмечают, что острое воспаление глоточной миндалины чаше всего поражает увеличенные аденоиды.
Явные признаки этого заболевания, кроме повышения температуры, — затрудненное носовое дыхание и слизисто-гнойные выделения в области носоглотки. Если воспаление затрагивает находящуюся рядом слуховую (евстахиеву) трубу, то появляются боли в ухе и снижается слух.
Гиперплазия глоточной миндалины
По отношению к остальным гландам глоточного кольца, именно глоточная развивается быстрее всех. Увеличение ее в размере чаще всего происходит до 14-ти лет, особенно в грудном возрасте.
Гиперплазия глоточной миндалины относится к признакам лимфатического диатеза. Кроме того возможна наследственная предрасположенность к ее гипертрофии, однако не стоит недооценивать неправильно питание, частые переохлаждения и воздействие вирусных возбудителей.
В некоторых случаях хроническое воспаление гланд является пусковым моментом к их гиперплазии, так как отсутствие полноценного лечения приводит к увеличению клеток лимфатической ткани для осуществления защитной функции организма.
Гиперплазия глоточной миндалины характеризуется затрудненным носовым дыханием, что способствует постоянному открытию рта для выполнения акта дыхания. Вследствие этого иногда даже по выражению лица можно заподозрить нужный диагноз, ведь помимо открытого рта отмечается приподнятая верхняя губа, лицо немного удлиненно и отекшее, а визуально кажется, что ребенок со сниженным интеллектуальным уровнем.
В виду отсутствия физиологического носового дыхания, головной мозг страдает от недостатка кислорода в виде гипоксии. Кроме того учащаются периоды апноэ в ночное время. Малыш на утро выглядит не выспавшимся, что днем проявляется капризами и плаксивостью.
Слизистая рта сухая, а холодный воздух, попадая в гортань и трахею, способствует развитию осиплого голоса с появлением кашля. Помимо этого при гиперплазии наблюдается длительный ринит с осложнением – гайморитом, а также отит и туботимпанит.
Методы удаления аденоидов
Инструментальный метод удаления аденоидов
Для удаления аденоидов нужен специальный скальпель – аденотом Бекмана. Аденотом вводят в носоглотку, устанавливают его таким образом, чтобы вся ткань, подлежащая удалению, вошла в кольцо аденотома. И аденоид срезается. Кровотечение останавливается самостоятельно в течение нескольких минут. Преимущество операции — проведение под местной анестезией и в амбулаторных условиях. Минус — удаление производится «в слепую», то есть, срезая ткань, врач не имеет возможности увидеть полость носоглотки, а значит проконтролировать остались ли частички аденоидной ткани, которые могут привести к повторному разрастанию (рецидиву).
Радиоволновой метод удаления аденоидов
Операция выполняется с помощью прибора Сургитрон с насадкой для удаления аденоида – радиоволновой аденотом. Радиоволновой аденотом срезает аденоид единым блоком, как при классической операции, но при этом радиоволна коагулирует (прижигает) сосуды, поэтому кровотечение при такой операции сводится к минимуму. Плюсом методики является уменьшение кровопотери во время операции и уменьшение риска кровотечения в послеоперационном периоде.
Удаление аденоидов лазером
Одно из современных достижений в области хирургии — использование лазера. Под воздействием лазерного излучения происходит повышение температуры ткани и испарение из нее жидкости. Этот метод является бескровным. Однако он имеет недостатки – время операции значительно увеличивается, может происходить нагревание и здоровых тканей в зоне воздействия лазера.
Удаление аденоидов шейвером (микродебридером)
Микродебридер – инструмент с вращающейся головкой и лезвием на конце
С его помощью аденоид измельчается, а после аспирируется в резервуар отсоса, что также позволяет быстро и полностью удалить аденоидные вегетации, при этом, не повреждая здоровую слизистую носоглотки, это важно, так как в противном случае возникает кровотечение, а в дальнейшем образуются рубцы. Операция с помощью микродебридера проводится под наркозом с эндоскопическим контролем
Это наиболее прогрессивный метод аденотомии, при котором риск рецидива минимален.
На фото ведущий врач клиники Оганесян Тигран Сергеевич с помощью шейвера проводит манипуляцию в рамках операции по удалению аденоидов у ребенка под общим наркозом комбинированным методом.
В нашей клинике используется комбинированный метод удаления. Мы используем преимущества каждого из вышеперечисленных методов, это дает большую эффективность, операция проходит значительно быстрее, снижается риск осложнений, а послеоперационный период для ребенка протекает намного легче.
| Инструментальный метод | Радиоволновой метод | Лазерный метод | Удаление шейвером | |
|---|---|---|---|---|
| Что используется | Скальпель – аденотом Бекмана |
|
|
|
| Анестезия |
|
|
|
|
| Плюсы |
|
|
|
|
| Минусы |
|
Почему возникают пробки при тонзиллите?
Основной фактор образования гнойных пробок на миндалинах — постоянное присутствие очага воспаления, спровоцированное вирусами. Во рту человека бактерии есть всегда — они не опасны для здоровья. Попадая в лакуны, их убивают иммунные клетки. Гланды здорового человека способны самоочищаться — погибшие микроорганизмы выводятся из лакун и со слюной попадают в желудок, где разрушаются под воздействием желудочного сока.
Но как только в организм попадают опасные вирусы, на борьбу с ними отправляется большое количество лейкоцитов, слизистая оболочка миндалин отекает, самоочищение лакун при таких условиях становится затруднительным. В гландах начинают скапливаться мертвые бактерии и лейкоциты — появляются гнойно-казеозные образования. Если вовремя не обратиться к оториноларингологу и не начать лечение гнойных тонзиллитных пробок, процесс может стать необратимым и привести к разрушению гланд.
Причины и симптомы хронического тонзиллита
Если снижен общий иммунитет и/или организму пришлось столкнуться с мощной инфекционной атакой (например, ангина или инфекция вирусами группы герпеса), в лакунах миндалин разворачивается настоящее сражение между иммунной системой и микробами. В результате в лакунах скапливается гной, состоящий из погибших микробов и клеток (гнойно-казеозные пробки). Забитые гноем миндалины перестают работать как иммунный орган, а в гнойном содержимом лакун прекрасно себя чувствуют и размножаются болезнетворные микробы. Это и есть так называемые пробки в гландах. На этой стадии процесса достаточно отмыть миндалины от гноя и оказать небольшую помощь иммунитету, после чего нормальная функция миндалин восстанавливается.
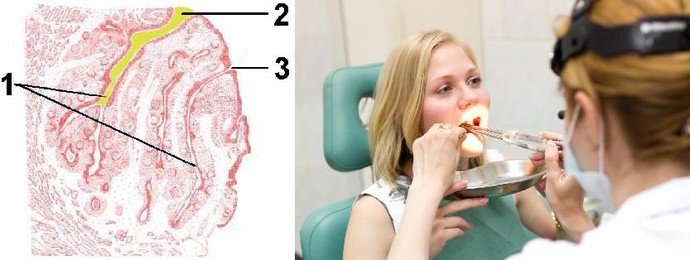 Хронический тонзиллит, миндалина в разрезе. 1 – лакуны миндалины. 2 – вход в лакуну закупорен гнойной пробкой. 3 – вход в чистую лакуну. Справа – вакуумное промывание миндалин – безболезненная и быстрая процедура. 8-10 секунд – и пробки вымыты обеззараживающим раствором.
Хронический тонзиллит, миндалина в разрезе. 1 – лакуны миндалины. 2 – вход в лакуну закупорен гнойной пробкой. 3 – вход в чистую лакуну. Справа – вакуумное промывание миндалин – безболезненная и быстрая процедура. 8-10 секунд – и пробки вымыты обеззараживающим раствором.
Симптомы хронического тонзиллита:
- Болезненные ощущения в области горла
- Увеличение лимфоузлов
- Неприятный запах изо рта
- Иногда бывают головные боли
- Иногда бывают неприятные ощущения в ушах
- Продукты жизнедеятельности микробов из миндалин попадают в кровь, отравляя организм (тонзиллогенная интоксикация); отсюда утомляемость, боли в мышцах и суставах, головные боли, снижение настроения, и даже, в некоторых случаях, длительное повышение температуры тела;
- Миндалины становятся резервуаром инфекции, откуда она может распространяться по организму и быть причиной воспалительных процессов (угри, цистит, простатит, аднексит, дисбактериоз, воспаление околоносовых пазух и др.);
-
Неприятный запах изо рта – его дают разлагающиеся в лакунах органические вещества;
4. Миндалины перестают работать как иммунный орган, иммунитет снижается, и малейшая провокация (переохлаждение, переутомление, стресс) способна «добить» иммунитет и открыть дорогу микробам.
Классификация тонзилитта
Заболевание может быть острым и хроническим. В первом случае признаки инфекции исчезают в течение 7 – 10 дней. При хроническом течении возбудители сохраняются в тканях миндалин, вызывая периодические обострения. Лечение хронического тонзиллита – сложная задача, с которой могут справиться только опытные врачи – отоларингологи.
Хронический тонзиллит имеет 2 формы – простую и токсико-аллергическую. В последнем случае существуют 2 степени выраженности патологических изменений.
Для простой формы характерны лишь местные симптомы. При токсико-аллергическом варианте возникают такие патологические процессы:
- микробные токсины, попавшие в кровь, вызывают сенсибилизацию (измененную реактивность) организма;
- они действуют непосредственно на ткани внутренних органов;
- токсины также приводят к развитию аллергических и аутоиммунных реакций.
Для лечения тонзиллита в этом случае необходимо комплексное действие на весь организм.
Какими могут быть реакции после удаления аденоидов и миндалин?
Прежде всего, это послеоперационный отек, который может привести к заложенности носа, храпу, шумному дыханию. Малыш может чувствовать боль и дискомфорт в горле
Нередко затруднение при глотании, боль в ухе или в области шеи, неприятный запах изо рта.
Но тут важно понимать, что все эти реакции носят временный характер (не более 10-12 дней) и быстро проходят после приема обезболивающих. Однако мы не рекомендуем дожидаться появления болей в горле, поэтому назначаем регулярный прием Нурофена или Парацетамола в течение 2-3 дней после операции когда болевые ощущения максимально интенсивны.