Геморрагический инсульт
Содержание:
- Основные причины водянки головного мозга у детей:
- Признаки гидроцефалии у взрослых
- Диагностика сосудистой кисты
- Кровообращение головного мозга
- Нейросонография – точный вид диагностики
- Можно ли вылечить гидроцефалию
- Когда назначается УЗИ головного мозга новорождённым?
- Методы диагностики сосудов головного мозга
- Увеличенные желудочки: проявление
- Типы инсультов
- Сосудистая киста головного мозга
- Анатомия желудочков головного мозга
- УЗИ сердца
- Наши медицинские центры
- Как проявляется
- Степени внутрижелудочковых кровоизлияний
Основные причины водянки головного мозга у детей:
| Причина | Описание |
| Инфекции плода Многие возбудители инфекционных заболеваний способны передаваться от беременной женщины к плоду и поражать его головной мозг. Возникают пороки развития, в результате которых нарушается отток и всасывание спинномозговой жидкости. Чем на более ранних сроках беременности у женщины развивается инфекция, тем более тяжелыми будут последствия для плода. |
|
| Цитомегаловирусная инфекция | Примерно 5 новорожденных из 1000 заражены цитомегаловирусной инфекцией от матери. Цитомегаловирус может приводить к различным порокам центральной нервной системы, одним из которых является гидроцефалия. |
| Краснуха | Опасная инфекция, которая на ранних сроках беременности приводит к выкидышу, а на поздних — к многочисленным порокам развития, в том числе и головного мозга. |
| Герпесвирусная инфекция | Сегодня 1% детей рождаются с герпесвирусной инфекцией, полученной от матери во время беременности. Если беременная женщина больна, то риск передать возбудителя ребенку – примерно 40%. Больные дети рождаются с поражениями кожи, глаз, нервной системы. |
| Токсоплазмоз | Токсоплазма – паразит, которым можно заразиться от домашних и диких животных, а также при употреблении в пищу плохо обработанного мяса, яиц. Особенно опасно инфицирование на первых неделях беременности, так как при этом развиваются тяжелые пороки головного мозга и других органов. |
| Сифилис | При сифилисе патологические изменения происходят в различных органах. При поражении нервной системы развивается нейросифилис, одним из проявлений которого является водянка головного мозга. |
| Эпидемический паротит (свинка) | Это заболевание встречается у беременных женщин редко. Есть данные о том, что оно способно приводить к гидроцефалии. |
| Врожденные пороки развития головного мозга | |
| Синдром Киари (синдром Арнольда-Киари, мальформация Арнольда-Киари) | Состояние, при котором размеры головного мозга больше, чем пространства внутри черепа. За счет этого происходит смещение мозжечка вниз, сдавливаются нижние отделы головного мозга, нарушается отток спинномозговой жидкости. Раньше считалось, что это врожденное заболевание. Сейчас ученые склоняются к мнению о том, что нарушения происходят в результате быстрого роста головного мозга. |
| Врожденное сужение водопровода мозга | Водопровод мозга – это канал, который соединяет мозговые желудочки. По нему в норме происходит отток спинномозговой жидкости. Сужение водопровода мозга – врожденное нарушение, но проявляться оно обычно начинает с возрастом. |
| Недоразвитие отверстий, которые необходимы для нормального оттока спинномозговой жидкости | Эти нарушения также приводят к развитию закрытой гидроцефалии. |
| Редкие пороки развития, связанные с хромосомными нарушениями | |
| Другие причины гидроцефалии у детей | |
| Внутричерепная опухоль | Новообразование достаточно больших размеров сдавливает головной мозг, приводит к смещению мозговых структур. Развивается закрытая гидроцефалия. |
| Кровоизлияние | В зависимости от места расположения и размеров, внутричерепная гематома (скопление крови) также может сдавливать мозговые структуры и нарушать отток спинномозговой жидкости. |
| Инфекции | Менингит и менингоэнцефалит – воспаление головного мозга и мозговых оболочек, — приводят к тому, что нарушается всасывание спинномозговой жидкости. Развивается открытая гидроцефалия. |
Признаки гидроцефалии у взрослых
Гидроцефалия мозга у взрослых возникает в основном как осложнение ранее перенесенных заболеваний, например, менингита, кровоизлияния в мозг, онкологических новообразований, инсульта или тяжелой черепно-мозговой травмы.
Значительно реже заболевание может представлять собой отдельную нозологическую форму, когда происходит процесс накопления избыточного объема спинномозговой жидкости в ликворных пространствах. Клиническая картина будет зависеть от формы и причины заболевания: нарушения циркуляции ликвора, его всасывания или продукции.
В случае окклюзионной гидроцефалии головного мозга у взрослых, которая остро протекает, симптомы, в первую очередь, связаны с повышенным внутричерепным давлением.
Клиническая картина характеризуется симптоматикой:
- Сильный болевой синдром. Головная боль усиливается по утрам. Объяснение этому — повышение внутричерепного давления во время сна.
- Ощущение тошноты, рвота. Наблюдается в утреннее время, после рвоты может наступить облегчение болевого синдрома из-за обезвоживания организма.
- Сонливость. Тревожный признак повышенного внутричерепного давления. Сонливость предшествует резкому и значительному ухудшению неврологических признаков.
- Симптомы аксиальной дислокации мозга — резкое и значительное ухудшение состояния пациента, может привести к коме. Наблюдается неестественный наклон головы, хаотическое движение глазных яблок. В некоторых случаях происходит компрессия продолговатого мозга, при этом признаки гидроцефалии могут проявиться как нарушения работы сердечно-сосудистой системы или дыхания. Подобные ситуации нередко приводят к смерти пациента.
- Расстройство зрения. Причина этому — повышение давления в субарахноидальном пространстве.
Гидроцефалия мозга у взрослого может иметь и хронический характер. В таких случаях клиническая картина отличается от симптоматики при острой форме гидроцефалии. Симптомы заболевания проявляются не сразу после появления фактора-возбудителя, а через десять-пятнадцать дней. При этом у пациента может возникать сонливость днем, а в ночное время, наоборот — бессонница. Человек испытывает вялость и безразличие к окружающему миру. Далее наблюдаются нарушения памяти — пациент почти полностью теряет кратковременную память — путает дни недели, не может выстроить цепочку событий, произошедших с ним за день, забывает свое имя и дату рождения. Запущенная форма хронической гидроцефалии мозга у взрослого проявляется в невозможности самообслуживания, сильными нарушениями интеллекта, заторможенностью речи.
Одним из симптомов хронической гидроцефалии у взрослых можно назвать апраксию ходьбы. Пациент в положении лежа может изобразить элементы ходьбы, но его походка обезображена — человек ходит широко, расставив ноги, покачиваясь со стороны в сторону. В отдельных случаях может проявляться недержание мочи.
Диагностика сосудистой кисты
В большей части случаев сосудистая киста является доброкачественным образованием и пациенты не нуждаются в специализированной терапии. Диагностика сосудистой кисты проводится с помощью специальной аппаратуры, позволяющей наблюдать состояние внутренних органов человека без непосредственного проникновения. Так диагностика сосудистой кисты в антенатальном (дородовом) периоде проводится с помощью ультразвукового исследования, которое позволяет обнаружить наличие кисты у плода на ранних этапах развития. Для определения сосудистой кисты у грудничков используют такой вид исследования как нейросонография. Это актуально для тех деток, у которых ещё есть роднички, так как ультразвуковые волны могут проникнуть сквозь кожу, не наталкиваясь на кости, что и делает такое исследование возможным. Современные педиатры считают, что нейросонография в профилактических целях показана всем деткам после рождения. Если же диагностика сосудистой кисты нужна взрослому человеку, то в таком случае используют ультразвуковое исследование сосудов головного мозга или магнитно-резонансную томографию. Эти исследования позволяют наиболее точно и безошибочно определить наличие сосудистой кисты.
Кровообращение головного мозга
На долю мозга отводится всего 2% от массы всего тела, а энергии он потребляет от 10% даже в покое — и до 25 в период мощной интеллектуальной деятельности. Отток продуктов метаболизма не менее значим, чем питание. Но если нарушение кровоснабжения связано с явными и зачастую смертельно опасными дисфункциями, то венозный застой длительно не дает о себе знать и проявляется в форме затяжных болезней, сильно ухудшающих качество жизни. При длительном игнорировании патологии последствия становятся непоправимыми.
Остеопатия рассматривает любую симптоматику как знак, что с организмом что-то не так, нужны диагностика и коррекция. Тем более когда речь идет о мигрени, сонливости, чувстве бессилия.
Врачи-остеопаты в совершенстве владеют знаниями анатомии и функционала сосудов головного мозга, благодаря чему определяют место “поломки”. Каждая деталь имеет значение.
Выделяют глубинные и поверхностные вены головного мозга и венозные синусы твердой оболочки. Первые проходят в толще белого вещества и собирают переработанную кровь непосредственно из него, а также полушарных ядер, таламуса, сосудистого сплетения мозга.
Венозные сосуды, расположенные на поверхности, отвечают за отведение крови из коры полушарий и мозжечка.
Синусы, парные и непарные, образованы расщеплением мозговой мембраны и представляют собой некие резервуары, в которые попадает отработанная кровь перед выходом в наружный венозный сток черепа.
Поскольку синусы — это емкости с плотными стенками, почти не подвержненными деформациям, они как бы подстраховывают гибкие эластичные сосуды в процессе оттока крови. Сообщение с поверхностной венозной сетью осуществляется через эмиссарные и диплоические нервы.
Отток от головы и шеи реализовывается сквозь внутреннюю и внешнюю яремные венозные протоки, впадающие в плечеголовные и далее в верхнюю полую вену, а она напрямую сообщается с правым предсердием.
Работающий автономно механизм оттока крови очень уязвим. Нарушение венозного оттока провоцируется различными факторами и вызывает впоследствии серьезные болезни.
Кроме того, из-за венозного застоя не поступает в достаточном объеме кровь, обогащенная кислородом и биологически активными элементами.
Нейросонография – точный вид диагностики
Очень большое значение в диагностике патологии детей первого месяца жизни нейросонография имеет в выявлении различных кровоизлияний. Хорошо определяются и изолированные субэпендимальные кровоизлияний, и кровоизлияния в желудочки головного мозга с распространением их на паренхиму мозга. Нейросонография имеет высокую чувствительность. Нейросонография – точный вид диагностики. Нейросонография позволяет диагностировать фокальные и мультифокальные некрозы, очаги перивентрикулярной лейкомаляции, очаги субкортикальной лейкомаляции.
В острой фазе ишемические очаги в сером веществе головного мозга на эхограмме представлены участками повышенной эхоплотности. Сарклиник считает, что диагностика поражения зрительного бугра и подкорковых ядер лучше определяется при наличии геморрагического некроза. Нейросонография имеет большое значение в диагностике инфекционно-воспалительных процессов. Нейросонография позволяет осуществлять наблюдение за развитием воспалительных и инфекционных процессов, своевременно выявлять такие осложнения, как гидроцефалия, субдуральная гигрома, вентрикулярный абсцесс, церебральный абсцесс.
Нейросонография отлично выявляет врожденные пороки развития ЦНС, изменения размеров, формы, расположения желудочковой системы, других анатомических структур головного мозга. С помощью нейросонографии можно диагностировать различные формы такой патологии, как врожденная гидроцефалия, пороки развития Денди – Уокера, голопрозэнцефалия, аневризма вены Галена, агенезия мозолистого тела, синдром Арнольда – Киари. Определенную роль нейросонография играет в диагностике опухолей головного мозга. Эхографические признаки опухолей неспецифичны. Они могут проявляться в виде кистозных образований на фоне гидроцефалии, или участками повышенной эхоплотности. Часто опухоли асимметричны, сопровождаются смещением срединных структур головного мозга.
Можно ли вылечить гидроцефалию
Современные методы позволяет нормализовать отток спинномозговой жидкости из переполненного головного или спинного мозга путем установки шунтов – трубочек, отводящим ликвор. Иногда при слабовыраженной форме заболевания этого бывает достаточно, чтобы сохранить интеллект ребенка. Однако такой малыш должен будет находиться на домашнем обучении, т.к. небольшая травма головы, которую он легко получить в школе, может стать фатальной. Дошкольные учреждения такие дети тоже не посещают.
Но при тяжелых формах болезни, проявляющихся значительным увеличением размера головы, особенно сочетающихся с другими пороками развития, физическое и умственное развитие ребенка неминуемо страдают.
Рост головы после рождения прогрессирует, и она становится очень большой с выпирающими наружными подкожными венами. Такие дети часто имеют глубокую инвалидность и даже не могут обслуживать себя.
Опаснее всего ситуация, когда уже внутриутробно ребенок получает сильные повреждения мозга, вызванные повышенным внутримозговым делением. Дети часто страдают нарушениями зрения, слуха, ДЦП, судорожными припадками, эпилепсией приступами неукротимой головной боли, сопровождающейся рвотой. Большинство малышей, кроме страдающих легкой формой гидроцефалии и вовремя получивших лечение, умирают в возрасте до 10 лет.
Безусловно, вопрос, оставлять или нет ребенка с гидроцефалией, зависит от степени проявления патологии, поэтому врач во время УЗИ плода расскажет, какие проблемы могут возникнуть и есть ли шанс на лечение и реабилитацию.
В дальнейшем все зависит от принципов и материальных возможностей семьи, ведь лечение и восстановлении такого ребенка — дорогостоящее и не всегда перспективное дело. Если врач настаивает на прерывании беременности, лучше с ним согласиться.
Нередки случаи, когда рождение такого ребенка разрушило семью. В результате к 6-10 годам больной ребенок все равно погибал, но при этом страдали другие дети, лишённые заботы и внимания родителей, всецело занятых уходом за малышом с высокой степенью инвалидности.
Когда назначается УЗИ головного мозга новорождённым?
УЗИ головы новорожденного назначается в целом ряде случаев:
- преждевременные роды (36 недель и больше);
- есть признаки поражения ЦНС ребенка;
- масса тела новорожденного не превышает 2800 граммов;
- выбухание родничка;
- мозговая грыжа;
- множественные внешние пороки развития; • родовая травма.
Также УЗИ головного мозга у новорожденных детей проводят после перевода в реанимацию, при чересчур стремительных и затяжных родах, при осложнениях в процессе рождения, если ребенок не закричал сразу после появления на свет. Кроме того, обследование может назначаться по другим показаниям, в том числе если у специалистов будет подозрение на внутриутробную инфекцию.
От месяца до трех УЗИ головного мозга делают детям, если есть подозрение на неврологические заболевания. Обследование может потребоваться в случае задержки психомоторного развития, мышечной слабости или судорожной готовности.
Для диагностики возможных патологий в развитии головного мозга ребенка УЗИ головы рекомендуется делать новорожденным детям с месячного возраста до года. Рекомендуется провести несколько процедур с интервалом в месяц или более.
Методы диагностики сосудов головного мозга
При легких недомоганиях не принято обращаться за помощью и обследоваться. Врачебный осмотр на ранних стадиях ничего не выявит, и пациент получит общие рекомендации попить успокоительные препараты и отдохнуть (отдых, впрочем, весьма полезен, но лишь замедляет развитие заболевания, и тем самым упускается драгоценное время). Назначается симптоматическое лечение заболевания.
Остеотерапевт сразу начинает исследовать голову пациента. Даже если тот обратился, например, с жалобами на болезненность спины, утомляемость или просто для профилактики. При осмотре выявляются нарушения венозного оттока головного мозга в бессимптомной фазе, и с успехом предотвращается развитие заболевания.
В остеодиагностику входит опрос пациента о характере недомоганий, о перенесенных недугах и травмах, жизненном укладе, наследственности. Прощупывая пальцами голову и шею, врач определяет зажимы, тонус мышц и вен, выявляет препятствия на пути венозного оттока мозга.
Если что-то в здоровье клиента вызывает опасения, остеоспециалист порекомендует сдать анализы и пройти ряд диагностических процедур: ЭЭГ, МРТ, ультразвуковую проверку, исследование глазного дна и проходимости сосудов с контрастом.
Эти обследования необходимо пройти и по собственной инициативе, если специалисты традиционной медицины игнорируют жалобы пациента и рекомендуют неэффективные препараты.
Остеолечение бессмысленно и очень опасно проводить при острых инфекционных, воспалительных, онкологических процессах, при тромбофилии, свежих травмах, поэтому так важно установить первоисточники сбоя венозного оттока и отправить пациента к профильному специалисту, когда требуется медикаментозное или хирургическое лечение
Увеличенные желудочки: проявление
Как известно, одной из функций желудочков является секреция спинномозговой жидкости в полость между мозговой и спинномозговой оболочками (субарахноидальное пространство). Поэтому нарушения в секреции и оттоке жидкости приводят к увеличению желудочков в объемах.
Но не всякое увеличение и изменение размеров считается патологией. Если оба боковых желудочка симметрично становятся больше, то волноваться не стоит. В случае, если увеличение происходит ассиметрично, то есть рог одного из боковых желудочков увеличивается, а рог другого нет, то выявляется патологическое развитие.
Увеличение головных желудочков называется вентрикуломегалия. Она существует в 3 видах:
- Боковая (расширение правого или левого желудочков, увеличение заднего).
- Мозжечковая (изменяются размеры мозжечка и продолговатого мозга).
- Патологическое выделение спинномозговой жидкости в лобной области.
Выделяют 3 степени протекания заболевания:
- Легкая.
- Средняя.
- Тяжелая.
Иногда болезнь сопровождает нарушение работы центральной нервной системы. Нормальным явлением считается увеличение желудочков у крупных детей с нестандартной формой черепа.
Типы инсультов
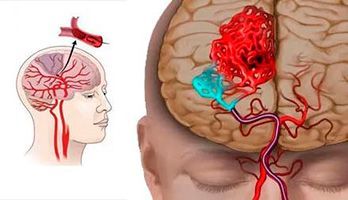
В зависимости от того, в какую часть головного мозга произошло кровоизлияние, выделяют 4 типа инсульта:
- Внутримозговой или паренхиматозный, когда излившаяся кровь пропитывает участок мозга. В свою очередь, они также имеют свое деление на:
- полушарные, когда страдают участок полушарий;
- субкортикальные, расположенные под корковым (серым) веществом головного мозга;
- кровоизлияние в мозжечок, где находятся центры равновесия;
- кровоизлияние в ствол мозга, где расположены дыхательный центр и зона, которая отвечает за работу сердца и поддержание в сосудах давления, необходимого для обеспечения жизнедеятельности.
- Субарахноидальный (кровоизлияние в пространство между мозговыми оболочками).
- Вентрикулярный (кровоизлияние в желудочек мозга).
- Смешанный: вентрикулярно-паренхиматозный, субарахноидально-паренхиматозный, паренхиматозно-вентрикулярно-субарахноидальный и так далее.
Выживаемость зависит не только от места разрыва сосуда, но и от того, какое количество крови излилось. Малыми кровоизлияниями считаются такие, при которых излилось от 1 до 20 мл, средними – от 20 до 50 мл, большими – более 50 мл. Чем больше количество излившейся крови, тем тяжелее последствия. Инсульт практически всегда сопровождается нарушением сердечной деятельности, дыхания и глотания, глазодвигательными нарушениями, изменением величины зрачков.
Сосудистая киста головного мозга
Киста – это патологическое образование в организме, имеющее чётко очерченные стенки и наполненное содержимым. Сосудистая киста головного мозга – это пузырь, наполненный жидкостью. Такой пузырь может «поселиться» в любом отделе черепа. Часто бывает так, что кисту находят при других обследованиях, изначально не связанных с мозгом, так как сама по себе она практически не тревожит человека. В других случаях сосудистая киста головного мозга сопровождается такой симптоматикой как ощущение давления внутри головы, незначительные нарушения слуха и зрения, нарушения координации движений, эпилепсия. Причины, по которым может возникать сосудистая киста головного мозга, разнообразны. К ним относятся инфекция в организме, некоторые аутоиммунные заболевания, механические повреждения, в том числе и сотрясение мозга, нарушенное кровообращение и ранее перенесённые микроинсульты. Врач должен назначить лечение, учитывая индивидуальные особенноси пациента, а также размеры и локализацию кисты. Иногда это медикаментозное лечение, при случаях незначительных размеров и вялотекущей динамики развития кисты. Если ситуация критическая может иметь место хирургическое вмешательство. При нормальном поведении сосудистая киста головного мозга не нуждается в терапии и рассасывается самостоятельно.
Анатомия желудочков головного мозга
Головной мозг человека – очень сложное строение, в котором каждая подструктура и каждая составная часть отвечает за выполнение определённых целей. У людей в мозге находится специальная структура, содержащая спинномозговую жидкость (ликвор). Цель данной структуры – циркуляция и выработка ликвора. У каждого ребёнка и взрослого имеется 3 типа желудочков мозга, а общее их количество – 4. Они связаны между собой посредством каналов и отверстий, клапанов. Итак, различают желудочки:
- Боковые.
- Третий.
- Четвертый.
Боковые желудочки расположены симметрично относительно друг друга. Левый обозначается первым, правый – вторым, они соединены с третьим. Третий желудочек – передний, в нем вмещаются центры вегетативной нервной системы. Четвертый – задний, он по своей форме похож на пирамиду и соединен со спинным мозгом
Изменение размеров желудочков влечет за собой расстройство выработки и циркуляции спинномозговой жидкости, что может привести к увеличению объема жидкости в спинном мозге и нарушению рабочего состояния жизненно важного органа
УЗИ сердца
Некоторые ошибочно полагают, что проблемы с главным органом кровеносной системы присущи людям пожилого или среднего возраста. Это опасное заблуждение может дорого стоить и самому малышу, и его родителям. УЗИ сердца, или эхокардиография — это один из самых верных методов при диагностике сердечно-сосудистой патологии. При проведении данного исследования специалист может подтвердить или опровергнуть наличие врожденного порока сердца в самом раннем возрасте, когда организм ребенка находится в стадии активного роста и развития, что дает возможность выиграть драгоценное время и сразу обратиться за помощью к кардиологу.
pixabay.com  / 
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: выходной
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.00
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
Кабинет МРТ: с 8.00 до 22.00 ежедневно; вт, пт: с 8:00 до 6:00Кабинет КТ: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Как проявляется
Основная функция желудочков заключается в секреции ликвора, а также обеспечении его нормальной циркуляции в субарахноидальном пространстве. Если баланс обмена и производства спинномозговой жидкости нарушается, то формируется застой и, как следствие, стенки полостей растягиваются. Одинаковое незначительное расширение боковых сегментов может быть вариантом нормы, а вот их асимметрия и увеличение отдельных частей (например, только рог), будет являться признаком развития патологии.
Увеличенные желудочки головного мозга у грудничка могут диагностироваться при таком врожденном заболевании, как вентрикуломегалия. Она быть разной степени тяжести:
- Незначительное расширение желудочков мозга до 11—12 мм, при этом выраженная симптоматика отсутствует. Проявляется в поведении ребенка: он становится более возбудимым и раздражительным.
- Увеличение глубины желудочков до 15 мм. Чаще всего патология сопровождается асимметрией и нарушением кровоснабжения пораженного участка, что влечет за собой появление судорог, увеличение размера головы и отставание в умственном и физическом развитии.
- Расширение желудочков до 20 мм, характеризуется необратимыми изменениями структур мозга, у младенцев часто сопровождается синдромом Дауна и ДЦП.
В более взрослом возрасте увеличение объема желудочков проявляется следующей симптоматикой:
- Нарушение походки, при этом ребенок ходит «нацыпочках» или наоборот, делает упор только на пятки.
- Появление зрительных расстройств, таких как косоглазие, недостаточная фокусировка взгляда, а также раздвоение изображения при попытке разглядеть мелкие детали.
- Тремор рук и ног.
- Поведенческие расстройства, которые проявляются в излишней вялости и сонливости, при этом ребенка трудно увлечь каким-либо занятием.
- Появление головных болей вследствие повышенного внутричерепного давления, иногда может наблюдаться тошнота, и даже рвота.
- Головокружение.
- Частые срыгивания, нарушение аппетита. Некоторые новорожденные способны отказываться от грудных кормлений.
Степени внутрижелудочковых кровоизлияний
Очень часто доктора любят апеллировать названиями болезней по фамилиям авторов, как, например, Алажуанина-Тюреля, Леннокса-Гасто, Унна-Политцера-Сатье и т.д.
Это добавляет какой-то важности и весомости врачу, а чтобы совсем долететь до небес в глазах пациента, можно добавить степени (их всегда несколько), синдромы заболевания, вариант течения…
Сегодня разберем степени внутрижелудочковых кровоизлияний у новорожденных, чтобы понимали, о чем толкует лечащий доктор.
Вспоминаем, что у недоношенных есть герминальный матрикс у крайней стенки боковых желудочков и кровоизлияние изначально происходит именно в эту структуру. Освещаю данный вопрос для того, чтобы родители визуально представляли, в какой отдел произошло кровоизлияние.
На рисунке схематично приведены желудочки головного мозга, герминальный матрикс находится в проекции 1, 2 у крайней стенки.
Существует множество классификаций данных кровоизлияний. Однако все кровоизлияния были разработаны для докторов лучевой диагностики. Они мало отличаются друг от друга, каждая имеет в основном четыре степени. Хотя по международной классификации болезней предусмотрено три степени. Поскольку в клинике используется четырех ступенчатая градация, рассмотрим ее.
Важно
44″ radius=”5″]
Первая и вторая степени практически не отличаются друг от друга: кровоизлияние в проекции герминального матрикса и не выходит в просвет боковых желудочков. При второй степени размеры больше чем при первой.
На приведенных томограммах и срезах патологоанатомического материала визуализируются тромбы в проекции матрикса.
Эти две степени имеют благоприятное течение без необходимости хирургического вмешательства и неврологических нарушений.
При третьей степени кровоизлияние из герминального матрикса продолжается в просвет боковых желудочков с развитием картины постгеморрагической вентрикуломегалии или гидроцефалии.
На томограммах и срезе четко видны элементы крови в боковых желудочках и расширенные ими желудочки. При данной степени показано хирургическое вмешательство в зависимости от клинической картины.
Исход зависит от степени поражения головного мозга и развития гидроцефалии.
Четвертая степень – кровоизлияние в боковые желудочки и вещество головного мозга.
В нашей стране принято предполагать, что гематома в веществе головного мозга является продолжением внутрижелудочкового, но по данным гистолога Chazzy-Berri, данные два состояния не связаны друг с другом.
Лечение аналогичное как при третьей степени. Исход зависит от выраженности поражения паренхимы и базальных структур головного мозга.






