На каком сроке делают первое узи при беременности и что там смотрят
Содержание:
- Показания к процедуре
- Что может повлиять на результаты скрининга
- Второй скрининг
- Когда появляется желтое тело?
- Плацента и желточный мешочек на УЗИ
- Когда и зачем проводится УЗИ для беременных
- Как делают УЗИ сосудов шеи?
- Расшифровка результатов исследования
- Внеплановое исследование — для чего нужно?
- Ощущения женщины на 33 недеде
- Как часто следует посещать акушер-гинеколога
- Расшифровка УЗИ сосудов шеи
- Пренатальный скрининг 1 триместра
- Что обследуют на УЗИ
- Как делают амниоцентез?
- Ультразвуковое исследование на 31-32 неделе
Показания к процедуре
УЗДГ назначается при наличии у пациента определенных показаний:
Головные боли
Головная боль является неспецифическим симптомом и может сопровождать множество заболеваний различной этиологии: от простого ОРЗ до онкологии. Чтобы подтвердить или исключить наличие сосудистой патологии в головном мозге, рекомендуется пройти УЗДГ. Чаще всего такую процедуру назначают, когда пациент жалуется на постоянно возникающие, беспричинные головные боли, сопровождающиеся другими симптомами нарушения гемодинамики.
Обмороки
Обмороком называют кратковременную утрату сознания, причиной которой становится нарушение мозгового кровотока. Соответственно, обмороки (особенно систематические) можно назвать тем показанием, при котором необходимо срочно проходить УЗДГ.
Головокружения
Головокружения делятся на несколько видов:
- центральное – его причиной являются заболевания головного мозга;
- периферическое – появляется в результате поражения внутреннего уха или вестибулярного нерва;
- системное — возникает из-за сбоя в работе мышечной, зрительной или вестибулярной системы;
- несистемное (физиологическое) – становится следствием голодания, стресса, депрессии и других внешних факторов.
УЗДГ поможет понять, с чем связано головокружение пациента, и точно поставить диагнозы, если они связаны именно с нарушением кровотока в головном мозге.
Тяжесть и отечность ног
Тяжесть и отечность ног являются симптомами таких заболеваний, как варикоз или атеросклероз, то есть патологий, связанных с нарушением гемодинамики в сосудах. При таких состояниях рекомендуется обследовать организм пациента полностью, потому что атеросклероз, например, захватывает весь организм и поражает постепенно все сосуды (при отсутствии соответствующего лечения). Если поражение сосудов в нижних конечностях отразится болью в ногах, затруднённой ходьбой, то закупорка сосудов мозга может стать причиной кровоизлияния, а это гораздо более серьезная проблема, влекущая порой необратимые последствия. Поэтому не стоит удивляться, когда врач при жалобах на отёчность ног назначает УЗДГ сосудов головного мозга.
Зябкость конечностей
Эффект холодных рук или ног является признаком нарушения кровообращения. Другими словами, к кожным покровам конечностей не поступает необходимое количество крови для поддержания нормальной температуры. Причина может крыться и в нарушении мозгового кровообращения, хотя возможно и комплексное нарушение в кровеносных системах различных областей тела.
Гипертоническая болезнь
При наличии гипертонической болезни УЗДГ головного мозга (УЗИ с допплерографией) назначают для того, чтобы оценить, насколько нарушение работы сердца и сбои в общем кровотоке влияют на работу его сосудов. УЗИ часто проводится пожилым пациентам в профилактических целях, чтобы распознать прединсультное состояние.
Что может повлиять на результаты скрининга
Что, по сути, представляет собой УЗИ скрининг?
Это исследование беременности, основанное на отражении ультразвуковых волн от тканей человеческого организма. Датчик передает сигнал, который в свою очередь отражается от органов плода и будущей матери. Специалист расшифровывает изображение, отмечая по ходу диагностики все необходимые данные.
Несмотря на высокую информативность сканирования беременности, на его результаты могут оказать влияние некоторые факторы. Первым фактором является количество околоплодных (или амниотических) вод. При маловодии, объем жидкости может ограничить возможности исследования. Это весьма ограничивает возможности врача. Второй причиной может стать положение плода на момент скрининга. В некоторых случаях с первого раза не удается определить не только параметры, но и пол ребенка. Поскольку это безопасная процедура, ограничений для повторного сканирования беременности нет. Поэтому, при таком развитии событий врач может назначить дополнительное исследование.
Второй скрининг
Его проводят, даже если проблем и жалоб при вынашивании ребенка нет. На этом этапе определяют, в какие группы риска попадает плод, есть ли осложнения, отклонения в хромосомах, врожденные патологии. Проводить исследование желательно начиная с 16 недели, а при оценке результата учитываются данные первой диагностики.
На основании информации, полученной при скрининге и данных из анкеты, которую заполняет будущая мама, врач с помощью аналитических компьютерных программ уточняет сроки беременности, делает выводы о рисках. При необходимости беременную направляют на дополнительную консультацию у генетика.
Второе исследование может быть ультразвуковым, лабораторным (биохимия) или комбинированным, в зависимости от показаний.
УЗИ-исследование
Проведение обязательно для беременных из группы риска и желательно для всех, в особенности работающих на «тяжелых» производствах или принимавших препараты, не рекомендованные при беременности. На этом сроке плод уже заметно больше, что позволяет исследовать:
- лицо плода — как развиваются глаза и уши, какой размер у костей носовой части, нет ли расщелин в ротовой полости и других отклонений;
- расстояние от ребенка до маточных стенок — измеряя его, определяют индекс амниотической жидкости (значение зависит от срока);
- вес плода — на 16 неделе он при нормальном развитии составляет примерно 100 г, а на 20 уже 300 гр;
- размер тела (исследование называется фетометрией) — на сроке исследования он стандартно составляет 11-17 см;
- строение органов, степень сформированности легких, количество пальцев на руках и ногах;
- пуповину — наличие двух артерий и вены, однородность структуры, место прикрепления к матке;
- пол ребенка — но степень точности может отличаться.
Также во время УЗИ-скрининга оценивается состояние, толщина, зрелость плаценты, ее местонахождение — нормальным считают закрепление сзади матки, у маточного дна. Положение по передней стенке создает риски растяжения, отслойки, предлежания.
Также проверяют уровень околоплодных вод. Их объема при нормальном течении беременности достаточно для проведения качественного абдоминального исследования. После того как врач снимет данные с помощью датчика, он обрабатывает результаты, сопоставляет информацию с таблицами стандартных значений. Точность диагностики определяется характеристиками аппарата УЗИ, положением плода и т.д.
Анализ крови
Результаты ультразвукового исследования подкрепляют скрининговым анализом крови, если были выявлены отклонения, но даже при показателях на уровне нормы желательно его провести. На этом сроке появляются три важные новые характеристики — концентрация свободного эстриола, b-ХГЧ и белок АФП — поэтому тест называют тройным. Иногда рекомендуют и четверной, добавляя исследование уровня ингибина А.
При подготовке к скринингу стоит за несколько дней исключить из рациона морепродукты, цитрусовые, жирные и копченые блюда, ограничить фрукты и сладкое. Кровь сдают натощак, последний прием пищи — за 10-12 часов до исследования. Если на этом этапе беременности не сделать анализ, чтобы сопоставить данные с предыдущими исследованиями, позже его проведение малоинформативно. В таком случае проводят допплерометрию и КТ, оценивая, как снабжается кровью плод, пуповина и плацента.
О чем говорят результаты
Второй ультразвуковой скрининг в сочетании с данными первого дает информацию о наличии/отсутствии генных патологий, опасности которых определяется по МоМ. Норма — 0,5-2,0, со степенью риска 1:380 и выше по второму числу. Если оно ниже значения, велика опасность патологий.
Скрининговый анализ крови дает информацию о вероятности:
- формирования синдромов Дауна, Клайнфельтера или Эдвардса — при самом неблагоприятном развитии событий на этом этапе, как правило, идет речь не об аборте, а об искусственных родах;
- пороков нервной трубки, ЦНС;
- гипоксии и других отклонениях от нормального течения беременности.
Результаты могут косвенно свидетельствовать об обострении в протекании беременности — изменении структуры плаценты и т.д. При высоких рисках пациентку направляют на дополнительные исследования.
Когда появляется желтое тело?
Образуется желтое тело после выхода яйцеклетки из доминантного фолликула сразу после овуляции. Специалисты условно делят процесс созревания железы на четыре отдельных этапа, отличающихся прежде всего структурой и размерами:
- Первый этап получил название «пролиферация». Наступает сразу после разрыва стенок фолликула и выхода яйцеклетки. Характеризуется активным делением клеток, образованием лютеина, характерным пожелтением и приобретением конкретных форм и границ.
- Второй этап или «васкуляризация», характеризуется увеличением размера желтого тела, появлением кровеносной сетки. Приходится васкуляризация на 14-18 день цикла.
- Третий этап называется «расцвет». Желтое тело увеличивается до максимальных размеров, очертания становятся более заметными. Размер составляет 26-27 мм.
- Четвертая стадия или «регресс» возникает только при отсутствии беременности. Желтое тело атрофируется и исчезает до следующего цикла.
Функции желтого тела:
- подготовка эндометрия к имплантации (прикреплению) эмбриона;
- увеличение толщины эндометрия.
Желтое тело развивается у женщин репродуктивного возраста. Появление и развитие железы напрямую связано с беременностью:
Если зачатие произошло и эмбрион прикрепился к стенке матки, желтое тело синтезирует прогестерон, постепенно увеличивая его количество, чем обеспечивает все условия для развития будущего ребенка. Желтое тело функционирует до момента полного созревания плаценты, когда последняя может производить эстроген и прогестерон самостоятельно, примерно на 16 неделе беременности (4 месяц).
Если зачатия не было, желтое тело уменьшается, атрофируется и замещается рубцовой тканью. Количество синтезированного гормона снижается, наступает закономерная менструация.
Размеры желтого тела
Типовые размеры желтого тела сразу после овуляции базируются в диапазоне от 12 до 20 мм. В период формирования лютеинового тела размер постепенно увеличивается и к 19-30 дням менструального цикла становится максимально большим — 23-29 мм.
Желтое тело на УЗИ
Желтое тело можно обнаружить во время диагностической процедуры, если УЗИ пришлось на период сразу после овуляции. Это подтверждает, что цикл овуляторный и сама овуляция прошла нормально.
Желтое тело можно увидеть на трансабдоминальном и трансвагинальном УЗИ органов малого таза. Для женщин, живущих половой жизнью, более точным вариантом будет трансвагинальное исследование.
На экране аппарата врач УЗИ увидит неоднородное округлое образование. Появляется желтое тело в правом или левом яичнике в зависимости от локализации созревания доминантного фолликула и овуляторной яйцеклетки. Сторона созревания не имеет принципиального значения для будущей беременности и здоровья женщины.
Иногда опытный узист видит желтое тело в яичнике в другие периоды менструального цикла, например, во время задержки, когда предполагаемые менархе не начались в привычный срок. Это может свидетельствовать как о беременности, так и о гормональном сбое. Наличие желтого тела во время менструации не является 100% подтверждением того, что женщина вынашивает ребенка. Для подтверждения или опровержения необходимо сдать анализ на определение уровня ХГЧ в крови.
Кроме того, из желтого тела иногда развивается киста — полостное образование с жидкостью внутри. Патология характеризуется частыми сбоями в ежемесячном цикле, тянущими болями внизу живота. Более подробно в ситуации должен разбираться опытный гинеколог.
Может ли желтое тело не появиться в конкретном менструального цикла? Да, может. Иногда овуляция не наступает, такие циклы называют ановуляторными. Не созревает доминантный фолликул, яйцеклетка не выходит в матку и овуляция не происходит. Соответственно не возникает и желтое тело.
Ановуляторные циклы в норме характерны для:
- девочек-подростков, у которых цикл только переживает моменты становления;
- сразу после родов;
- если женщина кормит грудью;
- во время менопаузы.
В других случаях регулярные ановуляторные циклы свидетельствуют о нарушениях в организме.
Выводы
Желтое тело — это железа, что образуется в яичниках после завершение овуляции. Желтое тело выполняет ряд важных функций, связанных с подготовкой полости матки к будущей беременности. Если зачатие не наступило, железа атрофируется и рубцуется. Формируется желтое тело ежемесячно.
Желтое тело, выявленное на УЗИ во время задержки, не может быть 100% подтверждением беременности и может свидетельствовать о различных гормональных проблемах.
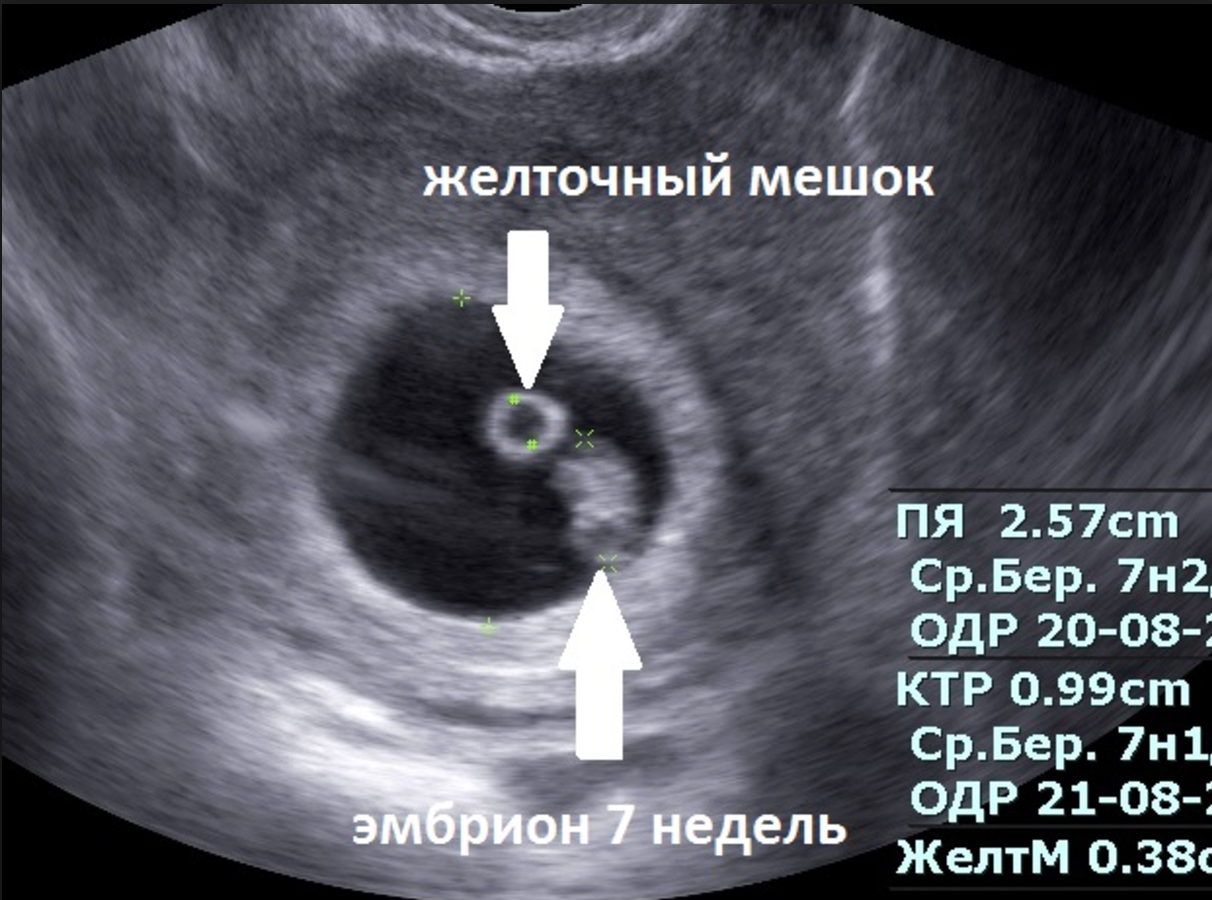
Плацента и желточный мешочек на УЗИ
Жизнеобеспечение развивающегося плода в период внутриутробного развития происходит через плаценту (детское место). Так плод снабжается кровью и питанием. Исследование показывает, есть ли определенные аномалии или угрозы осложнений беременности по положению плаценты. Низкое положение места по отношению к дну матки — нехороший признак. Состояние требует постоянного наблюдения. В процессе вынашивания плода положение плаценты может измениться в правильную сторону. Внесет определенность УЗИ во втором триместре.
К концу первого и началу второго триместра формируется желточный мешок. Этот временный орган указывает на жизнеспособность эмбриона. Если форма мешочка на стороне брюшины искривлена, увеличена или уменьшена, это тревожный сигнал
В мешочке находится необходимое количество жизненно важного желтка, который заменяет функции печени, селезенки и даже поставляет первичные половые клетки, формирующие иммунитет и обмен веществ
Когда и зачем проводится УЗИ для беременных
Первый раз при помощи ультразвукового исследования ставится окончательный диагноз беременности. Обычно это происходит на сроке 3-4 недели, когда задержка менструация, служащая наиболее частым признаком, позволяющим заподозрить беременность, заставляет женщину обратиться к врачу.
Второй раз проводится первое плановое ультразвуковое исследование. Термин «плановое» подразумевает проведение диагностики в установленные сроки, которые являются общепринятыми на данный момент времени. Делают 2-ое УЗИ на сроке примерно 10-12 недель. Его основная цель — убедиться в благополучном течение беременности, а так же удостовериться нормальном развитии плода и определить наличие некоторых патологий, в том числе и тех, которые носят генетический характер (например, синдром Дауна).
Второе плановое УЗИ для женщины по факту является третьим. Делают его согласно стандартам на 20-22 неделе. Обычно именно в этот раз родителям сообщают пол ребенка, если, конечно, они желают его знать. Так же необходимо убедиться что состоянию женщины и ее малыша ничего не угрожает
И последнее, третье плановое и четвертое фактическое УЗИ назначают на 30-32 неделе. Оно необходимо для определения тактики ведения родов, а так же дает возможность удостовериться в том, что самочувствие малыша, уже готовящегося к появлению на свет, не страдает.
Как делают УЗИ сосудов шеи?
Обследование начинается с изучения анатомического строения кровеносной системы шеи. Осуществляющий процедуру специалист начинает ее с нижней части правой сонной артерии, затем ведет сенсор по шее к нижнему углу челюсти. Задача этого этапа — изучить глубину залегания и направление артерии, оценка состояния ее внутренней и внешней частей.
На следующей стадии обследования врач использует допплерографию для определения участков сосудов с деформацией их стенки и нарушения кровотока. При их обнаружении осуществляется более подробное изучение данных областей кровяного русла для оценки степени тяжести патологии. Также исследуются позвоночные артерии — для этого специалист устанавливает сенсор на шейном отделе позвоночника для максимально точной визуализации сосудов.
Предварительная подготовка к УЗИ сосудов шеи и головы не предусмотрена — единственное требование к пациенту заключается в устранении с обследуемой области любых украшений, воротников и т. д.
Расшифровка результатов исследования
Интерпретировать итоги первого УЗИ может только акушер-гинеколог. Лечащий врач может выполнять обе функции сразу. В большинстве профильных клиник гинекологи проводят ультразвуковое исследование беременности самостоятельно. Это очень удобно для пациенток: они получают от своего врача подробные комментарии сразу после скрининга. Не стоит требовать подробной детализации обследования от специалиста по ультразвуку. На любые отклонения от нормы врач укажет непосредственно в процессе УЗИ. Все остальные вопросы можно задать на приеме у гинеколога.
ТВП или толщина воротникового пространства
ТВП является одним из параметров, на который ориентируется акушер-гинеколог при оценке риска хромосомной аномалии у плода. Под этим названием скрывается пространство, расположенное между внутренней поверхностью кожи и мягкими тканями, покрывающими шейный отдел позвоночника. Наряду с другими показателями, это важнейший маркер риска хромосомных аномалий у будущего ребенка. Данные ТВП целесообразно измерять на УЗИ только в первом триместре, до 13 недель. Далее после 14 недели беременности жидкость в шейной складке рассасывается.
Врач по специальной таблице нормативных значений ТВП определит норму или отклонение данного показателя.
КТР или копчико-теменной размер
Измерение КТР позволяет врачу определить срок беременности в 1 триместре, с точностью до +\-4-5 дней. Как и ТВП измеряется только до 14 недели 1 триместра и оценивается по специальным нормативным таблицам. После этого срока датчик УЗИ уже не может охватить длину плода. На следующих сканированиях врач оценивает рост ребенка по длине частей тела.
БПР или бипариетальный размер
Бипариетальный размер фиксируется специалистом на каждом из плановых УЗИ обследований беременности. Существует таблица, по которой врач сверяет показатели БПР на скринингах. При измерениях всех показателей роста плода рассчитывается предполагаемая масса плода, и эти показатели определяют выбор метода родоразрешения (через естественные родовые пути или оперативное родоразрешение).
ЧСС или частота сердечных сокращений
Внеплановое исследование — для чего нужно?
Сегодня ультразвуковое исследование более, чем доступно, а потому отправиться на него женщина может и без ведома врача и его направления. Многие так и делают, и после того, как домашний тест покажет две полоски, отправляются в ближайшую клинику, чтобы подтвердить факт при помощи такого сканирования.
Однако, кроме желания самой женщины точно знать, состоялось ли зачатие, для первого УЗИ раньше планового срока могут быть и медицинские показания. Бывает, что до скрининга женщина успевает сделать уже несколько подобных обследований.

Медицинские показания, по которым исследование может быть рекомендовано ранее установленных рекомендациями Министерства здравоохранения сроков, многообразны:
- Невынашивание беременности. Если ранее у женщины было два и более выкидыша на самых начальных сроках гестации, первое УЗИ рекомендуется пройти при постановке на учет в женскую консультацию, чтобы убедиться, что на этот раз плод развивается.
- Замершие беременности в анамнезе. Если до текущей беременности у женщины были случаи неразвивающейся беременности, анэмбрионии (отсутствия эмбриона в плодном яйце), то раннее УЗ-сканирование настоятельно рекомендуется, чтобы выяснить, нет ли рецидива.

- Внематочная беременность в анамнезе или подозрение на внематочную беременность. В этом случае задача раннего обследования — выявить возможное внематочное закрепление плодного яйца как можно раньше, пока оно не представляет серьезной угрозы для жизни женщины. Подозрение возникает в том случае, если уровень ХГЧ в крови женщины значительно ниже положенного уровня, если имеются боли, выделения, не похожие на менструальные, задержка месячных, при этом матка не увеличена.
- Травмы и операции на матке в анамнезе. Если до наступления беременности женщине были проведены хирургические вмешательства, затрагивающие главный женский репродуктивный орган, то задачей первого УЗИ на самом раннем сроке будет оценка места прикрепления плодного яйца. Чем дальше от послеоперационных рубцов закрепится малыш, тем более благоприятен прогноз на нормальное вынашивание и роды.
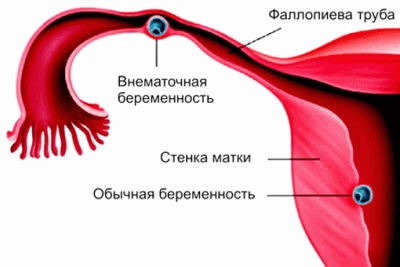
- Подозрение на многоплодную беременность. В этом случае УЗ-исследование ранее скрининговых сроков необходимо для подтверждения самого факта вынашивания двух или более малышей. Догадаться об этом доктор может по превышению уровня ХГЧ в крови беременной в два и более раз.
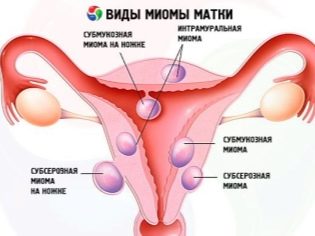
- Хронические заболевания, опухоли, миома. Имеющиеся патологии репродуктивной системы могут повлиять не только на возможность зачать ребенка, но и на возможность его выносить. А потому женщинам, имеющим такие недуги, показано досрочное обследование на УЗИ, чтобы оценить место имплантации и темпы роста плодного яйца.
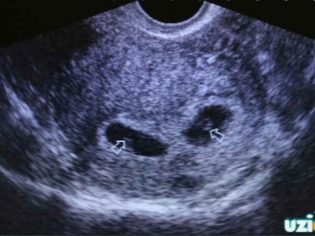
- Угроза прерывания. На самых ранних сроках тоже может возникнуть угроза выкидыша. Обычно она проявляется мажущими выделениями из половых органов, тянущими (как при месячных или чуть сильнее) болями в нижней части живота и в области поясницы, ухудшением общего состояния женщины. При таких симптомах УЗИ рекомендовано с пометкой «cito», что означает – «срочно, неотложно».
- Сомнительные результаты тестов. По самым разным причинам могут возникнуть «разногласия» между тестами-полосками, анализом крови на определение характерного для беременности гормона ХГЧ и результатами «ручного» гинекологического осмотра. Если разногласия таковы, что акушер-гинеколог не может с уверенностью сказать, беременна ли женщина вообще, он обязательно направит ее на УЗИ.


Ощущения женщины на 33 недеде
В этот период возможны проблемы с пищеварением, изжога, запоры, частые головные боли, кровоточивость десен, варикоз, заложенность ушей и спазмы конечностей. Такие симптомы могут быть, но не обязательны. Некоторым счастливицам удается избежать всех этих симптомов. Все индивидуально.
Мамочка может ощущает легкие точки, как будто малыш внутри вздрагивает. Такие ощущения характерны, когда малыш икает. Данное явление абсолютно нормальное, поэтому беспокоиться по этому поводу не стоит.
На 33 неделе в организме беременной крови больше на 1 литр, чем до «интересного положения». Кровеносная система на этом этапе перекачивает до 5.5 литров крови. Это и приводит к шуму в ушах и повышенной кровоточивости десен.
Активизируется работа плацентарных гормонов, которые отвечают за лактацию. Во время осмотра врач должен внимательно следить за состоянием плаценты, пуповины и шейки матки. Ведь до появления ребенка осталось совсем немного времени.
Большинство женщин после 30 недели начинают ощущать ложные или тренировочные схватки. Они проявляются в виде сокращений мышц матки и, как правило, безболезненны. Такие схватки безопасны и даже полезны, так как готовят мышцы к предстоящей родовой деятельности.
С приближением родов тренировочные схватки могут стать более выраженными и даже немного болезненными. Чтобы отличить их он настоящих схваток и не беспокоиться о том, что начались преждевременные роды, засеките время схватки и время между схватками. Тренировочные схватки нерегулярны и не усиливаются со временем.
Как часто следует посещать акушер-гинеколога
Будущая мама должна осознавать необходимость обследований во время беременности, ведь от этого напрямую зависит здоровье малыша. Существуют плановые осмотры, о которых пациентку предупреждает лечащий врач. Обычно такие исследования проходят на 12-14 неделе, 18-21 и 30-32. На каждом из этих сроков берут комплексные анализы мочи, крови и проводят УЗИ. Все эти поэтапные обследования называются скринингом. Также на приеме у беременной измеряют артериальное давление, вес, обхват живота и матки. После наступления 35 недели беременности лечащего врача стоит посещать каждую неделю до наступления родов.
Расшифровка УЗИ сосудов шеи
Оценка результатов обследования осуществляется путем их сравнения со следующими нормальными показателями:
- отсутствие турбулентности в кровяном потоке, частичной или полной закупорки сосудов (свободный просвет);
- нормальная толщина стенки артерии составляет около 1 мм;
- кровоток по венам движется со скоростью не более 0,3 м\с;
- диаметр позвоночных артерий от 2 мм, при этом этот показатель у них должен быть одинаковым;
- в норме должно отсутствовать аномальное разрастание сетки артерий и вен.
Отклонение хотя бы по одному из этих стандартов свидетельствует о наличии патологии. При ее выявлении врач-диагност назначает дополнительные уточняющие обследования (КТ, МРТ) или выписывает направление на дальнейшее лечение.
Пренатальный скрининг 1 триместра
По правилам пренатальный скрининг 1 триместра делается на сроке 10-13 недель. К 10-й неделе эмбрион становится плодом, вокруг которого образуется плацента. У малыша уже заложены все внутренние органы, и можно услышать биение его сердечка. Пренатальный скрининг 1 триместра заключается в 2 процедурах: изучение показателей крови и УЗИ плода.
Пренатальный биохимический скрининг: анализ крови
Это важнейшая и очень информативная процедура, пройти которую нужно каждой беременной женщине.
- Биохимический анализ венозной крови.Генетические исследования проводятся по маркёрам, последовательности ДНК-цепочки. Скрининг трисомий 13, 18 и 21 выявляет неправильное сочетание генов, полученное в момент деления половой клетки и превращения оплодотворённой яйцеклетки в эмбрион. Больной ребёнок наследует не две хромосомы, а три, что мешает его физическому и умственному развитию в дальнейшем. При лишней 13-й хромосоме развивается синдром Патау, при 18-й и 21-й хромосомах — синдромы Эдвардса и Дауна. Если скрининг трисомий подтверждает наличие аномалий, женщине проводят биопсию хориона — исследование ворсинок, покрывающих оболочку плода. Это исследование дает точный ответ на вопрос, есть ли у ребенка генетическая патология.
- Определение уровня гормонов беременности.Когда плод имплантируется в матку, резко возрастает уровень гормона хронического гидротропина человека. Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода.
- Определение уровня плацентарного лактогена.Это гормон, вырабатываемый плацентой, защищает плод: понижает уровень глюкозы, продуцирует аминокислоты, а также подавляет иммунитет, если организм матери не воспринимает будущего малыша как «родного» — т.е. организм женщины отторгает плод. Понижение и повышение уровня плацентарного лактогена свидетельствует об аномалии развития беременности.
- Определение уровня свободного эстриола.Его концентрация — точный маркер наличия патологий у малыша, например, если родители являются близкими родственниками. Понижение эстриола указывает на гидроцефалию, анэнцефалию (отсутствие головного мозга) у ребёнка, синдромы Дауна, Патау и Эдвардса, другие нарушения
- Определение уровня белка РАРР-А.Этот плазменный белок вырабатывается в большом количестве только во время беременности. По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр.
- Уровень ингибина А.Показатель повышается в 2 раза при наличии синдрома Дауна у малыша. Это тоже плацентарный гормон (гидропротеин), по которому судят о развитии беременности.
Все анализы проводятся натощак. Перед процедурой женщине нужно выспаться, избегать стрессов и настроиться на позитив.
УЗИ-диагностика плода при пренатальном скрининге в 1 триместре
УЗИ на ранних сроках проводят методом двухмерной илитрехмерной эхографии. Несмотря на то, что размеры плода составляют ещё всего несколько сантиметров, УЗ — диагностика очень информативна
Например, только в этот период можно выполнить важное исследование — УЗИ воротниковой зоны плода. Избыток лимфатической жидкости в воротниковой зоне указывает на возможное развитие аномалий — это сигнал, что маму необходимо обследовать более тщательно
После 13-й недели беременности лимфатическая система полностью формируется, и лимфа поступает в кровь, растекаясь по всему организму.
УЗИ показывает количество эмбрионов, точный срок беременности, размеры плода, его размещение в матке, приблизительное очертание скелета, выявляет правильное положение органов, симметричность развития головного мозга, пропорциональность развития костей. Также доктор изучает строение носовой кости — признак, исключающий синдром Дауна.
Что обследуют на УЗИ
С помощью ультразвуковых волн можно увидеть любой орган человека в режиме онлайн. На УЗИ исследуют:
- Органы брюшной полости (печень, желчный пузырь, желчные протоки, селезенку, поджелудочную железу, толстый и тонкий кишечник, желудок).
- Органы мочевыделительной системы (почки, надпочечники, мочевой пузырь).
- Органы малого таза (яичники, матку, определение беременности на ранней стадии).
- Сердце (определение аритмии, недостаток кровоснабжения, некротические изменения, воспаление миокарда, перикардит и т.д.).
- Щитовидную железу (увеличение органа в объемах, воспаление, опухоли, кисты).
Ультразвуковое исследование позволяет оценить состояние исследуемого органа. Его форму и размеры, толщину стенок, структуру, эхогенность (проводимость ультразвука), выявить новообразования, камни (почки, желчный пузырь).
Ответы на часто задаваемые вопросы про УЗИ диагностику:
- Вредно ли УЗИ?
- Где можно сделать УЗИ?
- Как правильно подготовиться к УЗИ?
- Какие органы исследуются на УЗИ?
- Для диагностики, каких заболеваний используют УЗИ?
- Можно ли сделать УЗИ на дому?
- При каких симптомах необходимо сделать УЗИ?
- Как часто необходимо делать УЗИ?
- Делают ли УЗИ детям в вашей клинике?
- Могу ли я получить расшифровку и снимки УЗИ на руки?
- Какие органы обследуются на УЗИ брюшной полости?
- Какие органы обследуются на УЗИ малого таза?
- УЗИ в Москве
- Платное УЗИ
- Какие еще методы диагностики используют в вашей клинике?
- Как записаться на УЗИ?
Как делают амниоцентез?
Эта инвазивная процедура осуществляется с помощью шприца, соединенного с длинной полой иглой. Ею осуществляется прокол брюшной стенки, матки и околоплодной оболочки, после чего через нее шприцом “вытягивается” образец амниотической жидкости или, наоборот, впрыскивается медикаментозный раствор.
Процедура проводится двумя способами:
- Методом «свободной руки». Пункция осуществляется под контролем УЗИ, с помощью которого уточняется область введения иглы. Она выбирается таким образом, чтобы в этом месте отсутствовала плацента или ее стенка имеет минимальную толщину. Это позволяет избежать возможных осложнений и снизить риск нанесения повреждений плоду.
- С применением адаптера. Отличием этого способа является сопряжение иглы с УЗИ-датчиком, с помощью которого сначала рассчитывается траектория ее движения в зависимости от введения в том или ином месте. При этом врач, осуществляющий процедуру, имеет возможность наблюдать саму иглу и ее траекторию, тем самым выбирая наиболее оптимальный маршрут ее продвижения. Однако, даже в этом случае операция требует от хирурга высокой квалификации и опыта.
Общая продолжительность процедуры вместе с подготовкой примерно 5 минут. Из них 1 минута тратится на прокол, а оставшееся время осуществляется забор околоплодных вод и выведение иглы. В течение 2 часов после операции пациентка отдыхает и находится под наблюдением врача во избежание возможных осложнений. Для уменьшения болезненных ощущений во время прокола возможно использование местной анестезии. Однако врачи рекомендуют обходиться без нее — боль от анестезирующего укола ничуть не уступает таковой у самой операции. К тому же анестетик может вызвать индивидуальную непереносимость.
Ультразвуковое исследование на 31-32 неделе
Это время проведения третьего скрининга беременных. Ребенку становится еще теснее в животе матери, в связи с чем на экране УЗИ врач может видеть только часть его тела. В это время малыш должен перевернуться головкой вниз и занять положение, удобное для предстоящих родов. Это происходит за счет относительно большого размера головы малыша в сравнении с остальным телом.
Скрининг проводится для оценки течения беременности и выбора тактики ведения родов. Гинеколог может порекомендовать кесарево сечение, если во время скрининга выявлены такие состояния:
- неправильное положение ребенка;
- преждевременное старение плаценты;
- нарушение плацентарного кровотока;
- многоводие или маловодие;
- обвитие пуповиной;
- слишком большой вес малыша.
При возникновении любых подозрений, пациентку направляют на прохождение генетического анализа.
В последние 8 недель беременности УЗИ назначают только для определения положения ребенка, его готовности к родам и оценки веса. От этого зависит тактика ведения родов.
Проведение ультразвуковой диагностики и расшифровку результатов следует доверять только опытным квалифицированным врачам. Именно такие специалисты ведут прием в клинике «Диана».
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.