Развитие плода: фетальный период
Содержание:
- Ремонтируем коробку передач Шевроле Нива
- Особенности изменений плода в фетальном периоде
- Осложнения предлежания плаценты
- Виды и симптомы
- Сон в ночное время
- Клинические корреляции
- Тридцать шестая — тридцать седьмая недели
- Диагностика
- Процесс развития эмбриона человека по дням на первом месяце
- Двадцать восьмая — двадцать девятая недели
- Шестая неделя
- Тридцать вторая — тридцать третья недели
- Как предотвратить потерю плода?
- Третья неделя внутриутробного развития ребенка
- Тринадцатая — четырнадцатая недели
- Проверим знания
- Патогенез (что происходит?) во время Неразвивающейся беременности:
- Восприимчивость плода
- Что происходит в организме после переноса эмбрионов?
Ремонтируем коробку передач Шевроле Нива
Особенности изменений плода в фетальном периоде
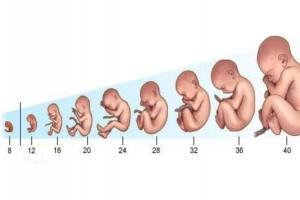
Увеличение роста плода особенно заметно на 3-5-м месяцах беременности, а массы тела — в последние два месяца. В начале третьего месяца рост головы замедляется, а рост тела ускоряется. На третьем месяце размер головы составляет половину длины тела в сидячем положении (теменно-копчикового размера), на пятом месяце — треть длины тела в стоячем положении (теменно-пяточного размера), а при рождении — 1 / 4 этой длины.
На третьем месяце развитие лица плода становится подобным человеческому. Глаза смещаются с боковой на вентральную поверхность, уши приближаются к своей окончательной позиции. Конечности достигают своей необходимой длины относительно остального тела, хотя нижние конечности остаются короткими и менее развитыми, чем верхние. До 12-й недели в длинных костях и черепе появляются первичные центры окостенения. Внешние половые органы до 12-й недели достигают такого развития, что пол плода можно определить при ультразвуковом исследовании. На 6-й неделе петли кишки вызывают выбухание пупочного канатика («пупочная грыжа»), но до 12-й недели они втягиваются в брюшную полость. Мышечные движения плода слабые и еще не ощущаются матерью.
Увеличение длины и массы тела плода в фетальном периоде
| Возраст, нед. | Теменно-копчиковый размер, см | Масса тела, г |
| 9-12 | 5-8 | 10-45 |
| 13-16 | 9-14 | 60-200 |
| 17-20 | 15-19 | 250-450 |
| 21-24 | 20-23 | 500-820 |
| 25-28 | 24-27 | 900-1300 |
| 29-32 | 28-30 | 900-1300 |
| 33-36 | 31-34 | 2200-2900 |
| 37-38 | 35-36 | 3000-3400 |
В течение четвертого и пятого месяцев плод быстро растет в длину и в конце первой половины внутриутробной жизни его копчиковой-теменной размер составляет 15 см, а масса плода не достигает 500 г. Плод покрывается нежным волосами — лануго, появляются брови и волосы на голове. Начиная с 20 нед, а иногда и раньше, движения плода четко различаются матерью.
Во второй половине фетального периода масса плода значительно увеличивается, особенно в течение последних двух с половиной месяцев, когда плод набирает массу 50% от массы при рождении.
На 6-м месяце кожа плода имеет красноватый цвет и морщины в связи с нехваткой соединительной ткани. Дыхательная и нервная системы и их координация недостаточно развиты.
В течение последних двух месяцев плод приобретает выраженные округлые контуры вследствие отложения подкожного жира. Кожа покрывается беловатым жировым веществом, которое состоит из продуктов секреции сальных желез.
В конце девятого месяца головка плода имеет наибольшие размеры из всех частей тела, что является важным в связи с тем, что она обычно первой проходит через родильный канал. Масса плода превышает 3000-3400 г, длина от макушки до пят — более 50 см. Половые органы хорошо развиты, яички опущены в мошонку.
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты :
- Placenta accrete — ворсины хориона (структурной единицы плаценты) граничат с миометрием, но не внедряются в него и не нарушают его структуру .
- Placenta increta — ворсины хориона проникают в мышечную стенку матки на некоторую глубину и нарушают её структуру.
- Placenta percreta — ворсины прорастают миометрий на всю глубину вплоть до висцеральной брюшины.
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Прерывание беременности. Предлежание плаценты создает угрозу прерывания беременности, что обусловлено схожестью причин возникновения неправильного расположения плаценты и преждевременных родов. Преждевременные роды чаще имеют место при полном предлежании плаценты (43,5 %) .
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Гипотония (пониженное артериальное давление) развивается из-за частых кровопотерь. По данным различных авторов, частота встречаемости гипотонии при беременности с аномально расположенной плацентой составляет 25-35 % .
Неправильное положения плода (поперечное, косое, тазовое) — ещё одно серьёзное последствие неправильного расположения плаценты, которое, в свою очередь, тоже сопровождается осложнениями, такими как асфиксия плода, выпадение петель пуповины, травма плода .
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Виды и симптомы
На сегодняшний день учёные, работающие в области терапевтической стоматологии, выявили три типа несовершенного дентиногенеза. Каждый из них имеет свою специфику развития и симптомы, кардинальным образом отличающиеся друг от друга.
Несовершенный дентиногенез I типа
Достаточно редкий тип патологии, при котором строение эмали поначалу не имеет внешних признаков нарушения, но при этом структура около пульпарного дентина разрушается. Среди основных симптомов этого типа большинство врачей называет следующие пункты:
- Кровоточивость дёсен;
- Подвижность до 2-й степени;
- Первые признаки патологической стираемости;
- Водянисто-серый цвет эмали;
- Луковичная форма коронковой части;
- Деформация дентинных канальцев;
- Болезненная реакция на твёрдую пищу.
Несовершенный дентиногенез I типа
Зачастую I тип протекает на фоне других генетических заболеваний, например, остеогенеза. Побочные симптомы проявившегося недуга при этом могут быть самыми разными, такими как:
- Нездоровый оттенок склер глазного яблока – от бледно-жёлтого до синюшного цвета;
- Нетипичное строение среднего уха;
- Повышенная ломкость костей.
Несовершенный дентиногенез II типа
Самый распространённый тип, имеющий собственное уникальное название – синдром Стентона-Капдепона, в честь учёных, изучивших и описавших данный вид заболевания. Главное отличие от I типа – обширное разрушение эмали уже при первых признаках проявления болезни, а также неоднородное строение дентина.
Несовершенный дентиногенез II типа
К другим симптомам II типа относятся:
- Специфический «янтарный» цвет эмали;
- Укороченные коронки зубов;
- Непроизвольное вскрытие пульповых камер;
- Дистальный прикус.
Несовершенный дентиногенез III типа
Данный вид рядом учёных считается мутировавшей стадией II типа, но некоторые источники описывают его как самостоятельную патологию. При ней дентинный матрикс имеет атипичную структуру, вызванную эмбриональным нарушением формирования клеток коллагена.
Имеет следующую симптоматику:
- Коричневый цвет зубной эмали;
- Множественные вскрытия пульповых камер и их расширение;
- Искривление и дегенеративные процессы корневой системы;
- Коронки зуба принимают «колокольную» форму.
У детей одним из главных симптомов может стать задержка прорезывания молочных зубов. Адентия в таком случае – следствие, поскольку несовершенный дентиногенез поражает только сформировавшиеся зубы.
Сон в ночное время
Клинические корреляции
Рождение плода происходит примерно через 266 суток, или 38 недель после оплодотворения. Ооцит является способным к оплодотворению в течение 12 ч после овуляции, тогда как сперматозоиды сохраняют эту способность в течение 6 суток. Так что большинство беременностей наступает в одну из шести суток, предшествующих овуляции.
Вычисление гестационного возраста плода проводится с первого дня последней нормальной менструации. Этот метод является достаточно точным при 28-дневном менструальном цикле, но при нерегулярных циклах возможны существенные ошибки. Так, время между овуляцией и следующей менструацией достаточно постоянное (14 ± 1 сутки), но время между овуляцией и предварительной менструацией может сильно варьировать. Кроме того, беременная может иметь маточное кровотечение примерно через 14 дней после оплодотворения в результате эрозивной активности имплантированной бластоцисты.
Большинство родов происходит в промежутке 10-14 дней от удержанного срока. Плоды, которые рождаются раньше срока родов, считаются незрелыми, а плоды, которые рождаются позже этого срока — перезрелыми.
Большую роль в определении гестационного возраста плода играет ультразвуковое исследование, которое обеспечивает точные измерения (ошибка 1-2 суток) теменно-копчикового размера в период от 7 до 14 нед развития. В промежутке между 16 и 30 нед развития для оценки гестационного возраста измеряют бипариетальный размер (диаметр) головки, окружность головки и живота и длину бедра. Точное измерение гестационного возраста имеет большое значение для акушерской тактики (недоношенность, переношенность, задержка роста плода, многоплодная беременность и др.).
Задержка внутриутробного развития (ЗВУР) плода характеризуется 10% и более дефицитом массы плода по отношению к ожидаемой в данном гестационном возрасте. Встречается с частотой 1:10 новорожденных; такие дети имеют высокий риск аномалий развития, неврологических расстройств, аспирации мекония, гипогликемии, гипокальциемии, синдрома дыхательных расстройств (РДС-синдрома). Причинами ЗВУР могут быть хромосомные аномалии (10%), тератогены, внутриутробные инфекции (ТОКСН-инфекции: краснуха, цитомегалия, токсоплазмоз, герпес и др.), материнские гипертензивные расстройства, плацентарная недостаточность, употребление матерью алкоголя, табака, наркотиков и т.п.
Основным стимулятором роста до и после рождения является инсулиноподобный фактор роста-1 (ИСР-1), который имеет митогенное и анаболическое действие. Уровень ИСР-1, продуцируемый эмбриональными тканями, коррелирует с ростом плода. Мутации гена ИСР-1 приводят к задержке внутриутробного роста, задержка роста продолжается и после рождения.
Тридцать шестая — тридцать седьмая недели
Кожа малыша становится совсем гладкой, она еще покрыта первородной смазкой, но частично эта смазка начинает отделяться и плавать в амниотической жидкости. За счет достаточно развитого подкожного жира температура тела малыша удерживается на более высоком уровне, чем температура тела матери. В кишечнике уже скопилось достаточно много мекония, так как плодик активно заглатывал околоплодные воды.
В этот период продолжается окостенение, и длинные трубчатые кости (бедро, плечо, голень) уже почти такие, как у новорожденного.
Рост составляет около 48 см, а масса — около 2,8 кг.
В этот период, если есть такая необходимость, уже можно делать кесарево сечение. Извлеченный ребенок, как правило, полностью жизнеспособен, и все органы и системы его организма могут функционировать так, как если бы он родился самостоятельно в срок.
А зачем же нужно делать кесарево в таком сроке? Во-первых, если у матери нарастают явления позднего гестоза (преэклампсия): повышается артериальное давление, нарастают отеки на ногах и нижней части живота, появляется белок в моче. Во-вторых, если раньше уже производилась операция кесарево сечение, а с ее момента прошло меньше, чем три года. В этом случае во время родов может возникнуть опасность разрыва матки по старому рубцу. В-третьих, если мать страдает сахарным диабетом, пороком сердца или другими серьезными болезнями, нет смысла ждать, когда начнутся естественные роды, которые могут ухудшить состояние как матери, так и ребенка. В-четвертых, если размеры таза не позволяют ребенку беспрепятственно пройти через естественные родовые пути.
А вообще показания к кесареву сечению определяет гинеколог, причем, как правило, не сам, а собирается врачебный консилиум, который и решает вопрос о том или ином методе родоразрешения.
Диагностика
Выявить дентиногенез на ранних стадиях – непростая задача даже для опытного стоматолога, поэтому распознавание болезни проходит в несколько этапов, первый из которых – сбор анамнеза. Необходимо выяснить обо всех хронических недугах, которые были не только у пациента, но и у его ближайших родственников.
Следующий шаг – визуальный осмотр. Проверяется прикус на наличие отклонений по вертикальной и горизонтальной оси, сравнивается цвет эмали нескольких соседних зубов, тщательно осматривается общее состояние шейки и коронки. После этого проводится проверка потенциальной стираемости.
Далее назначается рентгенография. Если имеет место подозрение на синдром Стентона-Капдепона, то нужно выявить сужение пульповых камер и аномальные состояния дентинных каналов. Кроме того врач осматривает очаги поражения дентина и фиксирует мутации кортикальной ткани челюсти, чаще всего – её неестественное истончение.
Последний этап – проверка возбудимости пульпы электричеством. Так как любое поражение дентина ведёт к атрофии тканей, то и реакция на электроды будет максимально сниженной.
Сложность диагностирования заключается ещё и в том, что дентиногенез легко перепутать с другими заболеваниями, в том числе и не имеющими прямого отношения к стоматологии. В группу входят следующие проблемы:
- Кислотный некроз;
- Мраморная болезнь;
- Синдром Элерса-Данлоса;
- Брахиоскелетогенитальный синдром;
- Гипофосфатазия;
- Амелогенез;
- Дентинная дисплазия.
Чтобы максимально обезопаситься от врачебной ошибки, любая постановка диагноза, связанная с дентиногенезом, подразумевает долгое обследование с обходом нескольких профильных специалистов и сдачей самых разных анализов.
Процесс развития эмбриона человека по дням на первом месяце
После оплодотворения яйцеклетки сперматозоидом образуется зигота. Через несколько часов после оплодотворения начинается дробление клеток. Они называются бластомеры. Это первый период развития эмбриона человека. Количество клеток за четыре дня увеличивается в геометрической прогрессии от двух до 58. Из них 53 обеспечат процесс развития эмбриона, а три нужны для образования пуповины, хориона и плаценты. Вокруг зародыша находится оболочка оплодотворения, которая не даёт ему увеличиваться в размерах. На четвёртый день первого периода развития эмбриона он имеет величину 0,14 мм, по форме напоминает ягоду ежевику.
На пятые сутки образуется пузырёк с жидкостью, который называется бластоциста. С его помощью к моменту имплантации плодного яйца к слизистой матки разрушается оболочка оплодотворения. С этого момента ничто не мешает росту зародыша и его размеры, и масса станут быстрее увеличиваться.
На шестые или седьмые сутки с момента зачатия эмбрион, который находится в плодном яйце, спускается к месту своего пребывания до рождения – полость матки. Он уже увеличился до двух миллиметров и имплантируется в её стенку. Этот период развития эмбриона длится сорок часов. В организме женщины начинает вырабатываться специальный гормон – хорионический гонадотропин человека (ХГЧ), который сигнализирует о том, что произошла беременность и обязывает организм начать перестраиваться к новым условиям.
Процесс развития эмбриона продолжается на второй неделе. К восьмому дню он находится в эндометрии и начинает получать питательные вещества с материнской крови, та как его запасы уже закончились. В процессе развития эмбриона к концу второй недели происходит образование первичных ворсинок. Вот тут-то женщине надо быть начеку. Вторая неделя беременности очень опасна. Момент прикрепления зародыша к стенке матки – это первый критический период беременности.
Под влиянием различных факторов зародыш может не имплантироваться. Существует много факторов, которые влияют на правильное развитие эмбриона в этот период его развития:
- повышенный тонус матки и нарушение её структуры,
- чрезмерная физическая нагрузка,
- влияние различных токсических веществ,
- механическое воздействие на матку,
- слишком глубокое залегание сосудов в матке.
С третьей недели эмбрион окружён эндометрием, он плотно прилегает к мышечному слою матки. В этот период развития эмбриона его клетки активно делятся, создаётся подобие кроветворной системы, формируется околоплодный пузырь. На этом этапе развития эмбриона происходит дифференциация клеток: каждая из них знает, за какой орган или систему будет отвечать в будущем.
На четвёртой неделе развития эмбриона можно зафиксировать, как сокращается сердечко крохи. Уже видны и ручки, и ножки, начинается процесс формирования жаберных дуг.
Двадцать восьмая — двадцать девятая недели
Плод совершает дыхательные движения, но поскольку он находится в амниотической (околоплодной) жидкости, то в легкие, естественно, попадает только она.
Вы можете испугаться за своего будущего ребенка: «Ведь он так может утонуть!». Нет! Он не утонет. Во-первых, околоплодные воды имеют такой же состав солей, глюкозы и других веществ, как и кровь плода. Поэтому они не могут навредить. Во-вторых, кровеносные сосуды, несущие кровь к легким и от них, еще практически не функционируют. Они заработают только тогда, когда ребенок родится. В-третьих, плод получает кислород через пуповину и плаценту от матери.
В этот период он открывает глаза полностью (естественно, когда не спит) и может уже переводить взгляд с объекта на объект (правда, кроме кровеносных сосудов, пуповины да ярких вспышек извне ему рассматривать нечего).
Он уже хорошо слышит и при громких, резких звуках пугается и даже подпрыгивает, а при спокойном голосе матери или отца, плавной, тихой музыке — успокаивается.
Его размеры составляют около 37 см, а масса — около 1,4 кг.
Шестая неделя
На шестой неделе начинается развитие плаценты, но кровообращение между ней и самим эмбрионом не функционирует. Формируется головной мозг плода, а также мышцы лица. Глаза эмбриона уже более выражены и начинают формироваться веки. Развиваются верхние конечности, ножки пока остаются в неизменном виде. В сердце завершается деление на камеры; формируются первые почки, а также отделы желудочно-кишечного тракта.
Примерно к 25 дню заканчивается развитие нервной трубки зародыша. У беременной женщины может появится тошнота, а иногда и рвота, частое мочеиспускание, запоры. В этот период уже желательно встать на учет к гинекологу. Врач назначит витамины, необходимые для развития плода и направит на анализы.
Тридцать вторая — тридцать третья недели
В этот период плод обычно занимает то положение, в котором он будет рождаться — головкой вниз. Но иногда он не успевает повернуться и занимает неправильное положение — ягодичное или поперечное, и тогда во время родов могут возникнуть затруднения, разрешить которые можно путем операции — кесарево сечение.
Кожа начинает приобретать нормальный, розовый цвет, она уже не такая морщинистая за счет того, что в подкожной клетчатке накапливается жир.
В этот период у плода имеются все рефлексы, присущие новорожденным. Но они гораздо слабее, да и тонус мышц не так выражен, как у новорожденных.
Рост обычно составляет около 43 см, а масса — около 2 кг.
Как предотвратить потерю плода?
Являясь мультифакторной патологией, синдром потери плода в разных случаях проявляется с различной вероятностью. Тем не менее, уже имеются и активно разрабатываются меры, позволяющие сохранить жизнь эмбриона, повысить шансы на его успешное вынашивание и рождение. К таковым относятся следующие способы:
- Проверка на совместимость. Сегодня для предотвращения смерти плода в клиниках проводится тестирование супружеской пары на гистосовместимость, то есть на наличие/отсутствие антигенов HLA, которые провоцируют иммунную агрессию материнского организма на генетический материал отца в клетках плода. По результатам этого исследования рассчитывается вероятность успешного рождения ребенка. Если тест HLA демонстрируют высокий риск отторжения плода, иммунная система матери корректируется отцовскими или донорскими лимфоцитами.
- Профилактика. Прежде всего она направлена на предотвращение заражения матери и ребенка половыми заболеваниями — герпесом, хламидиозом, сифилисом и т. д. Для этого рекомендуется использовать барьерные контрацептивы, ограничить сексуальную активность, исключить беспорядочные сексуальные контакты. Также сюда входят защитные меры против заражения другими микроорганизмами, способными вызвать мощный иммунный ответ. К профилактическим мерам также стоит отнести ограничение физической активности, соблюдение диеты, сокращение потенциально стрессовых ситуаций и т. д.
- Диагностика. Женщинам, входящим в группу риска, в том числе уже терявшим ребенка (синдром привычной потери плода), назначается комплекс диагностических обследований. В него включены УЗИ органов малого таза, бактериологический и биохимический анализы крови, гормональные, генетические и иммунологические тесты. Осуществляемые в лабораторных условиях, эти исследования позволяют выявить инфекции, хромосомные аномалии у родителей и другие нарушения на раннем этапе, что позволяет относительно безболезненно для родителей прервать беременность или выработать стратегию для ее поддержания.
- Терапия. В настоящее время основной способ поддержки беременности при имеющемся риске ее потери является медикаментозное лечение. В зависимости от факторов, влияющих на процесс вынашивания ребенка у конкретной женщины, используется гормональная терапия, иммунотерапия, назначаются антибиотики, противовирусные, иммуномодулирующие и другие препараты. Медикаментозное лечение должно назначаться только квалифицированным врачом после проведения диагностических процедур.
Третья неделя внутриутробного развития ребенка
Эта неделя — самая ответственная для зародыша. В этот период все неблагоприятные факторы — алкоголь, наркотики, курение, прием лекарств, инфекции, могут нанести зародышу непоправимый вред. На третьей неделе образуется будущая плацента, будущие кровеносные сосуды, половые клетки, начинают формироваться дыхательная, пищеварительная и нервная системы, скелет, мышцы, кожа.
Четвертая неделя. Эмбрион, который до этого был похож на диск, состоящий из трех слоев, постепенно превращается в цилиндр. Начинают формироваться отдельные органы. И первым появляется сердце. Его сокращения можно фиксировать с 23-го дня беременности. Начинают появляться ротовая и анальная ямки, первичная кишка, похожая на трубку, печень, поджелудочная железа, селезенка. К концу первого месяца длина зародыша составляет около 5 мм, и он похож на фасолинку с маленькими выростами, которые потом станут ручками и ножками.
Тринадцатая — четырнадцатая недели
На 13-й неделе у плода почти окончательно сформированы вкусовые рецепторы, и он начинает активно заглатывать околоплодную жидкость, предпочитая сладкие околоплодные воды водам другого вкуса. Да, в таком раннем возрасте он уже гурман! Ведь ему совсем не обязательно пить их, поскольку все необходимые питательные вещества он получает от матери через плаценту, которая, кстати, к 13-й неделе полностью сформирована. Скорее всего, заглатывая околоплодные воды и сося палец, плодик готовится к внеутробному питанию.
В этот период у него появляются фазы сна и бодрствования. Становится симпатичным личико, появляются щечки. Плод становится весьма подвижным, однако, по сравнению с более ранними периодами, его движения более плавные. На теле появляются волоски и потовые железы.
Длина плодика около 10 см, а вес — около 25 г.
Проверим знания
Ключевые вопросы
1. Укажите продолжительность эмбрионального этапа развития человека: 20 недель; 28 недель; 40 недель; 45 недель. 2. Почему беременной женщине противопоказано курить? 3. Как называются клетки, образующиеся в результате дробления? В чем отличие дробления от обычного деления? 4. Назовите основные периоды развития зародыша человека. В каком периоде эмбрионального развития человека происходит дифференциация клеток? 5. Что такое критические периоды развития зародыша человека?
Сложные вопросы
1. Как условия и образ жизни матери влияют на формирование и развитие плода? 2. Какие факторы современной жизни могут повлиять на здоровье будущих детей? Объясните почему. 3. Как вы можете объяснить выражение «осознанное материнство и отцовство»? Что такое планирование беременности? Как оно способствует рождению здорового ребенка? 4. Как вы относитесь к возможности клонирования человека? 5. Используя материал учебного пособия, установите соответствие между понятием, его категорией и содержанием. Понятия: А — размножение; Б — яйцеклетки; В — сперматозоиды; Г — оплодотворение; Д — семенники; Е — матка; Ж — яичники. Категории: 1 — клетка; 2 — процесс; 3 — орган; 4 — железа. : а) слияние половых клеток; б) образуются в яичниках; в) воспроизведение себе подобных; г) предназначен для вынашивания плода; д) производят яйцеклетки; е) образуются в семенниках; ж) производит сперматозоиды.
Индивидуальное домашнее задание. Используя дополнительные источники информации, подготовьте презентацию на тему «Пороки развития плода как следствие нездорового образа жизни будущей матери».
Патогенез (что происходит?) во время Неразвивающейся беременности:
Основным патогенетическим моментом неразвивающейся беременности является остановка в первую очередь ФПК при продолжающемся маточно-плацентарном кровообращении. Выделяют следующие патоморфологические процессы, характерные для неразвивающейся беременности.
- Снижение и прекращение эмбриохориального кровообращения в сочетании с инволюционными изменениями ворсин хориона. Пограничным состоянием между нарушенной и неразвивающейся беременностью считается отсутствие эритроцитов в просвете отдельно сохранившихся сосудов. Это свидетельствует о несомненной смерти эмбриона и полном прекращении метаболических процессов, необходимых для развития беременности.
- Прекращение МПК на фоне инволюционных изменений децидуальной ткани.
- Перифокальная лейкоцитарно-фибринозная экссудативная реакция эндометрия, вызванная присутствием погибших элементов плодного яйца в полости матки. Ее особенностью является выраженный фибринозный компонент, благодаря которому происходит биологическая «консервация» эмбриотрофобластических остатков.
При неразвивающейся беременности может иметь место феномен «обратного развития эндометрия», связанный с длительной персистенцией желтого тела яичника в условиях постепенно угасающей гормональной активности умершего плода.
Эндометрий, прилежащий к зоне расположения регрессирующего плодного пузыря, некоторое время может сохранять децидуальную трансформацию, но на большем протяжении имеет нефункционирующий или гипопластичный вид. При полном регрессе желтого тела может начаться созревание очередных фолликулов в яичнике, и тогда эндометрий будет иметь признаки ранней, средней или поздней стадии фазы пролиферации. О длительной персистенции неразвивающейся беременности свидетельствуют признаки железисто-кистозной гиперплазии эндометрия.
После смерти эмбриона и остановки ФПК стенки сосудов спадаются, в просвете капилляров ворсин обнаруживаются эритроциты, отмечается гидропический отек (вторичный) и фиброз стромы ворсин. Если в сосудах ворсин отсутствуют эритроциты, то можно предположить, что остановка эмбриоплацентарного кровообращения наступила до 4-5 нед гестации; если преобладают ядерные эритроциты, то смерть эмбриона произошла в период желточного кровообращения (5-9-я неделя беременности). Наличие безъядерных эритроцитов свидетельствует о нарушении развития эмбриона уже в более поздние сроки гестации.
Восприимчивость плода
Ученые, которые ежедневно наблюдают за развитием плода, считают, что большую часть времени плод спит, а не отрабатывает свои новые умения. На 32-й неделе сон занимает 90-95% времени в сутки. Часть этого времени плод спит глубоким сном, часть – быстрым сном, и еще часть он находится в промежуточном состоянии, которое является результатом деятельности развивающегося мозга, и которое отличается от сна новорожденного, ребенка и взрослого. В стадии быстрого сна плод двигает глазами подобно тому, как это делают взрослые, и многие ученые считают это сном. ДиПетро предполагает, что плод видит сны о том, что он знает – об ощущениях, которые он испытывает в утробе.
Ближе к появлению на свет плод спит от 85% до 90% времени, как новорожденный. В промежутках между моментами короткого сна плод испытывает «что-то вроде периода бодрствования», — таково мнение эволюционного психолога, кандидата наук Уильяма Файлера, который совместно с коллегами из университета Колумбии наблюдает циклы сна и бодрствования для того, чтобы выявить примеры нормального и аномального развития мозга, а также сделать возможные прогнозы относительно синдрома внезапной смертиноворожденного
«Мы фактически спрашиваем плод: на что ты обращаешь внимание? Адекватно лидействует твоя нервная система?» — говорит Файлер
Что происходит в организме после переноса эмбрионов?
После перемещения плодного яйца в маточную полость его имплантация в эндометрий происходит в течение 2-8 дней. При процедуре ЭКО чаще наблюдается поздняя имплантация, что связано с длительным периодом адаптации бластомеров к новой среде.
На сроки внедрения эмбриона в стенку матки влияют следующие факторы:
- состояние эндометрия;
- психоэмоциональное состояние;
- гормональный фон;
- острые инфекционные заболевания и т.д.
В 1 дпп пятидневок плодное яйцо продолжает свое развитие. Из 6- или 8-клеточного эмбриона формируется 16-64-клеточная морула, клетки которой продолжают делиться. И только на вторые сутки после процедуры ЭКО она превращается в бластоцисту, состоящую из сотни клеток.
Уже на 3-4 сутки бластоциста покидает свою оболочку и «находит» подходящее место для имплантации. На 5-й день она проникает в эндометрий и только на 7-й день заканчивает имплантацию, после чего ее клетки подразделяются на два типа: те, из которых будет развиваться зародыш и те, из которых произойдет формирование плаценты.