Сколько длится овуляция?
Содержание:
- Бластоциста
- Когда лучше делать тест на овуляцию?
- Кратко об имплантации и раннем развитии эмбриона
- Осложнения стимуляции
- Немного физиологии
- Безопасно ли принимать КОК в течение 5–10 лет или даже дольше?
- Как лечат нарушения менструального цикла?
- От чего бывает поликистоз яичников
- УЗИ мониторинг созревания фолликула
- Как проводится фолликулометрия
- Стадии развития фолликула
- Немного теории
- Яичниковый цикл
- Когда происходит оплодотворение после овуляции?
- Причины нарушений менструального цикла
Бластоциста
Когда морула попадает в полость матки, через прозрачную зону с микроокружения эмбриона начинает просачиваться жидкость, которая накапливается в межклеточных пространствах внутренней клеточной массы. Постепенно межклеточные пространства сливаются и формируют единую полость — бластоцель. Клетки внутренней клеточной массы образуют эмбриобласт и локализованы на одном полюсе, тогда как клетки наружной клеточной массы или трофобласт, становятся плоскими и образуют стенку бластоцисты. Прозрачная зона исчезает, что дает возможность бластоцистам осуществить имплантацию.
Клетки трофобласта, которые локализуются над эмбриобластным полюсом бластоцисты, около шестого дня начинают врастать в эпителий эндометрия — слизистой оболочки матки. Прикрепление и инвазия трофобласта обеспечиваются действием интегринов, выделяемых клетками трофобласта, а также ламинином и фибронектином межклеточного матрикса эндометрия.
Имплантация является результатом комплексных взаимодействий трофобласта и эндометрия. К концу первой недели развития зародыш человека проходит стадию морулы, бластоцисты и начинает имплантацию в слизистую оболочку матки. Итак, имплантация происходит в конце первой недели развития.
Клинические корреляции. Аномальные зародыши обычно погибают через 2-3 нед после оплодотворения, поэтому их частоту определить трудно. Полагают, что около 50% беременностей заканчиваются самопроизвольными выкидышами, и половина из них обусловлена хромосомными аномалиями. Эти выкидыши является следствием так называемых «пренатальных фильтров», что отбраковывают аномальные эмбрионы и тем самым уменьшают количество индивидов с врожденными пороками до 2-3% вместо 12%.
При комбинации методов экстракорпорального оплодотворения и полимеразной цепной реакции (ПЦР) проводится молекулярный скрининг эмбрионов с генетическими аномалиями (преимплантационная диагностика). Для этого достаточно выделить один бластомер из эмбриона ранней стадии развития и реплификовать его ДНК для дальнейшего исследования. Программа «Геном человека» занимается изучением связи специфических генов с различными клиническими синдромами.
Когда лучше делать тест на овуляцию?
Чтобы получить объективные результаты исследования, женщина должна четко знать, когда нужно делать тест на овуляцию
Данный процесс длится всего несколько часов, поэтому важно успеть засечь его с помощью теста. Для того чтобы добиться верного результата, необходимо точно знать продолжительность своего менструального цикла
Идеально, когда он постоянен и от одних месячных до следующих проходит одинаковое количество дней. Трудности в использовании теста на овуляцию возникают у женщин с непостоянным циклом месячных.
На какой день делать тест на овуляцию?
Рассказывая про то, как правильно делать тест на овуляцию специалисты указывают на время начала исследований. Чтобы правильно определить, когда делать тест на овуляцию после месячных, женщине необходимо подсчитать продолжительность своего цикла. Установлено, что выход созревшей яйцеклетки происходит примерно в середине менструального цикла: при классическом цикле 28 дней – на 14-й день.
Женщинам с постоянными, регулярными месячными врачи рекомендуют делать тест за 17 дней до начала следующих циклических выделений. Связано это с тем, что фаза желтого тела делится 12–16 дней (в среднем 14). Отняв от длины цикла 17, женщина получит номер дня, с которого нужно начинать проводить тесты.
Когда делать тест при ранней овуляции?
У женщин с нестабильными, нерегулярными месячными часто возникают вопрос: когда надо делать тест на овуляцию, если длина цикла непостоянна? Если у девушки цикл короткий, значит, овуляция у нее ранняя. В большинстве случаев выход яйцеклетки происходит на 8–10-й день цикла. Чтобы установить точный день овуляции, тесты врачи рекомендуют начинать проводить на 5-6-й день после прошедших месячных. В таком случае овуляция может определиться на 2-3-й день регулярных исследований уровня ЛГ.
Поздняя овуляция – когда делать тест?
Чтобы установить время выхода яйцеклетки из фолликула при длинном цикле месячных, результативно провести тест на овуляцию, когда начинать делать его – лучше уточнить у гинеколога. Все зависит от продолжительности цикла. Если у девушки месячные проходят постоянно в срок, а длина цикла одинакова на протяжении последнего полугода, начинать устанавливать время овуляции в организме нужно за 17 дней до начала предполагаемых месячных.
Когда цикл нестабилен, от длины самого короткого отнимают указанный срок и проводят тесты. Чтобы узнать, как правильно делать тест на позднюю овуляцию необходимо заглянуть в календарь и установить продолжительность самого длинного цикла. От этого показателя необходимо и отталкиваться при исследованиях.
Тест на овуляцию – в какое время делать?
В большинстве случаев инструкция к тестам на овуляцию не содержит информации относительно предпочитаемого времени проведения теста. В связи с этим некоторые женщины задумываются над тем, можно ли делать тест на овуляцию вечером. Специалисты утверждают, что проводить исследование допускается практически в любое время суток.
При этом необходимо учитывать несколько особенностей:
- Тест лучше делать ежедневно примерно в одно время.
- Концентрация гормона в утренней порции мочи выше, поэтому вероятность диагностировать скорую овуляцию выше утром. Учитывая это, на вопрос относительно того можно ли тест на овуляцию делать утром врачи отвечают утвердительно.
- До проведения исследования необходимо воздержаться от мочеиспускания на протяжении 4 часов.
- Перед тестом нежелательно употреблять много жидкости – этот снизит концентрацию ЛГ в моче и отразится на результате.
Как часто делать тест на овуляцию?
Определение овуляции по тесту занимает некоторое время. Невозможно предугадать, когда произойдет выход яйцеклетки, поэтому женщина вынуждена проводить тест ежедневно. В большинстве случаев весь период исследования делится 5–7 дней. Необходимо помнить, что повышение концентрации ЛГ длится на протяжении суток.
Учитывая эту особенность, рассказывая о том, как правильно делать тест на овуляцию, врачи рекомендуют проводить исследование 2 раза в день. Возможно, что пик концентрации гормона будет наблюдаться утром, а тест проведется только вечером. К этому времени концентрация снизится и результат будет отрицательным. Чтобы не попасть в такую ситуацию, необходимо делать тест на овуляцию утром и вечером, ежедневно, до получения положительного результата.
Кратко об имплантации и раннем развитии эмбриона
В постимплантационный период многие женщины хотят убедиться в успешности ЭКО и поэтому прибегают к использованию «домашних» тестов на беременность. Врачи рекомендуют сдавать анализы на ХГЧ не ранее, чем через 2 недели после оплодотворения.
Чтобы понять, чем обусловлены рекомендации репродуктологов, следует разобраться в том, что происходит с организмом женщины сразу после трансфера зародыша в полость матки:
- Имплантация – занимает 40 часов после подсадки диплоидной клетки в полость репродуктивного органа. В фазе гаструляции зародыш внедряется в разрыхленный эндометрий в два этапа: первый – прилипание (адгезия), второй – погружение (инвазия). Во второй фазе эмбрион разрушает клеточную структуру слизистой матки до тех пор, пока не вступит в контакт с кровеносными капиллярами;
- Формирование двухслойного зародыша – длится не более 3 суток, начиная с 7-го дня после переноса эмбриона. В процессе активного развития происходит образование двух зародышевых лепестков – эктодерма и эндодерма. Они представляют собой щит, из которого впоследствии развивается тело плода;
- Сворачивание энтодермы – внезародышевые ткани образуют мешок, а полости между клетками мезенхимы заполняются жидкостью. В процессе их слияния вокруг плода образуется экзоцелом.
Окончательное внедрение зародыша в эндометрий происходит на 7-е сутки после трансфера. И только в этот период зародышевые лепестки начинают продуцировать ХГЧ – хорионический гонадотропин человека. Однако в первую неделю беременности его сывороточная концентрация слишком маленькая, поэтому тест чаще всего дает отрицательный результат.
Осложнения стимуляции
Прием гормональных средств сопряжен с крупным риском для общего здоровья женщины
Поэтому очень важно изначально подобрать правильную дозировку и определить срок приема. Обычно врачи отслеживают три возможные патологии:
- гиперстимуляция яичников — наиболее распространенная проблема. Проявляется вздутием живота, уменьшением объема мочи, болью в области яичников;
- многоплодная беременность. Врачи стараются максимально снизить риск возникновения многоплодной беременности, так как это дает огромную нагрузку на репродуктивную систему. Но для повышения шансов беременности в матку подсаживают сразу несколько эмбрионов, поэтому бывают случаи, когда приживаются сразу несколько;
- внематочная беременность. Такое осложнение появляется очень редко при ЭКО. Проявляется такая проблема головокружением, болью в животе, слабостью. В этом случае необходимо немедленно обратиться к врачу.
ЭКО помогает забеременеть даже с диагнозом бесплодие, поэтому главное — не отчаиваться, если не все получается с первого раза. Правильный подход к стимуляции обязательно даст свои результаты.
Видео: бесплодие — не приговор
Немного физиологии
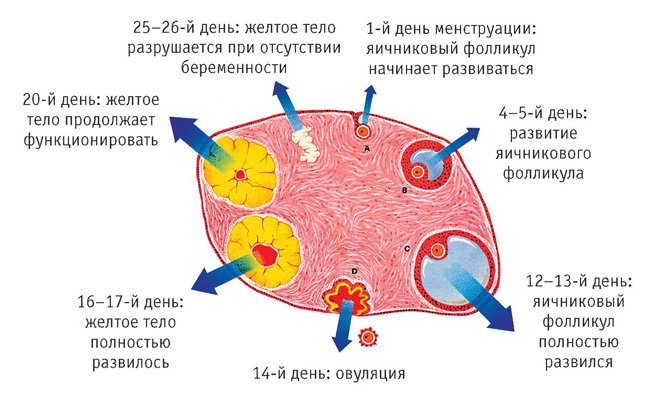
В течение первых 1—2 лет после начала менструаций устанавливается регулярный менструальный цикл, а вместе с ним и регулярные овуляции, которые сопровождают женщину до периода перименопаузы. Первым днем цикла считается первый день менструального кровотечения, нормальный цикл составляет 21—35 дней, наиболее часто встречается цикл 28—30 дней, длительность кровянистых выделений 3—5 дней. При регулярном 28—30-дневном цикле овуляция происходит практически ежемесячно, без овуляции проходит не более 1—2 циклов в год. Чем более длительный или короткий менструальный цикл, тем больше вероятность ановуляторных циклов, в которых яйцеклетка не выходит из яичника.
Рассмотрим подробно, что происходит в женском организме в течение одного цикла. В первые дни менструации уровень женских гормонов в крови наиболее низкий. Чтобы его поднять, со стороны высшей нервной системы в гипофиз поступает сигнал к стимуляции яичников и начинается активная выработка фолликулостимулирующего гормона (ФСГ). Под его воздействием в яичниках происходит рост нескольких фолликулов, один из которых станет доминантным – лидирующим, его размер будет наибольшим, и в нем созреет полноценная яйцеклетка.
В процессе своего роста фолликул является, с одной стороны, гормонопродуцирующим органом, а с другой – питательной средой для растущей яйцеклетки и будущего зародыша. Уровень эстрогенов, вырабатываемых растущим фолликулом, нарастает сначала медленно, постепенно, а потом резко. В ответ на это быстрое повышение концентрации эстрадиола в гипофизе происходит преовуляторный выброс лютеинезирующего гормона (ЛГ), что провоцирует разрыв созревшего фолликула и выход яйцеклетки в брюшную полость. Этот процесс и называется овуляцией.
В брюшной полости яйцеклетка захватывается фимбриями маточной трубы, и впоследствии в трубе происходит оплодотворение. А на месте бывшего доминантного фолликула под воздействием все того же ЛГ образуется новый гормонопродуцирующий орган, который называется желтое тело. По сути это те же самые клетки, но в них начинают работать другие ферментные системы. Желтое тело вырабатывает прогестерон и частично эстрадиол в течение 13—14 дней и готовит матку (в основном ее внутреннюю слизистую оболочку) к имплантации – внедрению в нее плодного яйца. Если беременность наступила, то от зародыша в кровь матери начинает поступать вещество, которое называется хорионический гонадотропин (ХГЧ). На определении концентрации этого вещества в крови или моче женщины основаны тесты ранней диагностики беременности. Этот гормон заставляет желтое тело работать гораздо дольше, чем 13—14 дней, фактически это обеспечивает гормональную поддержку беременности в течение почти всего первого триместра. Если беременность не наступила, то желтое тело подвергается обратному развитию, уровень гормонов в крови падает и начинается отторжение слизистой оболочки полости матки – менструация.
При регулярном 28-дневном цикле овуляция происходит на 13—14-й дни цикла, и вероятность зачатия наиболее высока именно в эти дни, они составляет около 33%. Но если бы зачатие могло произойти только в один день в месяц, шансы на зачатие в каждом цикле были бы очень малы. К счастью, природа гораздо мудрее, поэтому жизнеспособность и оплодотворяющая способность сперматозоидов в женском организме в период овуляции, то есть при высокой концентрации эстрогенов, сохраняется до двух, а по некоторым данным — и до девяти суток, а способность яйцеклетки к зачатию – до 24—36 часов. Соответственно, потенциально «благоприятными» становятся 2—3 дня, предшествующие овуляции, и 1—2 дня после овуляции, то есть при регулярном 28—30- дневном цикле это примерно 10—17-й дни цикла. В этот период половые контакты рекомендуются с интервалом не чаще 1 раза в 36 часов, потому что за меньшее время в сперме не успевает накопиться необходимая для зачатия концентрация сперматозоидов.
Безопасно ли принимать КОК в течение 5–10 лет или даже дольше?
Принимать КОК абсолютно безопасно при условии, что они были назначены правильно: у женщины не было противопоказаний до начала приёма и не возникло в процессе.
Есть мнение, что нужно обязательно делать перерыв в приёме КОК, иначе яичники расслабятся и перестанут работать. Но это в корне неправильная мысль.
Первые три месяца приёма таблеток — период адаптации. В это время грудь может быть слишком чувствительной, нагрубать, болеть, иногда появляются мажущие выделения из влагалища, тошнота и другие побочные эффекты. Кроме того, в первые три месяца повышается риск тромбоза.
Если вы периодически отменяете приём КОК, а потом начинаете заново, вы каждый раз повышаете риск тромбоза. Поэтому если у вас нет противопоказаний к оральным контрацептивам, а главное, лично вам принимать их удобно, то пить их стоит либо до планирования беременности, либо до возраста естественной менопаузы.
Как лечат нарушения менструального цикла?
Лечение менструальных расстройств начинается с медикаментозной терапии, при ее неэффективности применяется хирургическое вмешательство. Варианты лечения зависят от причины нарушения менструального цикла. Тактика лечения: гормональная терапия, обезболивание, хирургическая остановка кровотечения.
Гормональная терапия при нарушениях менструации
Низкодозированные противозачаточные таблетки помогают контролировать тяжелые или нерегулярные кровотечения, вызванные гормональным дисбалансом. Оральные контрацептивы и противозачаточные пластыри эффективны для восстановления регулярного менструального цикла. Их применение позволяет уменьшить кровопотерю во время месячных, облегчить боль в области живота во время менструации.
Прогестины как пероральные, так и инъекционные, также используются для лечения сильных кровотечений, особенно в связи с отсутствием овуляции. Хотя они не работают так же хорошо, как эстрогены, они эффективны для долгосрочного лечения. Побочные эффекты включают нерегулярные менструальные кровотечения, увеличение веса и, иногда, изменения настроения.
Противозачаточные таблетки противопоказаны курящим или женщинам, у которых в анамнезе была легочная эмболия, тромбозы, инсульты.
Для лечения и остановки кровотечения, вызванного эндометриозом, делаются Инъекции Депо-провера (гестаген).
Для лечения тяжелых менструальных кровотечений у женщин, а также для контрацепции и предупреждения гиперплазии эндометрия показана внутриматочная терапевтическая система с левоноргестрелом (Мирена).
Система Mirena может находиться в матке до пяти лет. В течение этого времени она медленно выпускает низкую дозу левоноргестрела (прогестина) в матку. Мирена устраняет симптомы дисменореи и уменьшает кровопотерю во время менструации.
Обезболивание и снятие спазмов
Для лечения менструальных кровотечений и спазмов назначаются нестероидные противовоспалительные препараты (НПВП). Эти средства доступны без рецепта и по рецепту. Чаще всего гинекологи выписывают ибупрофен и напроксен.
Общие побочные эффекты включают расстройство желудка, головные боли, головокружение и сонливость. Аспирин не рекомендуется, потому что он может вызвать более сильное кровотечение.
Транексамовая кислота
Транексамовая кислота (Транексам) помогает уменьшить менструальную кровопотерю, но препарат должен приниматься только во время кровотечения.
Хирургические методы остановки кровотечения
Хирургическое лечение применяется при неэффективности медикаментозной терапии.
Если кровотечение вызвано миомой, которая не реагирует на лекарства, применяется хирургическое вмешательство, вид которого будет зависеть от размера, типа и расположения этой опухоли.
В тяжелых случаях, когда миомы большие или вызывают сильное кровотечение или боль, может потребоваться гистерэктомия. Во время гистерэктомии миома удаляется вместе с маткой.
Другие варианты включают:
- эмболизацию маточных артерий – блокировка артерии для прекращения кровоснабжения опухоли;
- ультразвуковую абляцию – разрушение миомы;
- миомэктомию (лапароскопическую при помощи лапароскопа через разрезы брюшной полости, гистероскопическую при помощи резектоскопа через влагалище).
Для остановки сильных кровотечений применяется абляция эндометрия – удаление слизистой оболочки (лазерная, радиочастотная,термическая).
От чего бывает поликистоз яичников
- Уровень гормонов в организме несет ответственность за процесс полового созревания и исполнение репродуктивной деятельности. Во время эндокринных изменений происходят сбои и в работе яичников как в органе, который непосредственно участвует в процессе овуляции. Источником нарушений ученые называют избыточное количество мужских половых гормонов – андрогенов. В качестве внешних проявлений гормонального сбоя выступает ряд признаков: усиленный рост волос на лице и участках тела, угревые высыпания, повышение жирности кожи, увеличение клитора, огрубление голоса, уменьшение количества менструальных выделений.
- Генетические или наследственные факторы могут способствовать нарушениям в строении органов.
- Лишний вес, приводящий к ожирению, является причиной заболевания самостоятельно или, как следствие других болезней, например, сахарного диабета. Результатом становится все та же непроходимость яичников из-за избыточных жировых отложений.
При поликистозе яичников происходит изменения в менструальном цикле. Если наблюдаются изменения в виде болезненных ощущений, отсутствия, несвоевременности, скудном или, наоборот, обильном количестве выделений, следует проводить диагностику. На ее основе назначается соответствующее результативное лечение.
УЗИ мониторинг созревания фолликула
Увеличенные фолликулы, их большое число каждый менструальный цикл — признаки гормональных нарушений. Из-за гормональных нарушений могут возникать различные заболевания. Например, фолликулярные и лютеиновые кисты яичников. Они представляют собой чрезмерно увеличенные фолликулы, в которых не произошла овуляция. Нарушения созревания фолликулов, отсутствие овуляции — частые причины бесплодия.
Для того, чтобы исключить бесплодие из-за отсутствия созревания фолликулов с последующей овуляцией, обычно проводят УЗИ мониторинг роста фолликулов. Для этого каждые несколько дней делается УЗИ яичников. Определяется рост, размеры, число фолликулов. Исследование называется фолликулометрия.
УЗИ яичников. Стрелкой указан доминантный фолликул. 10 день.
Фолликулы на 7 день визуализируются как маленькие, 5-6 мм в диаметре, полости в ткани яичников, заполненные жидкостью.
Фолликул на 11 день достигает размера 10-12 мм в диаметре. Уже с большой точностью можно определить, какой фолликул доминантный.
Достигает фолликул 18 мм на 12 день цикла. Большой фолликул, 21 мм, говорит о том, что совсем скоро будет овуляция. Обычно это 13-15 день цикла. Огромный фолликул, 28-30 мм и более — скорее всего, образовалась фолликулярная киста. Как правило, такие кисты носят функциональный характер и проходят самостоятельно.
На 14 день происходит овуляция. После разрыва доминантный фолликул может исчезнуть, или уменьшится в размерах.
После завершения овуляции, как было сказано выше, фолликул превращается в жёлтое тело. Для успешного наступления беременности важен уровень гормона жёлтого тела — прогестерона. Если уровень этого гормона окажется ниже требуемого, беременность может не наступить, или прерваться на ранних сроках. В таком случае говорят о недостаточности жёлтого тела. Для исключения этой патологии продолжают делать регулярные УЗИ яичников, проводят определение уровней прогестерона в крови.
Как проводится фолликулометрия
С помощью УЗ-оборудования врачи наблюдают за ростом доминирующего фолликула, который во время овуляции должен «выпустить» яйцеклетку. Параллельно проводится мониторинг толщины и структуры эндометрия – слизистого слоя, в который имплантируется оплодотворенная яйцеклетка. Эта методика поможет не пропустить дни, благоприятные для зачатия.
Пациентке проводится несколько сеансов УЗИ – от трех до пяти. Фолликулометрию делают в следующие сроки менструального цикла:
- На 9-11 день. Врач видит, нужно ли ждать овуляции в этом месяце, Должен образоваться доминирующий фолликул диаметром 17-23 мм.
- Через каждые два дня, пока яйцеклетка не покинет яичник, а на ее месте не обнаружится жёлтое тело, подготавливающее организм к беременности. В задней полости матки обнаруживается жидкость.
Обследование проводится:
- Трансабдоминально – через ткани передней брюшной стенки. Датчик помещается на живот, кожу которого смазывают специальным проводящим гелем. Гель гипоаллергенен, он нужен для улучшения проходимости ультразвука и повышения сцепления датчика с кожей.
- Трансвагинально – через влагалище, куда помещают датчик, на который надет презерватив.
Для трансвагинальной фолликулометрии подготовка не требуется, а для трансабдоминального мониторинга нужно позаботиться о наполненности мочевого пузыря. Для этого нужно выпить 250-500 мл воды и подождать полтора часа.
Результаты обследования — фолликулометрии
Во время процедуры врач на экране видит, созрела ли яйцеклетка и готова ли слизистая матки ее принять. Диагностируются:
- фолликулярные кисты — образования с жидкостью внутри;
- поликистоз яичников — состояние, при котором ткань органа похожа на скопление мелких кистозных пузырьков;
- нарушения овуляции и созревания эндометрия;
- отсутствие фолликулов, которые могут овулировать;
- персистирование — состояние, когда фолликулы созревают, но не «выпускают» яйцеклетки
Процедура позволяет женщине узнать, стоит ли ждать наступления беременности в конкретном цикле, а врачу гинекологу — выяснить насколько продуктивно лечится пациентка. Несмотря на многократное применение УЗИ организм женщины не страдает, поскольку ультразвук безопасен для человеческого организма.
Стадии развития фолликула
Фолликулогенез – беспрерывное созревание фолликулов, которое начинается в антенатальном, а заканчивается в климактерическом периоде. По причине апоптоза большинство недозревших женских половых клеток погибает. Только незначительная их часть проходит весь цикл созревания и принимает участие в овуляции.
Типов структурных элементов яичников определяется стадией их развития:
- примордиальные (зародышевые);
- преантральные (первичные);
- антральные (вторичные);
- преовуляторные (граафовы пузырьки).
За 24 часа до овуляции усиливается продукция эстрогена, стимулирующего поступление в кровь лютеинизирующего гормона. Именно пептидные гормоны инициируют образование выпячивания в фолликулярном мешке, из которого впоследствии выходит ооцит (овуляция).
Немного теории
Овуляция – момент, когда яйцеклетка выходит из желтого тела, готовая к встрече со сперматозоидом. Эта дата наступает приблизительно в середине цикла, через 4-7 суток после окончания менструации.
Если репродуктивная система женщины функционирует нормально, незащищенный половой акт во время овуляции приводит к зачатию. Событие может состояться и за несколько дней до предполагаемой даты: активность и жизнеспособность сперматозоидов сохраняется на протяжении трех суток.
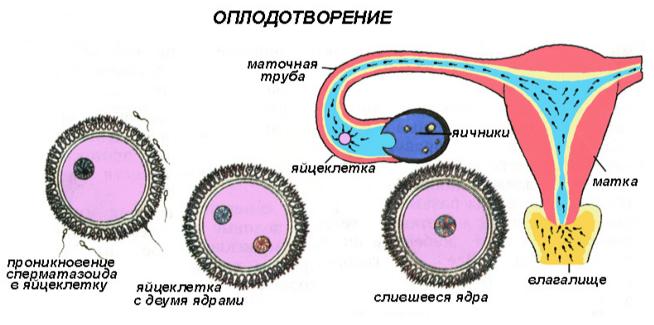
Соединение сперматозоида с яйцеклеткой осуществляется внутри маточных труб женщины. Оно приводит к появлению особого элемента – зиготы. С этого момента женщину можно считать беременной.
Образовавшаяся зигота активно делится, создавая клетки будущего зародыша. Пятый день считается датой превращения ее в бластоциту. Если вначале зародыш плавает в фаллопиевых трубах, то теперь он пытается закрепиться у эндометрия матки. Когда этот момент наступает, происходит изменение гормонального фона женщины, и она чувствует первые симптомы.
Этапы экстракорпорального оплодотворения в нашем центре проходят практически точно так же, только зигота формируется в лабораторных условиях, под наблюдением специалистов. Сформированные эмбрионы подсаживаются в полость матки, а спустя несколько дней определяется успешность процедуры.
Чем раньше женщина узнает о беременности, тем лучше: любые нарушения работы организма, неправильный режим, стрессы способны негативно отразиться на развитии малыша.
Яичниковый цикл
Яичниковый цикл состоит из трех фаз, которые приходят на смену друг другу:
- Фолликулярная фаза — начинается в первый день месячных и длится до овуляции;
- Овуляторная фаза — начинается примерно через две недели после начала первой фазы и длится до двух суток;
- Прогестероновая фаза — фаза желтого тела, начинается сразу после овуляторной фазы.
Таким образом, в процессе яичникового цикла происходит вызревание яйцеклетки и ее овуляция. Когда рождается девочка, в ее яичниках находится до 400 тысяч примордиальных фолликулов. К тому моменту, когда появляется менструация, количество фолликулов уменьшается на 50 тысяч. За весь половозрелый период созревает всего 500 фолликулов, остальные зарастают. В процессе первого этапа яичникового цикла фолликул созревает и имеет размер два сантиметра.
Когда первый этап достигает своего конца, созревший фолликул разрывается, при этом выпуская яйцеклетку. Этот процесс и называется овуляцией. Свободная яйцеклетка попадает в одну из маточных труб, где и происходит ее оплодотворение. Процесс овуляции начинается под действием ФСГ и ЛГ и припадает на середину менструального цикла. Данный период является максимально благоприятным для беременности. Если оплодотворение не произошло в течение суток, то вызревшая яйцеклетка погибает.
На последнем этапе происходит формирование желтого тела, замещающее овулированный фолликул, и выделяющий гормон прогестерон. Именно этот гормон отвечает за подготовку организма женщины к наступлению беременности. Благодаря ему вырабатываются необходимые вещества, позволяющие закрепиться плодному яйцу. Если оплодотворение не произошло, то в конце этапа желтое тело начинает регрессировать, после чего начинается повторение всего цикла с самого начала — созревание нового фолликула.
Когда происходит оплодотворение после овуляции?
После овуляции у сперматозоида есть примерно сутки, чтобы встретиться с яйцеклеткой и оплодотворить ее.
Если зачатия не произошло, яйцеклетка разрушается в маточной трубе в течение суток, а примерно через 14 дней у женщины снова начинается менструация — это и есть выход неоплодотворенной яйцеклетки.
Если встреча сперматозоида и яйцеклетки была успешной, оплодотворенная зигота спускается в матку в течение 6–12 дней, после чего закрепляется там и наступает беременность. С наступлением беременности яичники перестают вырабатывать новые яйцеклетки, поэтому можно не опасаться, что происходит овуляция при беременности, — повторное оплодотворение невозможно.
Причины нарушений менструального цикла
Все причины нарушений менструального цикла можно разделить на 2 большие группы — органические и функциональные.
Чаще всего органическими причинами являются полипы или гиперплазия эндометрия, аденомиоз или эндометриоз матки, миома матки в случае подслизистого расположения и малигнизация.
К функциональным причинам относится дисфункция яичников в результате смены климата и места жительства, переутомления, стресса, нарушений в питании, приема лекарственных препаратов (антикоагулянты, гормоны, препараты из сферы психиатрии), нарушения свертываемости крови.
1
Миома матки
2
Эндометриоз
3
УЗИ органов малого таза