В помощь родителям:
Содержание:
- Виды и особенности потери сознания
- Причины возникновения
- От чего ребенок может упасть в обморок?
- Когда рвота пугает
- Отличия от эпилепсии
- Как понять, что у вас аритмия
- Памятка родителям
- Диагностика
- Диагностика сотрясения мозга
- Определение, симптомы и классификация гипогликемии
- Повышенная утомляемость. Ребенок быстро устает
- Обзор
- Профилактика патологического состояния
- К кому обращаться после того, как ребенок ударился головой?
- Первая помощь при наступлении кризиса
Виды и особенности потери сознания
Обморочные состояния зависят от причин, характерных проявлений и протеканий, оказывающих влияние на дальнейшее лечение подростка.
Разновидности состояний синкопе:
- Липотимия – состояние, сопровождающееся либо долгим предобморочным состоянием, либо коротким обмороком на пару секунд. Главная характеристика липотомии — это кратковременный обморок. Причина его заключается в непродолжительном, не более 10 секунд, нарушении работы мозга.
- Обморок судорожный – напоминает липотомию, но отличается длительностью потери сознания до 30 секунд и появление судорожных движений.
- Беттолепсия – в этом случае причина — сбои в работе дыхательной системы.
- Дроп-атака – обморок, при котором человек падает, не поняв происходящего. Происходит за доли секунд.
- Вазодепрессорный обморок – от него страдают подростки, вызван внешними неблагоприятными факторами: по причине не высыпания, нездорового питания или реакцией на температурные изменения.
- Последствия аритмии сердца могут вызвать аритмический обморок.
Причины возникновения
Почему впадают в кому? Основные причины подобного состояния у взрослых:
- органические факторы (инсульт, огнестрельное ранение, ушиб, излияние крови в мозг);
- внутренние химические соединения. Представляют собой продукты метаболизма, появляются из-за болезней органов;
- внешние химические соединения. Отравление ЦНС может произойти из-за передозировки наркотиками, седативными препаратами, нейротропами.
Перечисленные причины объясняют, как впадают в кому. Особо стоит выделить фактор, сочетающий в себе признаки органических и химических причин. Таким является увеличение давления внутри черепа. Подобная патология наблюдается при травмах головы, новообразованиях в нервной системе.
От чего ребенок может упасть в обморок?
Причинами обмороков могут стать сильная боль, эмоциональное потрясение, голод, длительное пребывание в душном помещении, особенно в положении стоя, инфекционное заболевание, острая кровопотеря, частое глубокое дыхание. Обмороки также характерны для детей с расстройствами вегетативной нервной системы. У детей со сниженным артериальным давлением потери сознания возникают при быстром переходе из горизонтального положения в вертикальное (если ребенок резко встал),. К обмороку может привести черепно-мозговая травма, например сотрясение головного мозга.
Частые обмороки вызывают некоторые заболевания сердца. Полная блокада проводящей системы сердца, блокада Морганьи-Адамса-Стокса клинически проявляется приступами потери сознания (обмороками) и судорог, сопровождающимися резкой бледностью или посинением кожи больного. Обычно приступ возникает в ночное время, проходит самостоятельно или требует экстренной медицинской помощи.
Когда рвота пугает
Любой приступ рвоты — опыт весьма неприятный. Даже если с разрешением приступа человек испытывает облегчение, сама рвота воспринимается как событие экстраординарное, которого в норме быть не должно. Потрясение организма, бытовые и социальные неудобства, — всё это делает рвоту процессом иного порядка по сравнению с другими рефлекторными действиями, вроде кашля или чихания. Мы всегда остро реагируем на рвоту (не оставляем ее без внимания), и это правильно.
Однако в некоторых случаях рвота нас тревожит особенно сильно. Такова рвота желчью, рвота с кровью. Родителей беспокоят случаи рвоты у ребенка
Довольно часто наблюдается рвота при беременности, обращая на себя усиленное внимание.
Об этих случаях стоит сказать отдельно:
Отличия от эпилепсии
Надо отметить, что на фоне упомянутых медленных обморочных состояний невропатология описала снопообразные, внезапно подкашивающие ребёнка припадки. Приступы с судорогами, пена изо рта, непроизвольное мочеиспускание: они говорят о присутствии эпилепсии. Это хроническое заболевание, нервная патология, проявляющееся неоднократными конвульсивными подёргиваниями, нечленораздельными криками, утратой сознания. Обследования подтверждают: последствия эпилепсии выражаются в изменении личности, психической деструкции.
В давнее время хворь носила название «чёрной падучей», точные истоки до конца не выяснены. Это и приобретённые факторы (при щипцовом наложении в родах, посттравматического синдрома), и врождённые, наследственные, передающиеся из поколения. Отличить истинную эпилептическую картину несложно: в обыкновенных случаях ребёнок редко кричит, нет пенистых выделений из ротовой полости, недержания мочи, кала.
Как понять, что у вас аритмия
До определенного времени дети не чувствуют нарушений ритма. Взрослый человек может чувствовать и 10 экстрасистол (перебои в работе сердца), и каждую, как остановку сердца. Подростки только лет с 13 чувствуют экстрасистолию, и то в 10-12% случаев.
Сердцебиение — не самый надежный критерий аритмии, только если это непароксизмальная тахикардия, когда внезапно запускается очень частое сердцебиение на уровне 180-200 ударов в минуту, и случаются обмороки.
При пароксизмальной тахикардии у ребенка пульсируют шейные сосуды, грудная клетка, малыш обычно пугается, рассказывает, что чувствует, что по нему мишка прыгает. Советую родителям сразу пощупать пульс — он будет сильно биться.
Обморок должен насторожить и стимулировать на обследование у кардиолога. Вообще любой обморок требует обследования, но если произошел на фоне физической нагрузки — особенно важен.
Сначала проводится стандартное кардиологическое обследование: ЭКГ, УЗИ-сердца, суточное холтеровское мониторирование.
Следующий метод — это проба с поворотным столом. Ребенок кладется на стол и подключается к приборам. Стол плавно поднимается и остается в положении под углом 60 градусов. Это называется пассивная ортостатическая проба.

Механизм ее в том, что в это время кровь перемещается к нижним конечностям, и, если у ребенка слабость в рефлексе, который обеспечивает подъем крови наверх, то крови к мозгу поступает мало и он дает команду на отключение, как компьютер.
В состоянии обморока головной мозг потребляет меньше кислорода, и это не ведет к поражению нервных клеток.
При слабости рефлекса может быть не только обморок, но и головокружение при резком вставании, длительном стоянии в душном помещении.
На поворотном столе у пациента возникают такие состояния — и мы можем определить механизм обморока.
Для установления причины обморока еще важна беседа с родителями и с самим ребенком. Это во многом определяет направление дальнейшего диагностического поиска.
Памятка родителям
В первую очередь родителям следует научить ребенка тому, что при первых признаках обморока нужно сразу сесть или лечь, чтобы не упасть и не удариться во время падения.
Обучать ребенка и следить, чтобы соблюдались некоторые правила:
- не вставать резко с постели, особенно после сна;
- долго не стоять;
- вовремя полноценно питаться (особенно завтракать);
- не изнурять себя диетами – это относится к подросткам в переходном возрасте.
Самое главное – посетить специалистов, чтобы узнать причину, которая спровоцировала потерю сознания и строго соблюдать все рекомендации.
Если ребенок часто падает в обмороки, то нужно обеспечить его безопасность, не отпускать одного на улицу, знать основы оказания первой помощи и уметь применить их на деле. Нужно стараться оберегать ребенка от стрессовых ситуаций
Важно заняться укрепляющими организм процедурами. Закаливание, легкий спорт
Конечно, заниматься этим стоит под строгим контролем родителя. Вместе с ребенком делать зарядку, гулять в скверах и парках по утрам и вечерам. Пить витамины. Нормировать режим сна и дневного времени.
Если статья понравилась, пожалуйста, поделитесь ссылкой на нее
Диагностика
Чтобы вести успешную борьбу с этим состоянием, а также не допускать его, необходимо установить причину. Только тогда лечебные процедуры станут эффективными. Большое значение в диагностической работе и выявлении причин имеют лабораторные и инструментальные исследования. В первую очередь это относят к анализам крови.
- Нужно провести общеклинический анализ, а также анализ на определение сахаров крови.
- Обязательно выполняется электрокардиограмма.
- Чтобы установить причины, нужна консультация узких специалистов. Ребенка отправляют на осмотр к кардиологу, эндокринологу, неврологу.
- Проводится суточное мониторирование функционирования сердца. Если выявляются изменения, выполняют УЗИ сердца.
- При подозрении на новообразования в мозге выполняют МРТ.
- Проводят сбор анамнеза. Врачу нужно получить полную информацию о состоянии ребенка, поэтому он задает разные вопросы. Полезные сведения предоставляют и родители.

Подробная информация во время сбора анамнеза позволяет определить общее состояние ребенка. Только после диагностики врач назначает лечение.
Диагностика сотрясения мозга
Из-за характера травмы чаще всего диагноз ставится в приемном отделении больницы, врачом бригады скорой помощи на месте происшествия или специально обученным человеком на спортивном мероприятии.
Оказывающий помощь должен осторожно провести физический осмотр, чтобы исключить более тяжелую черепно-мозговую травму, о которой могут говорить такие симптомы, как, например, кровотечение из ушей
Важно следить, чтобы дыхание пострадавшего не было затруднено. Если человек находится в сознании, ему задают вопросы для оценки умственного состояния (особенно памяти), например:
- Где мы находимся?
- Что вы делали до получения травмы?
- Назовите месяцы года в обратном порядке.
Чтобы определить, сказалась ли травма на координации движения, проводят пальценосовую пробу. Для этого человек должен вытянуть руку вперед, а затем коснуться указательным пальцем своего носа.
Если человек без сознания, его не перемещают, пока не наденут специальный защитный бандаж. Так как у него может оказаться тяжелая травма позвоночника или шеи. Отнести пострадавшего без сознания в сторону можно только в крайнем случае, если он находится в непосредственной опасности. Нужно вызвать скорую помощь по телефону 03 со стационарного телефона, 112 или 911 — с мобильного и оставаться с ним до прибытия врачей.
Дополнительные обследования при сотрясении мозга у детей и взрослых
Иногда, если есть основания подозревать более тяжелую черепно-мозговую травму, врач назначает дополнительное исследование, чаще всего — компьютерную томографию (КТ). КТ по возможности стараются не делать детям до 10 лет, но иногда это необходимо. Делается серия рентгеновских снимков головы, которые затем собираются воедино на компьютере. Получившееся изображение представляет собой поперечное сечение головного мозга и черепа.
При подозрении на повреждение костей шеи назначают рентгенографию. Это, как правило, позволяет получить более быстрые результаты.
Показания для проведения КТ при сотрясении мозга у взрослых:
- у пострадавшего не восстанавливается речь, он плохо выполняет команды или не может открыть глаза;
- наличие симптомов, позволяющих предположить повреждение основания черепа, например, у человека из носа или ушей выделяется прозрачная жидкость или появились очень темные пятна вокруг глаз («глаза панды»);
- припадок или судороги после получения травмы;
- более одного приступа рвоты после получения травмы;
- человек не помнит, что происходило в последние полчаса перед травмой;
- симптомы неврологических нарушений, например, потеря ощущений в определенных частях тела, нарушение координации и походки, а также непроходящие изменения зрения.
КТ также назначается взрослым, которые теряли сознание или память после получения травмы, а также имеют следующие факторы риска:
- возраст 65 лет и старше;
- склонность к кровотечению, например, гемофилия или прием препарата против свертываемости крови — варфарина;
- тяжелые обстоятельства травмы: ДТП, падение с высоты больше одного метра и др.
Показания для проведения КТ при сотрясении мозга у детей:
- потеря сознания дольше пяти минут;
- ребенок не может вспомнить, что происходило непосредственно перед получением травмы или сразу после этого, дольше пяти минут;
- сильная сонливость;
- больше трех приступов рвоты после получения травмы;
- припадок или судороги после получения травмы;
- наличие симптомов, позволяющих предположить повреждение основания черепа, например, «глаза панды»;
- потеря памяти;
- большой синяк или рана на лице или голове.
Определение, симптомы и классификация гипогликемии
В международной практике гипогликемия определяется как уровень глюкозы в сыворотке ниже 70 мг/дл. Следует подчеркнуть, что степень гипогликемии определяется исходя из клинической ситуации, а не величины гликемии:
- У людей с пониженной гликемией без клинических симптомов диагностируется так называемая бессимптомная гипогликемия;
- Когда пациент способен реагировать (потреблять углеводы) ставится легкая гипогликемия;
- Когда при приступе требуется помощь окружающих людей и парентеральное лечение (внутривенная глюкоза, внутримышечный глюкагон) определяется тяжелая гипогликемия.
Симптомы гипогликемии можно разделить на две группы:
- адренергические (повышенное потоотделение, бледность, тахикардия, беспокойство, чувство голода и дрожание рук);
- нейрогликопенические (со стороны центральной нервной системы — сонливость, раздражительность, нервозность, нарушение памяти, речи и зрения, трудности с концентрацией внимания, обморок).
Крайней клинической формой является полная потеря сознания, которая представляет собой опасное для жизни состояние.
Появление клинических симптомов очевидно индивидуально, но считается, что:
- секреция контррегуляторных гормонов (адреналина, глюкагона, кортизола) происходит уже при значениях в диапазоне 65-70 мг/дл;
- адренергические симптомы возникают при уровне глюкозы 55-65 мг/дл;
- нейрогликопения фиксируется при глюкозе ниже 55 мг/дл.
Очень важная особенность — выявление продромальных симптомов гипогликемии. Они обычно усиливаются незаметно.
Пациент отмечает:
- потливость;
- чувство голода;
- беспокойство;
- дрожание рук.
Раннее выявление этих симптомов позволяет быстро измерить уровень глюкозы в крови и адекватно быстро принять меры, предотвращая возникновение тяжелой гипогликемии.
Следует также подчеркнуть, что в зависимости от клинической ситуации начальные симптомы гипогликемии могут также возникать при более высоких уровнях глюкозы в сыворотке (например, 100-150 мг/дл). Это происходит у пациентов с хронической гипергликемией и с сохранением «метаболической памяти» при более высоком уровне глюкозы.
Окружающие люди часто обращают внимание на изменение у диабетика тембра голоса в ситуации продромальных симптомов гипогликемии. Исследование профессионального акустического анализа параметров голоса при гипогликемии показало значительное изменение по сравнению с нормо- и гипергликемией – возможно, в будущем анализ параметров голоса станет простым и быстрым методом выявления ранней гипогликемии.
Симптомы гипогликемии
| Адренергические | Нейрогликопения | Продромальные |
|
Потливость;
бледность; тахикардия; чувство страха; голод; дрожащие руки; изменение тона голоса |
Сонливость;
раздражительность; нервозность; нарушения памяти; нарушения речи; нарушения зрения; недостаточная концентрация; обморок; путанность сознания; потеря сознания |
Нервозность;
потливость; чувство тревоги; голод; изменение тона голоса |
Повышенная утомляемость. Ребенок быстро устает
В большинстве случаев повышенная утомляемость и истощаемость нервной системы ребенка имеет вполне определенные причины и довольно просто поддается коррекции или лечению.
Очень важно понять и найти причины, почему формируется усталость. Лечение должно точно попасть в причину проблемы
К сожалению, мы часто видим обратные примеры. Например, ребенок устает из-за хронической инфекции, а его водят к психологу и «исправляют поведение», или, например, причина утомляемости связана с гормональным фоном, а его отправляют к психиатру и назначают ненужные в этом случае лекарственные препараты. Возможна обратная ситуация, у ребенка нет никаких особенных проблем со здоровьем, а есть лишь психологические проблемы, которые приводят к утомляемости. Необходимо четко понять причину того, что происходит, и только тогда лечение принесет желаемый результат.
Резкое переключение ребенка от активных и динамичных игр до полного упадка сил, при котором ребенок может заснуть за одну минуту, является нормой для детей от двух до пяти лет. В этом возрасте это будет абсолютно нормальной усталостью с последующим переходом в активность.
Повышенная утомляемость должна Вас насторожить, если:
- Ребенок настолько устает, что не может сосредоточиться, отстает от сверстников в обучаемости и освоении новых навыков;
- Ребенок не может уснуть или просыпается по ночам, днем ощущает сонливость;
- Утром ребенок просыпается уставшим, трудно включается, отказывается от завтрака;
- Ребенок часто болеет простудными заболеваниями;
- Вы отмечаете продолжительную (более 2х недель) общую вялость у ребенка, темные круги под глазами и бледность, спад настроения;
- Ребенок большую часть времени пребывает в негативном настроении, обижается и плачет без объективных на то причин;
- Появляется сонливость, и безразличие к прежде любимым занятиям;
- Ребенок жалуется на головную боль или головокружение;
- Ребенок теряет моторную ловкость, , часто меняет позы при чтении или выполнении домашних заданий;
- Ребенок жалуется на усталость и/или боль в ног.
Повышенная утомляемость, в основном, связана с тем, что нервная система ребенка не может достаточно долго поддерживать возбуждение для обеспечения повседневных задач, включая обучение, освоение навыков, речи и так далее.
Утомляемому ребенку трудно удерживать внимание на чем-то одном, оно начинает рассеиваться, в результате чего ребенок сопротивляется обучению, которое оказывается для него слишком трудным. Ситуация перерастает в конфликты, а причина тому – повышенная утомляемость
- Истощение нервной системы ребенка из-за длительного стресса, т.е. «застревании» организма в состоянии подготовки к ответу на опасность. Реакция стресса создана природой как кратковременная; она приходит к быстрой реализации и выходу из стресса. Но если вдруг стрессорная готовность в организме ребенка становится долговременной, нервная система постепенно истощается. Таким образом, происходит истощение мозга и, как следствие, быстрая утомляемость.
- . Нормальный здоровый сон состоит из четырех стадий, из них самые глубокие и важные – это 3я и 4я. При дефиците глубоких стадий сна нервное истощение наступает довольно быстро. Частые варианты недосыпания у детей: ребенок имеет нормальную продолжительность сна, но при этом спит поверхностно, ребенок спит с пробуждениями, ребенок имеет укороченный сон (долго засыпает или слишком рано просыпается). Некоторые проблемы сна выясняются, если сделать ночной ЭЭГ мониторинг.
- Наличие повышенного внутричерепного давления, когда мозг испытывает давление излишним количеством цереброспинальной жидкости и не может долго находиться в состоянии возбуждения.
- Хронические заболевания, и очень часто это нарушение обмена веществ, инфекции (аденоиды, хронический тонзиллит), снижение функции щитовидной железы или другой эндокринный дисбаланс. Хронические инфекции могут быть связаны с вирусом герпеса, стрептококками, которые очень часто вызывают такую хроническую усталость. В этом случае мы предложим Вам привести в порядок иммунитет ребенка, заниматься лечением инфекций и тогда здоровье нервной системы ребенка восстановится.
Обзор
Обморок — это внезапная временная потеря сознания, как правило, сопровождающаяся падением.
Врачи зачастую называют обморок синкопальным состоянием, чтобы отличить его от других состояний, связанных с временной потерей сознания, таких как судорожный припадок или сотрясение головного мозга.
Обмороки очень распространены, до 40% людей хотя бы раз в жизни теряли сознание. Обычно первый обморок случается в возрасте до 40 лет. Если первый эпизод потери сознания произошел после 40 лет, это может указывать на тяжелое хроническое заболевание. Наиболее распространенный неврогенный обморок чаще наблюдается в подростковом возрасте у девочек.
Непосредственной причиной синкопальных состояний является нарушение притока крови, богатой кислородом, к головному мозгу. Его функции временно нарушаются, и человек теряет сознание. Обычно это случается в душном помещении, натощак, при испуге, сильном эмоциональном потрясении, а у некоторых людей — при виде крови или резкой смене положения тела. Человек может упасть в обморок от кашля, чихания и даже во время опорожнения мочевого пузыря.
Первая помощь при обмороке должна заключаться в том, чтобы не дать человеку упасть, защитить его от травмы. Если кому-то стало плохо, поддержите его и бережно уложите, подняв ноги вверх, или усадите. Обеспечьте приток свежего воздуха, открыв окна и расстегнув воротник одежды. Постарайтесь не создавать паники, чтобы избежать большого скопления людей, давки и духоты. При обмороке сознание обычно возвращается в течение нескольких секунд, реже — 1-2 минут, однако некоторые типы обморока требуют неотложной медицинской помощи.
Профилактика патологического состояния
Предупредить развитие заболевания намного проще, чем лечить его. Полноценный образ жизни, физическая активность, занятия спортом – первый шаг на пути к здоровью.
Чтобы предупредить обмороки у детей, малыш должен соблюдать простые правила:
- После сна, нельзя вставать резко с постели.
- Долго не стоять, если кроха склонен к обморокам.
- По утрам ребенок должен полноценно питаться.
- Сидеть на диете строго запрещено, особенно зимой и весной, это относится к подросткам, которые постоянно контролируют свой вес и доводят себя до изнеможения.
Чтобы предотвратить развитие тяжелого патологического состояния, при часто повторяющихся кризисах, необходимо выяснить причину синдрома. Если установлено, что подобной симптоматикой сопровождаются тяжелые болезни, такие как недуги сердца, эпилепсия, анемия, диабет, то следует строго соблюдать все рекомендации доктора.
При частых обмороках, необходимо обеспечить ребенку безопасность – не выпускать его одного из дома, обеспечить ему комфортные и безопасные условия проживания, по рекомендации врача давать поливитамины.
К кому обращаться после того, как ребенок ударился головой?
В первую очередь, после падения ребенка (особенно, если была потеря сознания и наблюдаются беспокойство и рвота), необходимо вызвать бригаду “скорой медицинской помощи”, которая доставит малыша в стационар для тщательного обследования. Либо родители (в случае, если описанных выше тревожных симптомов не наблюдается) могут обратиться к специалистам самостоятельно: детскому невропатологу, травматологу, нейрохирургу.
Госпитализации подлежат все дети с черепно-мозговой травмой (ЧМТ). Малыши с сотрясением головного мозга и тяжелыми формами ЧМТ могут проходить лечение в неврологическом или нейрохирургическом отделениях. Чтобы оценить степень тяжести травмы, врачи проведут тщательное обследование (изучат состояние нервной системы ребенка, вестибулярного аппарата, органов зрения, слуха и т.д.). Для более точной диагностики в приемном отделении родителям будет необходимо детально описать состояние ребенка сразу после травмы.
Первая помощь при наступлении кризиса
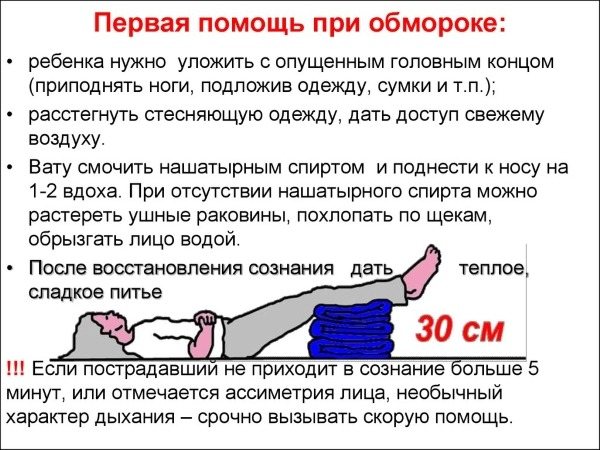
Если ребенок упал в обморок, самое главное не паниковать. От собранности окружающих будет зависеть эффективность первой помощи.
Что делать при приступе синкопе у крохи:
- Положить пострадавшего на горизонтальную поверхность. Ноги немного приподнять, чтобы обеспечить полноценное поступление крови к «серому веществу».
- Обеспечить надлежащую циркуляцию кислорода. Если приступ произошел в помещении, следует открыть двери и окна, дав возможность воздуху поступать в комнату. При большом скоплении людей, необходимо попросить отойти их от крохи.
- При кризисе следует дать ребенку понюхать нашатырь или похлопать его по щекам. Это позволит малыша привести в сознание.
- После нормализации состояния, пострадавшему следует дать сладкое – шоколад, конфету, чай с сахаром. Малыш должен лежать до тех пор, пока не придет в себя.
Установить настоящую причину, почему кроха потерял сознание, поможет только доктор. Обмороки у пациента до 3-х лет – повод срочно посетить педиатра, пройти полноценное обследование.
От собранности окружающих будет зависеть эффективность первой помощи
Если пострадавший не приходит в сознание продолжительное время, следует:
- вызвать бригаду СМП;
- растереть потерпевшего влажным полотенцем;
- согреть кроху, обложив теплой одеждой;
- сделать искусственное дыхание;
- контролировать сердечный ритм.
Пульс прощупывать нужно подушечками пальцев с внутренней стороны или на нижней стороне шеи. Посчитать количество ударов: нормальный сердечный ритм – 60-100 толчков.