Симптомы сперматоцеле (кисты придатка яичка)
Содержание:
- Подробные причины бесплодия у мужчин
- Методы диагностики
- Лечение мужского бесплодия в Израиле
- Другие формы мужского бесплодия
- Диагностика
- Этиология
- Лечение мужского бесплодия
- Методы лечения бесплодия
- Клиническое обследование. История заболевания
- Секреторная форма мужского бесплодия: причины
- Гормонотерапия при мужском бесплодии
- С чем связано мужское бесплодие
- Незаразные причины
- Оплодотворение
- Лечение вторичного мужского бесплодия
- Лечение бесплодия у мужчин
- Диагностика бесплодия
- Как лечить бесплодие у мужчин. Методы лечения мужского бесплодия
Подробные причины бесплодия у мужчин
Причины мужской бездетности — какие-либо воздействия на яички, вызванные различными заболеваниями или другими внешними факторами.К основным причинам мужского бесплодия относятся:
- расширение вен семенного канатика (варикоцеле);
- дефекты и травмы половых органов: фимоз, перекручивание яичек, крипторхизм. При крипторхизме яички не опускаются из живота в мошонку, что приводит к нарушениямвыработки семенной жидкости;
- проблемы с оттоком семенной жидкости;
- иммунологические нарушения;
- предыдущие операции по поводу паховой грыжи и иных патологий мочеполовой системы;
- венерические заболевания (хламидиоз, сифилис, трихомониаз, гонорея и т.д.);
- инфекционные заболевания, например, эпидемический паротит, при заражении которым вюношеском возрасте, происходит поражение желез, вырабатывающих сперматозоиды;
- воспалительные заболевания мочеполовой системы (простатит, орхит, уретрит);
- азооспермия;
- сексуальные неудачи (преждевременное семяизвержение, проблемы с эрекцией и др.);
- гормональные отклонения (дефицит тестостерона);
- сбой в работе эндокринной системы;
- травмы мошонки;
- гормональная и химиотерапия, влияние радиации, частое воздействие высоких температур;
- хромосомные патологии;
- воздействие высоких температур;
- психологическое напряжение, неправильный образ жизни.
Методы диагностики
При появлении симптомов гарднереллеза нужна срочная консультация уролога. Самостоятельно определить причину воспаления нельзя. Для этого необходимы соответствующее комплексное обследование на основные половые инфекции: хламидиоз, гонорею, микоплазмоз, уреаплазмоз, трихомониаз и пр. Это объясняется тем, что чаще всего гарднереллы сочетаются с другими бактериями.
В рамках лабораторной диагностики проводятся:
- Мазок из уретры на микрофлору, чтобы определить присутствие бактерий.
- ПЦР. Метод очень высокоточный, выявляет ДНК возбудителя почти на любой стадии заболевания.
- Бактериологический посев. Необходим не только для выявления возбудителя, но и для определения его чувствительности к определенным антибактериальным препаратам.
Но важно отметить, что лечение гарднереллеза у мужчин необязательно необходимо, если в анализе были выявлены гарднереллы. Если мужчину ничего не беспокоит, то терапию не назначают
Лечение необходимо только при наличии признаков инфекционного процесса.
Лечение мужского бесплодия в Израиле
В настоящее время лечение в Израиле обращает на себя внимание многих пациентов. На соответствующих сайтах размещена подробная информация о стоимости услуг, даны контактные телефоны и формы заявок на лечение
Лечение мужского бесплодия в Израиле проводится в специализированных медицинских центрах, а также на бальнеологических курортах Мертвого моря.
В клиниках Израиля применяются следующие методы лечения мужского бесплодия: гормональная коррекция, эндоскопические операции по устранению непроходимости семенных канатиков, грыжи или водянки яичек. Лечение мужского бесплодия в Израиле возможно также с использованием вспомогательных репродуктивных технологий.
Другие формы мужского бесплодия
Симптоматика других форм мужского бесплодия проявляется в абсолютном меньшинстве случаев, при этом часто у партнеров, которые пытаются завести потомство, не обнаруживаются патологии. Причиной этому может быть иммунологическая несовместимость.
Также встречается такой фактор влияния на невозможность завести потомство, как гиперчувствительность женщины к отдельным компонентам спермы.
Такая особенность полового члена, при которой отверстие мочеиспускательного канала находится несколько ниже, чем вершина пениса, может привести к тому, что сперма во время эякуляции не будет попадать на шейку матки женщины, что делает зачатие невозможным.
Если доктор наблюдает частоту половых актов, совершаемых мужчиной, составляющей не более одного раза в месяц (такое может происходить по разным причинам), тогда диагностируется мужское бесплодие.
Диагностика
Диагностика мужского бесплодия обычно включает следующие мероприятия:
- Общий осмотр и медицинский расспрос (анамнез). Включает осмотр гениталий и расспрос врожденных состояний, хронических проблем со здоровьем, травм и операций, способных повлиять на фертильность. Также лечащий врач может расспросить о половых привычках или о половом развитии в пубертатном периоде.
- Спермограмма. Для лабораторного исследования образец спермы передаётся в специальном контейнере после мастурбации или в специальном кондоме после полового акта. В лаборатории подсчитывают количество сперматозоидов в сперме, отмечают наличие аномалий формы и подвижности половых клеток. Также исследуются признаки инфекций. Количество сперматозоидов значительно колеблется от одного образца к другому, поэтому изучается несколько образцов на протяжении определенного периода. Если значения спермограммы соответствуют нормальным, то врач обычно назначает обследование партнерши.
Лечащий врач может рекомендовать дополнительные исследования, чтобы выяснить причину бесплодия.
Они могут включать следующие:
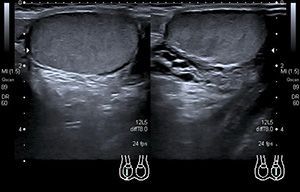
- УЗИ мошонки. Ультразвуковые волны применяются для выявления варикоцеле и других поражений яичек или сопутствующих образований.
- Анализ крови на гормоны. Гормоны, вырабатываемые гипофизом, гипоталамусом и яичками, играют ключевую роль в половом развитии и выработке сперматозоидов. Отклонения других гормональных систем тоже могут приводить к бесплодию. В первую очередь, измеряется уровень тестостерона в крови.
- Анализ мочи после эякуляции. Наличие спермы в моче может указывать на ретроградную эякуляцию в мочевой пузырь.
- Генетические анализы. При крайне низкой концентрации сперматозоидов можно подозревать генетические причины. Генетические исследования показаны для подтверждения различных врожденных синдромов.
- Биопсия яичка. Исследование подразумевает взятие образца тканей яичка с помощью пункции иглой. Если результаты биопсии показывают, что продукция сперматозоидов нормальна, то проблема может заключаться в нарушении движения спермы. Как диагностическое исследование, биопсия не распространена.
- Специальные функциональные исследования сперматозоидов. У половых клеток изучают живучесть после эякуляции, способность к пенетрации (проникновению) яйцеклетки и прочие отклонения. Такие тесты выполняются редко, поскольку слабо влияют на рекомендации по лечению.
- Трансректальное УЗИ. Метод позволяет выявить возможную блокаду семявыносящего протока или семенных пузырьков.
Этиология
Патологический процесс вызывает микроорганизм микоплазма хоминис. Таксономически он занимает промежуточное положение между простейшими и бактериями. Особенности клеточной стенки и выраженный полиморфизм делает его устойчивым к целому ряду антибиотиков, поэтому лечение требует высокой квалификации врача и правильных назначений.
В норме микоплазма хоминис встречается у большого количества людей, ее относят к условно патогенной флоре. Если человек здоров и иммунитет дает адекватный ответ, микроорганизм не наносит вреда, являясь частью естественной микрофлоры слизистых.

При манифестировании патологии микоплазма начинает паразитировать на мембранах клеток. Это приводит к нарушению их жизнедеятельности и локальному воспалению. По типу инфекции различают:
-
латентную, человек является носителем и сам не имеет выраженной симптоматики;
-
острую, болезнь начинается внезапно, ярко выражены симптомы;
-
хроническую, симптомы легче, чем при острой, но продолжительнее;
-
рецидивирующую, симптомы возобновляются после лечения.
Симптоматика микоплазмы хоминис у мужчин не характерна. Аналогичные нарушения наблюдаются и при других заболеваниях, именно поэтому так важны достоверная диагностика и квалификация врача. Патология сопровождается болевым синдромом, жжением и зудом в мочеполовом канале, у некоторых мужчин может наблюдаться частое мочеиспускание болезненного характера. Пациенты жалуются на чувство жжения во время семяизвержения. Микоплазмоз может стать причиной таких заболеваний как уретрит, простатит, орхит, мужское бесплодие.
Лечение мужского бесплодия
В современной андрологии применяют широкий спектр терапевтических методик, выбираемых исходя из причинных факторов развития бесплодия. В частности, при нарушении сперматогенеза выполняют коррекцию эндокринных изменений, пролечивают воспалительные заболевания или проводят заместительную терапию андрогенами. Если после проведенного лечения беременность так и не наступила, назначается гормоностимулирующая терапия.
Когда бесплодие у мужчин вызвано иммунными нарушениями, показаны антигистаминные препараты, иммуностимуляторы и половые акты с презервативом (за исключением периода овуляции) для снижения числа антигенов в женском организме к мужской сперме. При азооспермии, варикоцеле, новообразованиях и ряде других патологий, способствующих обструкции семявыводящих путей, может проводиться оперативное вмешательство.
Если используемые терапевтические методики не дают положительных результатов, применяют альтернативные способы зачатия:
- Искусственная инсеминация – введение во влагалище эякулята мужа или донора при помощи катетера.
- Экстракорпоральное оплодотворение – введение в матку женщины эмбриона, полученного путем оплодотворения яйцеклетки в искусственных условиях («in vitro»).
Методы лечения бесплодия
Биопсия яичек
Биопсия яичек позволяет не только досконально оценить состояние сперматогенной функции яичек и определить вид азооспермии (необструктивный или обструктивный), но и отобрать сперматозоиды (в случае их наличия, конечно) и законсервировать их для последующего использования с целью оплодотворения.
Именно поэтому я являюсь сторонником выполнения расширенной биопсии яичек с экстракцией сперматозоидов и проведением их криоконсервации.
Данная методика биопсии яичка называется TESE (от англ. testicular sperm extraction, тестикулярная экстракция сперматозоидов) и я обучался ей в Германии у профессора Tim Schneider, в клинике, специализирующейся на лечении мужского бесплодия.
Таким образом, биопсия яичка в варианте TESE дает двойной результат: диагностика бесплодия и заготовка сперматозоидов для последующего использования в программах ЭКО/ИКСИ. Биопсия яичка выполняется амбулаторно, под местной или внутривенной анестезией (по желанию пациента).
Применение операционного бинокуляра и микрохирургической техники (micro-TESE) повышает эффективность процедуры и шансы на получение достаточного количества сперматозоидов.
Отбор и криоконсервация сперматозоидов производится в одной из ведущих клиник-партнеров, занимающихся вспомогательными репродуктивными технологиями.
Подготовка к ЭКО
В случае принятия решения о применении вспомогательных репродуктивных технологий (таких как инсеминация, ЭКО или ИКСИ) при диагнозе бесплодие задача андролога состоит в оптимизации репродуктивной функции мужчины, что позволит повысить эффективность процедуры.
Клиническое обследование. История заболевания
Основа обследования пациента с бесплодием — это тщательный сбор анамнеза и физикальное обследование. Необходимо выяснить, болел ли пациент такими специфическими детскими болезнями, как крипторхизм, постпубертатный орхит, обусловленный эпидемическим паротитом (свинкой), травма или перекрут яичек. Преждевременное половое созревание может указывать на адрено-генитальный синдром, в то время как задержка полового развития — на синдром Кляйнфельтера или идиопатический гипогонадизм. Необходимо уточнить не было ли влияния диэтилстильбистрола в периоде внутриутробного развития, т.к. это сопровождается увеличением частоты кист придатка яичка и крипторхизма. Должно проводиться подробное выяснение возможного влияния профессиональных факторов риска, негативных факторов окружающей среды, чрезмерного перегревания или облучения организма. Так, химиотерапия онкологических заболеваний обладает дозозависимым и потенциально разрушительным влиянием на герминогенный эпителий яичек. Необходимо уточнить, использовались ли препараты, потенциально влияющие на репродуктивный цикл у мужчин: анаболические стероиды, циметидин, спиронолактон. Сульфасалазин и нитрофурантоин могут влиять на подвижность сперматозоидов. Наркотики и чрезмерное употребление алкоголя связывают с уменьшением количества сперматозоидов и гормональными нарушениями. Иногда риск нарушений репродуктивной функции могут повышать предшествующие терапевтические и хирургические заболевания и их лечение. Ухудшение качества спермы наблюдается у мужчин с неопущением одного из яичек. Предшествующее оперативное лечение, операции на шейке мочевого пузыря или удаление ретроперитонеальных лимфатических узлов при раке яичек может стать причиной ретроградной эякуляции или отсутствия эмиссии. Также к ретроградной эякуляции, а в ряде случаев импотенции может приводить диабетическая нейропатия. При оперативном лечении грыжи паховой области возможно повреждение как семявыносящего протока, так и кровеносных сосудов яичек. У пациентов с фиброзом мочевого пузыря, как правило, отсутствует семявыносящий проток, семенные пузырьки, придаток яичка. К ухудшению сперматогенеза может приводить любое повышение температуры или общее заболевание. При этом нарушения в эякуляте обнаруживаются в течение 3-х месяцев после события, т.к. процесс сперматогенеза от начала до формирования зрелых сперматозоидов занимает около 74 дней. Помимо этого, различный промежуток времени необходим для транспорта сперматозоидов по канальцам
Иногда, важное значение имеют даже события, произошедшие в предыдущие 3-6 месяцев
Необходимо обратить внимание на сексуальные привычки человека, такие как регулярность половой жизни, частота эякуляции, использование специальных смазочных средств, а также представление пациента об особенностях овуляторного цикла. Обязательно выясняется, обследовался и лечился ли пациент ранее по поводу бесплодия; особенности репродуктивной функции в прошлых браках
Рецидивироующие инфекционные заболевания дыхательных путей и бесплодие у мужчин может быть связано с синдромом цилиарной дискинезии, при котором количество сперматозоидов остается нормальным, но сперматозоиды неподвижны по причине ультраструктурных дефектов. Синдром Картагенера — распространенный вариант синдрома цилиарной дискинезии характеризуется хроническими бронхоэктазами, синуситами, situs inversus и нарушением подвижности сперматозоидов. При синдроме Янга, также связанном с заболеваниями легких, ультраструктура ресничек не нарушена, но отток спермы из эпидидимиса затруднен вследствие сгущения спермы. При обследовании для этих пациентов характерна азооспермия. Утрата полового влечения, сопровождаемая головными болями, нарушением зрения и галактореей может указывать на опухоль гипофиза. Другие заболевания, приводящие к бесплодию, включают патологию щитовидной железы, эпилепсию, заболевания печени. Интересно, что сама по себе эпилепсия не является причиной бесплодия, но ее обычное лечение дилантином (фенитоин) влияет на репродуктивную функцию. Прием дилантина приводит к снижению секреции ФСГ. Хронические системные заболевания, такие как заболевания почек или серповидно-клеточная анемия сопровождаются нарушениями репродуктивного гормонального фона.
Секреторная форма мужского бесплодия: причины
Секреторное бесплодие связано с нарушением производства сперматозоидов. Яички вырабатывают гаметы либо в недостаточном количестве, либо с различными дефектами, что в одинаковой степени затрудняет процесс зачатия. Основные причины:
- Неопущение яичка в мошонку, или крипторхизм – останавливает процессы образования половых клеток.
- Нарушение гормонального фона (недостаток тестостерона, высокий уровень кортизола) – замедляет функцию сперматогенеза.
- Инфекционные процессы в органах малого таза – туберкулез, сифилис, брюшной тиф, эпидемический паротит с поражением железистых тканей (орхит) негативно влияют на репродуктивную функцию мужчины и часто приводят к бесплодию.
- Варикоцеле – нарушение оттока венозной крови провоцирует ее застой и угнетают функции яичек. Выработка сперматозоидов снижается.
- Водянка –- скопление жидкости сдавливает ткани яичка и нарушает кровоснабжение (сходный эффект проявляется при запущенной паховой грыже).
- Радиационное излучение – сперматогенная ткань очень чувствительна к радиации и легко повреждается.
- Высокие температуры (посещение бань, саун, ношение тесной одежды из недышащих тканей) угнетают функцию сперматогенеза.
- Длительный прием лекарственных препаратов – антибиотиков, противоопухолевых средств, противоэпилептических лекарств.
- Генетический фактор – синдром Клайнфельтера, синдром де Кастелло и другие врожденные заболевания приводят к поражению спермогенного эпителия.
- Механическое повреждение (частые удары, профессиональное занятие велоспортом) сдавливают область промежности и нарушают кровообращение железистой ткани.
Гормонотерапия при мужском бесплодии
Качество спермы зависит от уровня мужских половых гормонов, которые вырабатываются в яичках и коре надпочечников под влиянием гипоталамо-гипофизарной системы. Если гормональная функция этих органов нарушена, приходится прибегать к временной или постоянной гормональной терапии.
На заметку! По данным медицинских исследований, уровень тестостерона в организме мужчины после 30 лет ежегодно снижается на 2–3%, что со временем становится причиной возрастного андрогенного дефицита. Сроки его проявления для каждого мужчины индивидуальны и зависят от исходного уровня тестостерона в организме.
Виды гормональной терапии:
- Заместительная гормональная терапия (ЗГТ) – восполняет дефицит мужских гормонов за счет синтетических аналогов. Применяется, если первопричина заболевания не установлена. Нередко назначается пожизненно.
- Блокирующая гормональная терапия – действует по принципу ребаунд-эффекта (перезагрузки). Прием повышенных доз тестостерона приводит к полному прекращению выработки эндогенного гормона. Считается, что период отдыха, который при этом получают половые железы, позволяет им после отмены искусственного гормона работать лучше.
- Стимулирующая гормонотерапия – применяется если причина гормональной недостаточности лежит в работе гипоталамо-гипофизарной системы. Проводится лечение хорионическим гонадотропином.
С чем связано мужское бесплодие
Основные причины мужского бесплодия чаще всего представляют собой следующие нарушения и заболевания:
- нарушения гормонального фона;
- варикоцеле;
- воспаления мочеточников или предстательной железы;
- инфекции, передающиеся половым путем;
- острые инфекционные заболевания (паротит, бруцеллез);
- доброкачественные и злокачественные опухоли яичек;
- врожденные аномалии развития яичек;
- слабая или отсутствующая эрекция, преждевременное семяизвержение.
В большинстве случаев причиной становится снижение количества сперматозоидов в эякуляте из-за перенесенный воспалений половых органов, инфекций или хронических заболеваний. Еще к этому могут приводить слишком интенсивные занятия спортом, ношение тесного белья и частый прием горячих ванн.
В чем заключается психосоматика бесплодия у мужчин
Психосоматика мужского бесплодия связана с сильными стрессами и тревогами, а иногда и нежеланием мужчины иметь детей. Главной причиной считаются отрицательные эмоции и серьезный психоэмоциональный стресс, особенно связанный с неуверенностью в будущем и финансовой несостоятельностью
Важно отметить, что опасения часто не имеют по собой почвы, поскольку в реальности мужчина вполне уверенно стоит на ногах.
Ожирение и бесплодие
Тесная взаимосвязь наблюдается между ожирением и мужским бесплодием. Лишний вес вызывает снижение уровня мужского полового гормона – тестостерона. Учеными доказано, что чем больше степень ожирения, тем меньше сперматозоидов насчитывается в эякуляции и тем ниже их качество. При этом лишний вес часто выступает единственной причиной нарушения.
Крайне малое количество сперматозоидов или их полное отсутствие в эякуляте называется азооспермией. Это лишь одна из форм бесплодия, при которой, как правило, отсутствуют какие-либо симптомы, а эякуляция не нарушена. Возможные причины азооспермии у мужчин:
- варикоцеле;
- вазэктомия;
- прием некоторых лекарственных препаратов;
- инфекционные заболевания яичек или простаты;
- курение, злоупотребление алкоголем;
- травмы позвоночника, брюшной полости или половых органов.
Незаразные причины
Вызывать зуд и красноту в паху у мужчин также могут и другие причины.
Аллергии
Тонкая кожа паховых складок и мошонки восприимчива ко многим аллергенам. Это могут быть:
- пищевые продукты;
- компоненты моющих средств;
- ткани белья;
- смазка для секса;
- материал презерватива.
При устранении фактора, вызвавшего аллергию, наступает улучшение. Помогают выявить аллергию анализы на иммуноглобулины, иммунный статус крови.
Потница
Сыпь в паху у мужчин и зуд может вызвать ношение тесного или синтетического белья. Усугубляют состояние пребывание в жаркой атмосфере, длительные поездки, когда нет возможности вымыться с мылом и дать телу подышать.
Суть потницы в том, что пот активно выделяется, а потовые железы закупориваются сальными выделениями, чешуйками кожи. В паховых складках появляются белые узелки, красные пятна.
Системные болезни
Провоцировать зуд могут сахарный диабет, болезни печени и жёлчного пузыря, почечная недостаточность, псориаз. Во всех таких случаях имеются другие важные симптомы этих недугов, и чешется по всему телу, а не только в паху. При железодефицитной анемии зуд усиливается во время контакта с водой.
Психологические причины
В некоторых случаях причиной сильного зуда в паху у мужчины может стать общая нервозность, обсессивно-компульсивные расстройства. Расчёсывания травмируют кожу, в царапины попадает стрептококковая инфекция, начинается воспаление.
Оплодотворение
Как правило, оплодотворение происходит в маточных трубах в период после овуляции. В периовуляторный период (в середине менструального цикла) происходят изменения цервикальной слизи — ее количество увеличивается, она становится более растяжимой и водянистой — ,создающие благоприятные условия для проникновения сперматозоидов в полость матки и защищающие сперматозоиды от высокой кислотности содержимого влагалища. Для осуществления оплодотворения внутри женского репродуктивного тракта сперматозоиды претерпевают физиологические изменения, известные как капацитация (capacitation). При взаимодействии с яйцеклеткой у сперматозоида возникает новый тип движения, называемый гиперактивной подвижностью. Одновременно сперматозоид претерпевает морфологические изменения, называемые акросомальной реакцией (acrosome reaction), заключающейся в освобождении литических ферментов и обнажении структур сперматозоида. В результате этих изменений сперматозоид становится способен добраться до яйцеклетки, пройти сквозь несколько слоев ее оболочки и войти внутрь ооплазмы.
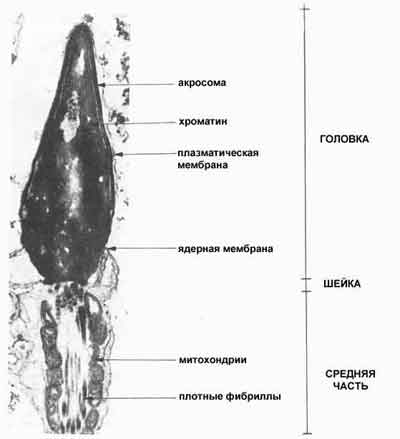
Рис. 7. Продольный разрез через головку и начало тела (средней части) сперматозоида (по Bisson)
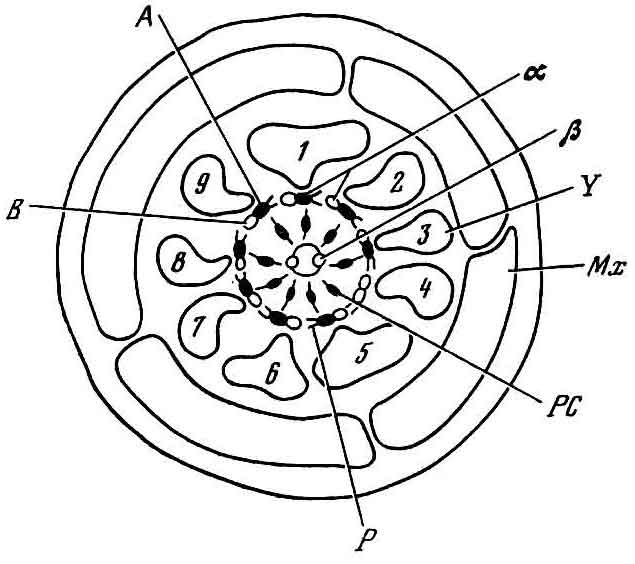
Рис. 8. Схематическое изображение поперечного среза жгутика сперматозоида. Видны девять пар периферических ?-фибрилл, состоящих из A и B-субфебрилл, две центральные ?-фибриллы и девять дополнительных внешних фибрилл, называемых третичными, или ?-фибриллами. Мх — митохондрии; Р — ручки; РС — радиальные связи (по Nelson)
Лечение вторичного мужского бесплодия
В первую очередь уточняется этиология бесплодия, поскольку от этого зависит выбор лекарственных препаратов и методы дальнейшего лечения.
- Если причина в наличии хронического воспалительного или инфекционного заболевания, наряду с противовоспалительными лекарственными препаратами и антибиотиками, назначается прием витаминов и средств общеукрепляющего действия.
- Секреторное бесплодие вызывают появившиеся проблемы со спермой: ее количеством и качеством. Врач, соответственно, назначит лечение, стимулирующее спермогенез.
- К обтурационному бесплодию приводят нарушения, связанные с выведением спермы. Проводится попытка возобновления проходимости семявыносящих протоков путем оперативного вмешательства. Как вариант, можно рассматривать извлечение спермы непосредственно из яичка для проведения оплодотворения яйцеклетки, т.е.ЭКО с ТЭЗА.
- Варикоцеле в тяжелой степени требует хирургической помощи.
В случаях, если причиной вторичного бесплодия стали интоксикация, химиотерапия и под., вполне возможно вернуть нормальный спермогенез вскоре после завершения полного курса соответствующего лечения и реабилитации. Если же попытки восстановить репродуктивные функции мужчины окажутся безуспешными, можно прибегнуть кметодикам ВРТ.
Лечение бесплодия у мужчин
Конечная цель лечения мужского бесплодия – зачатие ребенка. Обычно причину патологии можно устранить, вследствие чего беременность наступает в результате естественного зачатия. Подход к лечению зависит от факторов, вызвавших бесплодие:
- Варикоцеле устраняется хирургического вмешательства. Во время операции хирург производит перевязку и пересечение пораженных вен. Обычно после устранения заболевания у мужчины восстанавливается выработка спермы и улучшается ее качество.
- Гормональные заболевания лечатся при помощи гормонсодержащих препаратов.
- Мужчины с обтурацией семявыносящих протоков и других структур обычно нуждаются в хирургическом лечении.
- При плохом качестве спермы на 3 месяца назначаются препараты с L-карнитином, фолиевой кислотой, цинком и селеном в высоких дозировках. В частности, Сперотон доказано улучшает качество спермы – подвижность сперматозоидов, их количество и долю с правильным строением.
Что касается проблем, которые не удается или невозможно устранить при помощи терапии, то они решаются благодаря современным вспомогательным репродуктивным технологиям (сокр. ВРТ) возможности лечения шагнули далеко вперед. ВРТ могут помочь даже при в случаях очень низкого количества спермиатозоидов и высокого процента их аномальности.
Во время ВРТ отдельные либо все этапы зачатия производятся вне организма женщины. Сперматозоиды получают из эякулированной спермы или путем биопсии яичка. Затем они подвергаются специальной обработке и помещаются к яйцеклетке (ооциту) различными способами:
- Внутриматочное осеменение (инсеминация). В период овуляции мужская сперма вводится прямо в матку. Перед процедурой женщина обычно принимает средства для стимуляции выхода яйцеклеток из яичника.
- Экстракорпоральное оплодотворение (сокр. ЭКО). Во время ЭКО сперму смешивают с несколькими яйцеклетками «в пробирке» или «in vitro» (на самом деле, «пробирка» – это низкая пластиковая чашка). Затем оплодотворенные ооциты, которые уже считаются эмбрионами, помещаются внутрь матки. ЭКО нередко назначают при проблемах со стороны с женщины.
- Интрацитоплазматическая инъекция сперматозоидов (сокр. ИКСИ). Заключается во введении одного сперматозоида в цитоплазму ооцита при помощи микроприсоски и микроиглы. Эту методику применяют в случаях очень плохого качества спермы, когда оплодотворение невозможно даже «in vitro», или при наличии антиспермальных антител.
В зависимости от вида терапии, доктор может посоветовать принимать специализированные комплексы (такие, как «Сперотон»), которые помогают справиться с мужским бесплодием. Кроме того, необходимо правильно питаться и вести здоровый образ жизни. Эти рекомендации касаются и профилактики инфертильности, о чем пойдет речь далее.
Диагностика бесплодия
Исследования последних лет показывают, что от репродуктивного здоровья мужчины зависит не только возможность зачатия, но и вынашивание беременности. Также врачи осознали, что для лечения мужского бесплодия недостаточно одного анализа (спермограммы) и в ряде случаев мужчине необходимо провести дополнительные тесты.
Новейшими типами исследований являются молекулярно-генетические методы:
- они позволяют выявлять причины бесплодия, которые невозможно обнаружить с помощью бактериологических исследований;
- помогают найти редко встречающиеся причины, которые врачи безуспешно пытаются лечить.
Как лечить бесплодие у мужчин. Методы лечения мужского бесплодия
В каждом случае врачом решается вопрос, как лечить бесплодие у мужчины, и выбирается соответствующая тактика. Лечение бесплодия у мужчин может проводиться как консервативным путем, так и хирургическим, или сочетанием хирургических и медикаментозных методов.
Например, дефекты строения уретры или стриктура ее после травм делают невозможным поступление спермы во влагалище. Невозможна доставка сперматозоидов и при непроходимости семенного протока. Как лечится мужское бесплодие в данном случае? Путем хирургической коррекции восстанавливается проходимость семявыводящих протоков. А если оно развилось на фоне стриктуры уретры? В этом случае тоже проводятся операции по расширению мочевыводящего канала.
Можно ли вылечить мужское бесплодие, которое обусловлено варикоцеле? Это заболевание лечится хирургическим путем. Если не упущено время, фертильность мужчины восстанавливается. Бесплодие вызвано эндокринными расстройствами? Такая форма бесплодия тоже подлежит коррекции. Проводится лечение гормональными препаратами, что в результате восстанавливает выработку сперматозоидов.
Можно ли вылечить мужское бесплодие, причиной которого являются хронические инфекции мочеполовой системы? Да, это возможно: ликвидация воспаления снижает и число морфологически измененных сперматозоидов, а также положительно влияет на их подвижность. Специфическая лекарственная терапия проводится длительно, с применением антибиотиков и иммуномодуляторов.
Как лечить бесплодие у мужчин, если все способы лечения оказались безуспешными или причину невозможно устранить? В таких случаях могут помочь вспомогательные репродуктивные технологии. Или, если бесплодие признано абсолютным, паре следует подумать о возможности применения донорской спермы.