Повышенный тонус матки: чем опасен и как его снять?
Содержание:
- Симптомы повышенного тонуса матки
- Пластические хирурги клиники
- Что такое эндометриоз и каковы его разновидности?
- Какие заболевания могут вызывать инфекции?
- Причины жалоб при воспалении в гинекологии
- Как улучшить эндометрий перед ЭКО
- Как проявляется тонус матки при беременности?
- Можно ли справиться с тонусом матки при беременности самостоятельно?
- Профилактика гипертонуса матки
- Аменорея, маточное кровотечение, кандидоз
- Виды расположения плаценты
- Диагностика
- Гиперплазия в подростковом возрасте и менопаузе
- Состояние платизмы
- Необходимо ли ложиться в стационар?
- Что делать, когда болит низ живота?
- Особые указания
- Нормальный тонус
Симптомы повышенного тонуса матки
Иногда женщина вообще не ощущает повышения тонуса матки, и удивляется, если врач ставит такой диагноз. Повышенный тонус матки, начиная со второго триместра, диагностирует врач при осмотре. Для определения тонуса матки нужно лечь на спину и согнуть ноги в коленях: в обычном состоянии живот мягкий, при повышенном тонусе — твердый и напряженный.
Другой вид диагностики, более точный — ультразвуковое исследование. На УЗИ это состояние хорошо видно – стенки матки напряжены и сжимают ребенка.
С помощью УЗИ можно определить и область гипертонуса (по задней стенке или по передней). А при постоянном сильном тонусе матки делают также УЗИ шейки матки, чтобы исключить ее укорачивание и раскрытие (то есть прямую угрозу выкидыша или преждевременных родов).
Правда, некоторые врачи не исключают того, что иногда повышение тонуса может быть вызвано как раз датчиком УЗИ-аппарата – в таких случаях женщину ничего не беспокоит.
Но большинство будущих мам жалуется на следующие ощущения при тонусе матки:
- «тянет» поясницу или низ живота;
- живот становится «каменным», твердым;
- появляются схваткообразные боли внизу живота.
Первый триместр
В первом триместре беременности основными симптомами гипертонуса матки являются:
- тяжесть внизу живота, напряжение;
- тянущие боли там же, иногда они переходят в поясничный или крестцовый отдел;
- выделения с кровью;
- схваткообразные ощущения.
При последних двух симптомах нужно незамедлительно обращаться к врачу!
Второй триместр
Во втором, а также в третьем триместре гипертонус матки уже можно увидеть и «пощупать»: живот становится твердым и сжимается, «каменеет».
Кроме этого, симптомы в период второго триместра остаются теми же, что и в первом.
Третий триместр
Основная проблема, связанная с симптомами гипертонуса в третьем триместре — как отличить его от тренировочных схваток. С 37 недели, как правило, ощущаются именно они.
Напомним их отличительные черты: они довольно слабые, нерегулярные, малоболезненные или безболезненные и, как правило, длятся недолго – не более минуты. Такие схватки вполне нормальны и не требуют лечения.
Во всех других случаях стоит посоветоваться с врачом – возможно, начинается преждевременная родовая деятельность.
Пластические хирурги клиники
Якимов Дмитрий Константинович
Стаж — 37 лет
Врач высшей категории. Кандидат медицинских наук. Член общества пластических хирургов.
Автор более 30 работ в области хирургии, преподаватель Военно-Медицинской академии.
Калита Екатерина Романовна
Стаж — 4 года
Постоянный участник конференций и семинаров по пластической хирургии. Приоритетные направления: пластика груди, абдоминопластика, интимная пластика, комбинированная омолаживающая пластика лица, отопластика у детей и взрослых, блефаропластика.
Аспирант кафедры Термических поражений и пластической хирургии Военно-Медицинской академии.
Гварамия Эка Юрьевна
Стаж — 16 лет
Участник конгрессов, конференций и семинаров по пластической хирургии. Приоритетные направления: абдоминопластика, блефаропластика, липосакция, реконструктивная пластика.
Гарифулин Марат Сагитович
Стаж — 18 лет
Приоритетные направления: маммопластика и гинекомастия (в том числе у мужчин), формирование талии, блефаропластика, отопластика, абдоминопластика.
Макаров Андрей Витальевич
Стаж — 17 лет
Сертифицированный специалист по пластической хирургии, челюстно-лицевой хирургии, отоларингологии, общей хирургии. Участник мастер-классов по пластической хирургии лица, ринопластике в России и за рубежом.
Карпущенко Максим Алексеевич
Стаж — 17 лет
Специализируется в вопросах пластики носа: ринопластика, коррекция перегородки, операции после перелома носа.
Губочкин Николай Григорьевич
Стаж — 23 года
Доктор медицинских наук, заслуженный врач России.
Высшая квалификационная категория в области травматологии и ортопедии.
Член ОПРЭХ – Российское общество пластических, реконструктивных и эстетических хирургов.
Что такое эндометриоз и каковы его разновидности?
Эндометриозом называют патологическое разрастание клеток эндометрия – внутреннего слоя матки, вследствие их перемещения или распространения за пределы полости матки. Так как эти клетки являются гормонозависимыми, после внедрения и разрастания на других органах они подвергаются тому же ежемесячному обновлению, что и внутренний слой матки.
Выделяют следующие виды эндометриоза:
- Генитальный. Представлен присутствием эндометриальных клеток на внутренних и наружных половых органах: теле матки (аденомиоз), маточных трубах, яичниках, позадиматочном пространстве (ретроцервикальный эндометриоз), шейке матки, слизистой влагалища, половых губах.
- Экстрагенитальный (внешний, наружный). При наличии у женщины этой формы заболевания клетки эндометрия распространяются вне органов репродуктивной системы. Они могут быть обнаружены на стенках кишечника, мочевого пузыря, пупка, на поверхности почек, легких, в послеоперационных рубцах.
Какие заболевания могут вызывать инфекции?
Специфические и неспецифические инфекции, попадая в мочеполовую систему женщины, вызывают:
- Аднексит,
- оофорит
- Сальпингит
- Сальпингоофорит
- Цервицит (эндоцервицит и экзоцервицит)
- Эндометрит, эндомиометрит
- Кольпит
- Вульвит
- Пельвиоперитонит
- Бартолинит
- Абсцесс и изъязвление вульвы, влагалища
Если острый воспалительный процесс не был излечен, чаще всего он может перейти в хроническую фазу. Воспаление может быть двухсторонним и односторонним.
Боль внизу живота справа, причины
Например, периодические боли внизу живота справа у женщин могут свидетельствовать о правостороннем аднексите. При этом пульсирующая боль справа внизу живота у женщин может быть и при хроническом аппендиците.
Боль внизу живота слева, причины
В то время, как тянущая боль внизу живота слева может говорить не только о гинекологическом воспалении, но и о патологии сигмовидной кишки. Тянущая боль внизу живота слева может возникать при нарушении эвакуации из кишечника или при спазме сигмовидной кишки. Нужна диагностика.
Причины жалоб при воспалении в гинекологии
Мочеполовая система женщины достаточно уязвима. Без соблюдения правил гигиены и без предохранения от различных повреждений и инфекций, эти органы часто страдают от разных заболеваний. Подразделяются такие патологические процессы на такие типы:
Специфические инфекции женских половых органов — чаще всего они возникают из-за поражения возбудителями в результате передачи половым путём. Чаще всего это воспаления, связанные с венерическими болезнями:
- Хламидиоз
- Уреаплазмоз
- Микоплазмоз
- Гарднереллез
- Сифилис
- Гонорея
- Трихомониаз
- Генитальный герпес
- ВПЧ (вирус папилломатомы)
- ВИЧ (возбудитель: вирус иммунодефицита человека)
- Гепатиты (возбудитель: чаще вирус гепатита С)
Читать о заболеваниях, передающихся половым путем (ЗППП)
Как улучшить эндометрий перед ЭКО
Если у пациентки не диагностированы патологии слизистой матки, ее подготовка к экстракорпоральному оплодотворению включает только прием гормональных препаратов и вспомогательных веществ. Терапия проводится в несколько этапов:
- Препараты эстрадиола. Этот стероидный гормон (эстроген) вырабатывается фолликулярным аппаратом яичников. Он улучшает маточное кровообращение, увеличивает толщину эндометрия, нормализует менструальный цикл женщины, стимулирует синтез других женских половых гормонов.
- Препараты прогестерона. Назначение этого стероидного гормона – перевод эндометрия в «секреторную» стадию, уменьшение иммунного ответа матери на эмбрион (являющийся наполовину чужеродным организмом), замедляет деление эндометриальных клеток. Прогестеронновая терапия проводится как перед ЭКО, так и после, для лучшего закрепления плодного яйца в матке.
Помимо гормональной терапии, в рамках подготовки к ЭКО пациентке назначается прием витаминно-минеральных комплексов, содержащих витамины группы В, витамины А, Е, С, цинк, железо, магнием и другими нужными элементами. Для коррекции состояния эндометрия врач также прописывает препараты, улучшающие кровоснабжение матки.
Как проявляется тонус матки при беременности?
Матка представляет собой орган, полый внутри, а снаружи состоящий из нескольких слоев. Верхний наружный слой (периметрий) представляет собой слизистую оболочку, средний слой (миометрий) — это мышцы, а внутрениий слой (эндометрий) — еще одна слизистая оболочка.
Сокращается матка именно благодаря мышечной ткани — миометрию: этот слой «организует» схватки и «руководит» родовым процессом, выталкивая плод наружу. Конечно, на протяжении всей беременности миометрий должен находиться в расслабленном состоянии, чтобы плод спокойно и комфортно развивался внутри матки — такое состояние принято называть нормальным тонусом. Если роды еще не начались, но матка внезапно начинает сокращательные движения, такое состояние называют повышенным тонусом или гипертонусом матки при беременности.
Это не всегда представляет собой проблему или опасность, потому что сам посебе процесс мышечных сокращений является физиологически нормальным, да и многие врачи считают периодические маточные сокращения естественными. Разумеется, это происходит только в том случае, если, помимо тонуса матки, у беременной нет дополнительных симптомов, которые сигнализируют о серьезных проблемах. На самом деле, такое отношение к проблеме гипертонуса матки вполне логично, поскольку даже при зевании или смехе у человека происходят сильные мышечные сокращения, и матка в них тоже участвует. Еще более сильные сокращения матки происходят, к примеру, в процессе оргазма или во время психологического напряжения (при стрессе или гинекологическом осмотре).
И все же различие в состояниях тонуса матки существуют, и заключаются они во времени напряжения мышц. Проблем и дискомфортных ощущений не доставляют кратковременные состояния тонуса матки при беременности, а вот долгое пребывание в гипертонусе может быть не только болезненным, но и опасным и для плода, и для вынашивания беременности.
Можно ли справиться с тонусом матки при беременности самостоятельно?
Иногда снять небольшой тонус матки можно и самостоятельно, даже без использования медикаментов. Для этого применяют:
- Определенные упражнения, одно из которых — «кошечка». Встаньте в положение «стола» (на четвереньки с ровной спиной), теперь немного поднимите голову и таз вверх, прогибая вниз поясницу. Примите обратное положение: голова и копчик перемещаются вниз, а поясница стремится вверх, постепенно скругляясь. Повторите несколько раз упражнение и затем полежите на спине в расслабленном положении не менее часа.
- Расслабить гладкую мускулатуру матки поможет и расслабление лицевых мышц. Для этого сделайте следующее упражнение: сидя или стоя, начинайте дышать ртом, опустите голову к животу, максимально расслабляя мышцы шеи и лица. Немного постойте в таком положении, стараясь отпустить все мысли.
- Положение «стола» в целом очень благоприятно сказывается на состоянии матки, а если еще немного опустить верхнюю часть тела вниз, приняв упор на локтях, то матка окажется в состоянии «подвешенности» и расслабится еще больше. Поэтому, почувствовав симптомы гипертонуса, постарайтесь сразу принять такое положение и побыть в нем, пока ситуация не стабилизируется.
- При необходимости к упражнениям можно добавить прием спазмолитиков и успокоительных средств, которые одобрит ваш врач. Если же состояние гипертонуса продолжает сохраняться — не стоит ждать долго, лучше вызвать Скорую и принять предложение о госпитализации.
Профилактика гипертонуса матки
Можно ли все же свести к минимуму риск возникновения этого неприятного состояния? Конечно! И начинать это лучше еще до наступления беременности.
Что именно можно сделать?
- Проверить, нет ли воспаления и инфекций в половой сфере, и если таковые обнаружатся – пролечить их до зачатия.
- Заранее сделать УЗИ органов малого таза – это поможет выявить аномалии строения матки, миомы, эндометриоз и т.д. Врач будет учитывать эти проблемы с первых дней беременности и постарается их скорректировать.
- Очень важен положительный и спокойный настрой на беременность, здоровая психологическая обстановка в семье.
- Отказаться от курения и приема алкоголя.
Когда беременность уже наступила, для профилактики повышения тонуса матки желательно:
- соблюдать режим дня, достаточно спать, не переутомляться;
- много гулять на свежем воздухе;
- не носить тяжести, не выполнять тяжелую физическую работу;
- избегать запоров и переполнения мочевого пузыря;
- если нет противопоказаний, делать упражнения Кегеля (для тренировки вагинальных мышц);
- избегать стрессов;
- полноценно питаться.
Питание при беременности должно включать продукты, богатые магнием – например, овсянку, гречневую кашу, бобовые (предпочтительно фасоль), орехи. Для поддержания уровня гемоглобина полезно есть говядину, субпродукты.
Продукты, помогающие снять гипертонус матки:
- спаржа,
- свежие огурцы,
- брокколи,
- сладкий перец.
Продукты, которые могут провоцировать гипертонус матки:
- крепкий чай,
- кофе,
- напитки с кофеином,
- алкоголь,
- газированные напитки,
- жирные блюда.
Юлия Воронцова,
28.07.20
Аменорея, маточное кровотечение, кандидоз
— Какие именно гинекологические проблемы могут быть вызваны переживанием острого стресса и через какой период это проявится?
— Первым тревожным звонком обычно становятся нарушения менструального цикла, которые могут наблюдаться сразу же после перенесенного стресса
- удлинение цикла: задержка менструации на 10 и более дней;
- укорочение цикла: начало менструации на 10 и более дней раньше, чем обычно (нормальная длительность менструального цикла — 24−38 дней; межцикловые различия длительности цикла в норме могут быть до 10 дней);
- полное прекращение менструаций: функциональная гипоталамическая аменорея (раньше эту проблему называли «аменорея военного времени»);
- обильное маточное кровотечение (не только во время месячных): нарушение гормональной регуляции менструального цикла может приводить к ановуляции (когда яйцеклетка не «выходит» из фолликула в яичнике), эндометрий (внутренняя слизистая оболочка матки) в такой ситуации избыточно разрастается, что и приводит к обильному кровотечению. Это серьезная проблема, которую ни в коем случае нельзя игнорировать: иногда кровотечения могут быть настолько массивными, что требуется хирургическое вмешательство и переливание крови.
Вторая частая патология — нарушение биоценоза влагалища. Кандидозный кольпит — воспаление слизистой оболочки влагалища, которое вызывается микроскопическими дрожжеподобными грибами рода Candida.
Научные статьи в журнале Американского общества микробиологии Clinical and Vaccine Immunology подтверждают, что психологический стресс, особенно хронический, подавляет иммунную защиту организма и способствует избыточному размножению грибов Candida.
Острый стресс, особенно с нарушением сна и изменением режима питания, может спровоцировать проявления кандидоза.
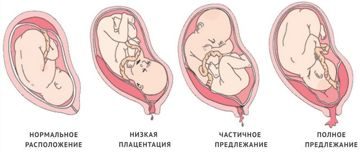
Виды расположения плаценты
Обычно плацента крепится на задней стенке матки ближе к ее дну. Стоит заметить, что матка – сосуд перевернутый, и дно у нее расположено сверху. Это самый оптимальный вариант расположения плаценты. Однако так получается не всегда. В некоторых случаях плацента крепится к передней стенке. Что так же не является патологией.
Низкое расположение плаценты при беременности гораздо опаснее. Если плацента расположена низко, она подвергается более сильному давлению со стороны плода, да и при любом внешнем воздействии риск повреждения плаценты или ее отслоения возрастает. Кроме того, на поздних сроках активно двигающийся ребенок тоже может повредить плаценту, или же пережать пуповину.
Низким называется такое расположение плаценты, когда между ее нижним краем и зевом матки менее 6 см.
Если плацента расположена низко, но по задней стенке матки, то скорее всего, ситуация выправится самостоятельно, и плацента мигрирует в более высокое положение. Передняя стенка имеет большую склонность к растяжению, и миграция для нее также характерна, однако направление миграции противоположно: обычно плацента движется наоборот, вниз, к шейке матки.
Еще более сложной и опасной патологией расположения плаценты является ее частичное или полное предлежание. Предлежанием называется такое состояние, когда плацента частично или полностью заслоняет зев матки.
Диагностика
При раке эндометрия матки симптомы и признаки заболевания не являются специфичными. Поэтому для диагностики опухоли важнейшее значение приобретают инструментальные и лабораторные исследования.
-
Трансвагинальное УЗИ. Позволяет описать структуру эндометрия и проконтролировать его толщину.
-
Гистероскопия. Процедура осмотра внутренней полости матки при помощи специальной оптической системы. Во время обследования может быть проведена биопсия патологически измененных тканей.
-
Биопсия. Аспирационная биопсия – это процедура забора образца эндометрия при помощи тонкой полой иглы.
-
Гистологический анализ биоптата. Микроскопическое исследование препарированного образца необходимо для подтверждения диагноза и для определения типа злокачественных клеток.
-
МРТ матки. Как правило, проводится на третьей или четвертой стадии роста опухоли, чтобы выявить степень распространенности, пораженные лимфоузлы и соседние органы.
Внимание!
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7 (495) 775-73-60 , или можете прочитать более подробно здесь…
Гиперплазия в подростковом возрасте и менопаузе
У девочек в подростковом возрасте встречаются нарушения со стороны гипоталамо-гипофизарной системы. Это влечет за собой нарушение созревания фолликулов и ведет к их преждевременной атрезии. Атрезия фолликула – это процесс обратного развития путем рассасывания и замещения соединительной тканью. В норме в яичниках вырабатываются фолликулы, имеющие разную жизнеспособность.
Как правило, это 1-2 доминантных фолликула, остальные – нежизнеспособные клетки. На фоне гормонального сбоя все клетки, вырабатываемые яичниками, претерпевают преждевременную атрезию. В результате нарушается последовательность созревания и отторжения эндометрия, что приводит к его гиперплазии. В подростковом возрасте обычно встречается гиперплазия эндометрия матки без атипии.
В период менопаузы происходит угасание детородной функции. Концентрация половых гормонов существенно снижается. В этот период вероятность утолщения эндометрия достаточно велика. Характерны нерегулярные менструации или их отсутствие, на фоне которого вдруг появляются кровянистые выделения в середине цикла, схваткообразные боли внизу живота и другие настораживающие симптомы. Если замечены подобные признаки гиперплазии эндометрия, лучше решение – обратиться к гинекологу для консультации и возможного лечения.
Состояние платизмы
На момент написания нашей статьи и создании шкалы визуальной оценки возрастных изменений шеи, в работе «Открытое проспективное клиническое исследование эффективности и безопасности ботулотоксина типа А при коррекции возрастных изменений кожи шеи» (Губанова и соавт. 2012), были использованы следующие классификации тяжей платизмы: Validated dynamic platysmal bands scale (Merz, VDPBS 2011), также авторы исследования разработали экспериментальную классификацию тяжей платизмы. Опираясь на шкалу Merz, мы разработали следующую оценку подкожной мышцы в баллах:
0 – нормотонус, отсутствие тяжей платизмы в покое и динамике (1 балл по VDPBS).
1 – при деформационном типе наблюдается тенденция к гипотонии, а при мелкоморщинистом типе – тенденция к гепертонусу. Тяжи платизмы не выражены в покое и слабо выражены в динамике (2 балла по VDPBS).
2 – при деформационном типе гипотония подкожной мышцы шеи, при мелкоморщинистом – гипертонус. Тяжи платизмы не выражены или слабо выражены в покое и умеренно выражены в динамике (3 балла по VDPBS).
3 – при деформационном типе наблюдается атония платизмы, при мелкоморщинистом – гипертонус. Тяжи платизмы выражены в покое, сильно выражены в динамике (4–5 баллов по VDPBS).
После того как мы оценили каждый из четырех показателей и выставили баллы от нуля до трех, мы легко суммируем их и получаем результат.
от 0 до 3 баллов – изменений нет, начальные изменения шеи;
от 4 до 6 баллов – умеренные изменения шеи;
от 7 до 9 баллов – выраженные изменения шеи;
от 10 до 12 баллов – максимально выраженные изменения шеи.
Необходимо ли ложиться в стационар?
Предложение о госпитализации чаще всего очень расстраивает беременных, особенно тех, кому необходимо оставаться дома из-за второго ребенка или продолжать ходить на работу из-за важного проекта. В таких ситуациях женщины часто отказываются уезжать из дома в больницу, обещая доктору не перенапрягаться, своевременно принимать лекарства и в случае чего — вызывать Скорую помощь
Увы, невозможно предсказать развитие событий в каждой конкретной ситуации, ведь в одном случае риск преждевременных родов действительно очень велик из-за высокого тонуса матки, а в других его можно избежать. В любом случае решение необходимо будет принять самой беременной, ведь задача врача — информировать ее о возможных рисках и предложить возможность госпитализации. Возможно, стоит поискать выход из положения, попросив, к примеру, помощи у родственников или друзей, а на работе — понимания у коллег.
Что делать, когда болит низ живота?
Врага надо знать в лицо, особенно если это касается лечения боли внизу живота. Если есть жалобы со стороны женских половых органов, первое что нужно делать – это обратиться за консультацией к доктору гинекологу, пройти гинекологическое УЗИ и сдать анализы.
Большинство воспалительных заболеваний в гинекологии в ряде случаев уже видны на стадии трансвагинального УЗИ обследования. Причину воспаления выявляет лабораторной обследование.
Квалифицированный осмотр, проведенное гинекологическое УЗИ и лаборатория не только констатируют наличие воспаления, но и устанавливают его причину.
Известно, что гинекологические воспаления бывают специфическими и неспецифическими. Специфическими воспалениями принято называть заболевания, передающиеся половым путем. Ко второй группе относят заболевания, которые вызываются «банальной» флорой: кишечная палочка, стрептококки, стафилококки, синегнойная палочка, кандидоз (молочница) и др. Их в гинекологии нередко называют неспецифическими воспалениями. Хотя такие воспаления вызваны конкретной чужеродной флорой. Скорее не уделяется внимания такой «банальной» флоре и «снять» воспаление методами без применения антибактериальных препаратов. Не выявлять могут такую флору, в том числе, не соблюдая определенные стандарты обследования и лабораторной диагностики.
В идеале, женщине всегда нужно следить за здоровьем и при подозрении на какое-то заболевание обязательно обращаться к врачу.
Особые указания
Лечение в рекомендованных дозах не обеспечивает контрацептивный эффект.
Из-за вероятности метаболических нарушений и тромбоэмболических осложнений необходимо отменять препарат при появлении:
- нарушений зрения, включая его потерю, двоение зрительных образов, сосудистые поражения сетчатки, отек диска зрительного нерва, проптоз;
- тромботических или тромбоэмболических венозных осложнений (независимо от того, какой участок поражен);
- головной боли высокой интенсивности, мигрени.
Пациентки с тромбофлебитом в анамнезе должны находиться под постоянным медицинским наблюдением.
Отсутствие менструаций на фоне лечения Утрожестаном требует проведения тестов на подтверждение или исключение беременности, которая может быть причиной аменореи.
Более 50% самопроизвольных абортов на ранних сроках беременности обусловлены генетическими осложнениями. К тому же, причиной прерывания беременности могут стать механические нарушения и инфекционные заболевания. В подобных случаях применение препаратов прогестерона оправдано лишь в тех случаях, когда имеет место задержка изгнания плодного яйца.
Исходя из этого, назначение Утрожестана по рекомендации гинеколога должно быть предусмотрено для случаев, когда организм женщины вырабатывает недостаточное количество прогестерона.
Капсулы не должны приниматься с едой. Оптимальное время приема — перед сном. Одновременное употребление пищи повышает биодоступность Утрожестана.
Некоторых женщин интересует, влияет ли на уровень ХГЧ препарат. Врачи утверждают, что Утрожестан не изменяет результаты анализа крови на ХГЧ.
Утрожестан вытекает — что делать?
Все пациентки отмечают, что при интравагинальном применении препарат вытекает. Производитель и врачи говорят, что такое явление — норма. Появление маслянистых выделений связано с лекарственной формой Утрожестана и его составом, в котором присутствуют жирные субстанции — растительное масло и соевый лецитин.
Некоторые женщины переживают, что это может снижать эффективность Утрожестана. Однако врачи и тут спешат успокоить, заверяя, что вытекает не активное вещество, а только оболочка капсулы.
В некоторых случаях, когда препарат применяется несколько раз в день, врач может порекомендовать интравагинальное введение только 1 р./день — перед сном, а в другое время — утром и днем — пероральный прием капсул.
Утрожестан и месячные
Утрожестан назначают для коррекции нарушений цикла, причиной которых является дефицит эндогенного прогестерона, а также для коррекции нарушений, обусловленных избыточной выработкой эстрогенов.
Задержка месячных на фоне применения лекарства может свидетельствовать о беременности. В таком случае женщине обязательно необходимо сдать кровь для определения уровня ХГЧ или сделать тест на беременность.
Ситуация, когда после употребления препарата нет месячных, также может быть следствием “слепой” поддержки 2-й фазы цикла, когда не учитывается время овуляции.
Женщинам, планирующим беременность, врачи рекомендуют принимать Утрожестан не с 16 дня, а через сутки после овуляции.
Препараты прогестерона могут использоваться для вызова месячных. Менструальное кровотечение обусловливается эффектом отмены Утрожестана. Начало месячных обычно приходится на 2-10 день после прекращения приема капсул.
Нормальный тонус
Кора головного мозга «узнаёт» про беременность, когда маточные нервные рецепторы посылают свои сигналы в нервную систему. Соответственно, нервные процессы, которые не связаны с сохранением, вынашиванием ребенка, подавляются. Если присутствует нервное перенапряжение, то может быть повышение маточного тонуса (гипертонус). Чтобы не было выкидыша, все 9 месяцев возбудимость рецепторов в матке и возбудимость спинного мозга должны быть на минимуме.
К концу девятого месяца вынашивания происходит формирование так называемой родовой доминанты, благодаря которой на момент родов будут возможны схватки. Чтобы тонус был нормален, нужен определенный уровень гормона прогестерона. Его вырабатывает желтое тело, пока зародышу еще нет десяти недель, а потом формируется плацента. И «детское место» поддерживает нужный уровень гормона, а также вырабатывает эстриол. Он нужен, чтобы регулировать течение крови в матке и в плаценте.
Прогестерон делает ЦНС менее возбудимой, что также важно для вынашивания. Чтобы сокращения матки при родах были достаточными, в организме нужны ионы кальция
Прогестерон и эстриол не дают лишнему кальцию попасть внутрь клеток.





