Гбуз «детская городская поликлиника г. новороссийска» мз кк
Содержание:
- Диагностика
- Online-консультации врачей
- Классификация менингита по характеру воспалительного процесса
- Какие бывают виды менингита?
- Арбовирусы
- Уделяйте внимание качеству сна
- Симптомы и признаки асфиксии
- Прогноз и лечение острого бактериального менингита
- Классификация менингита
- Распространенные возбудители мочеполовых инфекций
- Причинные факторы
- Разновидности
- Симптоматика
- Способы диагностики
- Что вызывает острый бактериальный менингит?
- Виды менингита
- Вирусный менингит у детей
Диагностика
Заподозрить у пациента менингит опытный врач может уже по внешним клиническим признакам, но их недостаточно для постановки точного диагноза
Важно не только подтвердить или опровергнуть наличие болезни, но и определить ее разновидность, стадию развития. Для этого больному проводится комплексное обследование, которое включает общий анализ крови (ОАК), общий анализ мочи и мазок со слизистой зева
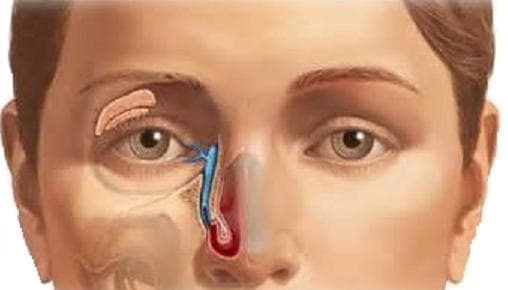
Один из основных подтверждающих анализов – пункция спинного мозга и лабораторная диагностика ликвора (спинномозговой жидкости). Поскольку головной и спинной мозг пребывают в постоянном контакте, то помутневший ликвор всегда рассматривают как главный маркер менингита.
Если во время пункции наблюдаются признаки повышенного давления ликвора (спинномозговая жидкость вытекает струйкой либо частыми каплями), специалисты расценивают это как один из лабораторных признаков менингита. Кроме того, у больного человека меняется цвет спинномозговой жидкости: она становится мутно-белой или желтовато-зеленой. О болезни также может рассказать не только анализ ликвора, но и исследование крови. При наличии болезни наблюдается повышенное количество белка, лимфоцитов либо нейтрофилов. Также у пациента обычно повышаются уровни сахара и хлоридов.
Дифференциальная диагностика болезни базируется на биохимическом анализе клеточного состава ликвора. Для установления возбудителя болезни проводится бактериологическое и бактериоскопическое исследование спинномозговой жидкости. С помощью серодиагностики определяют наличие в организме больного антигенов и антител к разным возбудителям болезни.
| Показатели | Ликвор в норме | Вирусный менингит | Бактериальный | Гнойный |
|---|---|---|---|---|
| Цвет/прозрачность | Без цвета/прозрачный | Без цвета/прозрачный или опалесцирующий | Без цвета/прозрачный или опалесцирующий | Белесоватый или зеленовато-бурый/мутный |
| Давление | 130-180 мм вод. ст. | 200-300 мм вод. ст. | 250-500 мм вод. ст. | Повышено |
| Скорость вытекания ликвора при пункции (капель/мин.) | 40-60 | 60-90 | Струйкой | Редкими вязкими каплями |
| Цитоз (клеток/мкл) | 2-8 | 20-800 | 200-700 (иногда 800-1000) | Больше 1000 |
| Лимфоциты | 90-95% | 80-100% | 40-60% | 0-60% |
| Нейтрофилы | 3-5% | 0-20% | 20-40% | 40-100% |
| Осадочные реакции | – | + (++) | +++ (++++) | +++ (++++) |
| Диссоциация | Нет | Низкая клеточно-белковая (белково-клеточная после 8-10 дня) | Умеренно высокий цитоз и белок (затем белково-клеточная диссоциация) | Высокая клеточно-белковая |
| Глюкоза | 1,83-3,89 | Больше 3,89 | Существенно снижено | Умеренно снижено |
| Хлориды (ммлоль/л) | 120-130 | Больше 130 | Существенно снижено | Умеренно снижено |
| Фибриновая пленка | Не образуется | В 3-5% | В 30-40% | Грубая, часто в виде осадка |
| Реакция на пункцию | Вызывает головную боль и рвоту | Вызывает облегчение, переломный момент болезни | Вызывает выраженное, но кратковременное облегчение | Умеренное кратковременное облегчение |
В результатах анализа крови выявляется нейтрофилез или лимфоцитоз, указывающие на воспалительное заболевание, а также показатель СОЭ – скорость оседания эритроцитов, которая в высоких значениях также подтверждает наличие воспалительного процесса. Помимо лабораторного изучения ликвора и крови, врачу обязательно понадобится история болезни пациента, он проведет тщательный неврологический осмотр, предложит пройти компьютерную или магнитно-резонансную томографию. С помощью МРТ или КТ специалист сможет рассмотреть состояние мозговых оболочек и найти очаг воспаления. Во время беседы с пациентом доктор поинтересуется, как давно начались головные боли, не подвергался ли пациент укусам клещей или комаров (переносчики возбудителя болезни, в частности в странах Африки и Средней Азии).
При подозрении менингита у ребенка, до проведения у малыша пункции, его должны обследовать ЛОР, невролог, нейрохирург и гематолог, чтобы исключить другие возможные причины недомогания.
Online-консультации врачей
| Консультация неонатолога |
| Консультация онколога-маммолога |
| Консультация доктора-УЗИ |
| Консультация диетолога-нутрициониста |
| Консультация педиатра-аллерголога |
| Консультация пластического хирурга |
| Консультация специалиста по лечению за рубежом |
| Консультация нарколога |
| Консультация семейного доктора |
| Консультация стоматолога |
| Консультация кардиолога |
| Консультация дерматолога |
| Консультация уролога |
| Консультация эндокринолога |
| Консультация специалиста в области лечения стволовыми клетками |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Классификация менингита по характеру воспалительного процесса
В зависимости от характера воспалительного процесса при менингите, симптомы у детей и взрослых отличаются и очень сильно
Это важно не только для понимания возможной причины инфекционного процесса, но и напрямую влияет на лечебную тактику. Существует два основных вида этого заболевания: серозный и гнойный менингит.
Серозный менингит
Серозный менингит – это вид поражения мозговых оболочек, при котором они выделяют прозрачный экссудат (в отличие от гнойного), в котором присутствуют в основном лимфоциты. Характерной особенностью этого вида заболевания является отсутствие некроза (гибели) отдельных клеток, поэтому при правильной и своевременной лечебной тактике у больного наступает полное выздоровление без каких-либо последствий. Последний факт объясняет то, что серозный менингит является менее тяжелым видом заболевания, по сравнению с гнойным и гораздо реже становится причиной летального исхода.
Наиболее распространенной причиной серозного менингита является вирусная инфекция, на ее долю приходится около 80% всех случаев этого вида болезни. Остальные 20% — это бактерии, грибы, простейшие, туберкулезное поражение, метастазы рака, системные заболевания, кисты головного мозга и др.
Серозный менингит – это заболевание, которое характерно в основном у детей от 3 до 6 лет и в подавляющем большинстве случаев является осложнением различных респираторных или кишечных вирусных инфекций. У взрослых оно встречается реже и этиология его более разнообразна.
Если это заболевание будет своевременно распознано, а больной госпитализирован и начата терапия, то уже на 3-5 сутки от дебюта серозного менингита, симптомы его начнут быстро регрессировать. После полного излечения возможен восстановительный период, во время которого возможны снижение памяти и быстроты мышления, сонливость, нарушение концентрации внимания. Однако, как правило, эти симптомы длятся недолго и уже через месяц последствия менингита полностью пройдут.
Гнойный менингит
Гнойный менингит – это тяжелая форма этого заболевания, которая при отсутствии лечения практически однозначно приводит к летальному исходу. Причиной его являются бактерии, среди которых основные – это менингококк, пневмококк, гемофильная палочка, золотистый стафилококк. К тем, что провоцируют менингит у детей первого месяца жизни, относится прежде всего стрептококк агалактия. Однако иногда возможно и прямое инфицирование мозговых оболочек при открытых черепно-мозговых травмах. Наиболее часто гнойный менингит появляется у людей с ослабленным иммунитетом и детей в возрасте до 5 лет.
Особенностью гнойного менингита является то, что инфекционный возбудитель вызывает активный воспалительный процесс, при котором на поверхности оболочек головного мозга выделяется густой гнойный экссудат. Он приводит к некрозу (гибели) отдельных клеток, поэтому после перенесенного заболевания нередко остаются различные осложнения.
Какие бывают виды менингита?
Этиология менингита бывает разной. Рассмотрим основные причины происхождения болезни.
- Вирусный. Чаще всего вызывают энтеровирусы, вирус паротита, флавивирусы, вирус варицела зостер, вирус простого герпеса. Реже причиной заболевания может стать цитомегаловирус, аденовирусы, вирус лимфоцитарного хориоменингита, ВИЧ, вирус Эпштейна-Барр. Симптомы похожи на грипп, признаки менингита в виде головной боли появляются через несколько дней. Течение болезни не очень тяжелое.
- Бактериальный. Этот вид менингита возникает при попадании в организм различных бактерий: менингококков, гемофильной палочки, стрептококков, в редких случаях кишечной палочки, клебсиеллы. Течение заболевания стремительное, острое, все симптомы проявляются за одни сутки.
- Гнойный. Любое бактериальное поражение организма может перетечь в гнойный менингит. Чаще всего развитию болезни предшествовало инфицирование гемофильной палочкой, менингококками и пневмококками. Появление гнойного менингита у новорожденных зачастую провоцируют стрептококковые инфекции, кишечная палочка и сальмонеллез.
- Туберкулезный. Первые симптомы – это лихорадка, по истечению нескольких дней появляется рвота и сильная головная боль. На мозг болезнь влияет только через две недели.
- Менингококковый. Возникает из-за попадания в организм человека бактерии Neisseria meningitidis. Признаки этого вида менингита: геморрагическая сыпь, лихорадка и озноб. В крови возникают острые воспалительные изменения.
Арбовирусы
Арбовирусы – это более 500 вирусов, объединенных в несколько семейств. Согласно североамериканской статистике, они становятся причиной вирусного менингита в 5% случаев. Переносчиками возбудителей являются членистоногие, преимущественно комары и клещи.
Пик заболеваемости приходится на лето и начало осени. В большинстве случаев возбудители вызывают не воспаление мозговых оболочек в чистом виде, а менингоэнцефалит. У таких пациентов чаще, чем при других видах вирусных менингитов, возникают судороги.
Вне зависимости от того, каким возбудителем вызвана инфекция, нужно сразу обратиться к опытному врачу-неврологу. Отсутствие медицинской помощи, самодиагностика и самолечение могут привести к негативным последствиям.
Вирус эпидемического паротита (свинки)
Основная мишень вируса эпидемического паротита – околоушные слюнные железы (при их увеличении лицо больного приобретает характерный внешний вид, за что заболевание и получило своё второе название – «свинка»). Но могут поражаться и другие органы, в частности, оболочки головного мозга.
С введением вакцинации значение эпидемического паротита в качестве причины вирусного менингита резко снизилось. Заболевание стало встречаться в развитых странах крайне редко. Однако, там, где отмечается сильная нехватка вакцин, эпидемический паротит является причиной 10-20% случаев менингита. Чаще всего болеют мужчины в возрасте 16-21 года.
Вирусы герпеса
К наиболее частым возбудителям менингита в этом семействе относятся: вирус простого герпеса 2-го и 6-го типов, ветряной оспы, Эбштейн-Барр, цитомегаловирус. В совокупности они вызывают около 4% случаев заболевания.
Заразиться инфекцией можно в любое время года. Если воспаление мозговых оболочек сочетается с энцефалитом, возможна гибель больного. Большое значение имеет как можно более раннее начало лечения ацикловиром.
Вирус лимфоцитарного хореоменингита
В настоящее время этот возбудитель становится причиной вирусного менингита довольно редко. Заражение происходит во время контакта с грызунами: мышами, хомяками и др., а также их экскрементами. В группе повышенного риска – работники лабораторий, в которых используют грызунов, владельцы домашних питомцев, люди, которые проживают в сельской местности в условиях антисанитарии.
Корь
С введением вакцинации заболевание стало встречаться крайне редко, но возбудитель представляет большую опасность за счет высокой заразности. Сейчас Всемирная Организация Здравоохранения считает ликвидацию кори во всем мире одной из важнейших задач.
ВИЧ
ВИЧ-инфекция может стать причиной атипичного вирусного менингита, который склонен к хроническому течению, рецидивам. Кроме того, возбудитель способен поражать нервную систему и вызывать серьезные неврологические расстройства.
Хотя при многих вирусных инфекциях, вызывающих воспаление в мозговых оболочках, не требуется специального противовирусного лечения, очень важно наблюдение врача, симптоматическая терапия. При появлении первых признаков менингита нужно сразу обратиться за медицинской помощью в центр неврологии
Запишитесь к неврологу в нашей клинике по телефону: +7 (495) 230-00-01
Уделяйте внимание качеству сна
Человеку, который хорошо выспался, легче справляться с влиянием стресса и неприятными ситуациями. Но не только качество и продолжительность сна влияют на уровень кортизола. То, во сколько вы ложитесь спать и просыпаетесь тоже играет роль. Исследования показывают, что у людей, которые работают в ночную смену и спят днем, чаще наблюдается повышенный уровень кортизола.
Сменная работа в возрасте до 40 лет связана с более высоким индексом массы тела (ИМТ) и повышенным уровнем кортизола.
Кортизол может быть повышен из-за недостатка сна, особенно вечером после недосыпания. За выработку кортизола отвечает гипоталамо-гипофизарно-надпочечниковая система. При появлении угрозы для организма часть мозга гипоталамус синтезирует особые вещества, которые отправляются в мозговой придаток гипофиз. Он в свою очередь посылает сигнал в надпочечники. В ответ кора надпочечников вырабатывает кортизол, часть которого снова попадает в мозг, влияя на процессы мышления. Такая взаимосвязь мозга и почек называется гипоталамо-гипофизарно-надпочечниковая ось.
Гипоталамо-гипофизарно-надпочечниковая ось также отвечает за регулирование циклов сна. Активировать работу оси может стресс, болезнь или плохое питание. В последствии это может ухудшить ваш сон и повысить кортизол.
Гигиена сна — один из решающих факторов в его качестве. Постарайтесь создать условия, в которых количество шума и света будет минимальным. В этом помогут плотные шторы, маска для глаз, беруши.
Советы по улучшению качества сна для снижения уровня кортизола:
- Старайтесь ложиться спать и просыпаться в одно и то же время
- Регулярно стирайте постельное белье и одежду для сна — свежий запах помогает телу расслабиться
- Старайтесь не использовать устройства, излучающие голубой свет (телевизор, телефон, планшет) за 2–3 часа до сна
- Избегайте кофеиносодержащие напитки во второй половине дня
- Избегайте чрезмерные силовые и кардионагрузки за два часа до сна.
Симптомы и признаки асфиксии
Основным симптомом состояния является прогрессирующее удушье, при котором резко возрастает нехватка кислорода в тканях и крови, замещаемого углекислым газом.
Признаки асфиксии зависят от причин, вызвавших удушье:
- при остром состоянии вследствие попадания в верхние отделы дыхательных путей посторонних предметов или при их сдавливании проявляются судорожные дыхательные движения при отсутствии дыхания, судороги, синюшность лица, потеря сознания, самопроизвольные мочеотделение и калоотделение, остановка сердца;
- при подостром состоянии дыхательные движения становятся глубокими и редкими, пульс учащается, повышается давление, начинаются судороги, происходит утрата сознания.
Признаки асфиксии зависят также от фазы состояния:
- первая фаза характеризуется испугом, выраженной одышкой, потемнением в глазах, головокружением, синюшностью кожи, повышением давления и учащением пульса;
- вторая фаза характеризуется усилением одышки, урежением пульса и частоты дыхания, снижением давления, повышением синюшности;
- третья фаза характеризуется периодическими остановками дыхания, сильным снижением давления, потерей сознания, развитием комы, непроизвольными семяизвержением, дефекацией и мочеиспусканием;
- четвертая фаза характеризуется редкими глубокими вздохами, отсутствием возможности прощупать пульс и определить давление, судорогами.
Если асфиксия развивается постепенно, то пострадавший может сидеть с высунутым языком и широко раскрытым ртом. При этом кожа бледная и ярко выражены синюшность ногтей и губ.
У вас появились симптомы асфиксии?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Прогноз и лечение острого бактериального менингита
Антибактериальная и симптоматическая терапия при раннем распознавании болезни позволила снизить летальность при остром бактериальном менингите до уровня ниже 10 %. Однако при поздней диагностике, у новорожденных, пожилых и лиц с иммунодефицитом летальность остается высокой. Прогноз неблагоприятен при персистирующей лейкопении или развитии синдрома Уотерхауза-Фридериксена. У оставшихся в живых могут наблюдаться глухота и симптомы поражения других черепных нервов, инфаркт мозга, повторные судорожные припадки и психические расстройства.
При подозрении на острый бактериальный менингит лечение антибиотиками и глюкокортикоидами начинают сразу же после взятия проб крови и ЦСЖ на посев. В менее тяжелых случаях и сомнении в диагнозе назначение антибиотиков можно отложить до получения результатов анализа ЦСЖ. Начало антибиотикотерапии до выполнения люмбальной пункции несколько повышает вероятность получения ложноотрицательных результатов бактериологического исследования, особенно в случае пневмококковой инфекции, но не влияет на результаты остальных исследований.
Дексаметазон в дозе по 0,15 мг/кг детям и по 10 мг внутривенно взрослым через каждые 6 ч следует начать вводить за 15 мин до первой дозы антибиотиков и продолжать в течение 4 дней. Дексаметазон может предупредить потерю слуха и другие неврологические осложнения, подавляя выброс провоспалительных цитокинов, высвобождающихся при лизисе бактерий под действием антибиотиков. Дексаметазон не следует назначать больным с иммунодефицитом, чтобы не нарушить иммунную защиту при асептическом менингите. Если возбудитель из ликвора не выделен, целесообразно дополнить лечение противотуберкулезными препаратами. Если посев не дал роста либо культура была идентифицирована через 24-48 ч, введение глюкокортикоидов нужно прекратить; введение глюкокортикоидов более суток без надлежащего прикрытия антибиотиками может усугубить инфекционный процесс. Кроме этого, глюкокортикоиды препятствуют проникновению ванкомицина через гематоэнцефалический барьер, следовательно, дозу ванкомицина необходимо увеличить.
Классификация менингита
Выделяют следующие виды:
- Вирусные инфекции ЦНС
- Острый синдром асептического менингита
- Энцефалит
- острый (разрешается в течение короткого промежутка времени — нескольких дней),
- хронический (заболевание продолжается несколько недель или месяцев)
- Менингоэнцефалит
- Бактериальные и грибковые инфекции ЦНС
Наиболее распространенными формами менингита являются бактериальный и асептический. Острый бактериальный менингит — это тяжелое заболевание, характеризующееся наличием гноя в ликворе. Бактериальный менингит очень быстро прогрессирует и без лечения заканчивается летальным исходом. Для асептического менингита характерно более мягкое течение, заболевание, как правило, разрешается самостоятельно; обычно возбудителями асептического менингита являются вирусы, но могут быть бактерии, грибы, паразиты, а также ряд факторов неинфекционного характера.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
Симптомы гонореи:
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Причинные факторы
Главенствующей причиной заражения считается проникновение в организм инфекции. Первичное поражение спровоцировано непосредственным попаданием в церебральные отделы возбудителей нейротропного характера. Вторичное заражение стартует при прогрессировании воспалительного процесса из рядом лежащих участков, при общих инфекционных поражениях по типу гриппа, кори и прочих. Основной патоген, который провоцирует развитие болезни, это бактерии, в редких случаях — простейшие организмы, патогенные грибы. Заразиться можно из-за:
- проникновения инфекционного агента в носоглотку воздушно-капельным, алиментарным путем;
- попадание в черепную область — происходит гематогенно, что вызывает воспалительные деформации в местах, где есть пораженные очаги;
- укус насекомого относится к трансмиссивным способам заражения, типичен для категории вирусных отклонений — насекомое считается переносчиком патогенов, которые при укусе проникают в кровь и транспортируются в церебральные структуры;
- присутствие инфекции в теле — прогрессирование инфицирования бактериального типа возможно при развитии туберкулеза, сифилиса, отита, поражений околоносовых пазух и челюстно-лицевой зоны гнойного характера;
- ЧМТ — открытом травмировании, когда нарушена целостности костных структур черепа заражение происходит контактным способом (медики говорят, что посттравматический тип менингоэнцефалита встречается к 1,3–3,5% пациентом с черепно-мозговыми повреждениями);
- введение вакцины на фоне сниженного уровня иммунной системы осложняется появления инфекционной реакции — поствакцинальное осложнение, когда возбудитель проникает через гематоэнцефалитическую защиту вызывает описываемое поражение.
Попадание в тело патогенов не всегда провоцирует развитие менингоэнцефалита. Источниками, влияющими на прогрессирование заболевания, называют: ослабленный иммунитет, присутствие иммунодефицита первичного или вторичного плана, незрелость иммунной системы, множественную инвазию.
Разновидности
В неврологической сфере применяют классификацию отклонения на разные категории по определенным критериям: происхождению, типу морфологических деформаций, степени течения. Верификация аномалии проводится во время диагностических мероприятий. Она нужна для правильного подбора лечебной терапии. По этиологическим факторам заболевание делят на:
- вирусное;
- бактериальное;
- протозойное;
- грибковое.
По разновидности воспалительной реакции нарушения бывает трех форм:
- серозное;
- гнойное;
- геморрагическое.
По особенностям течения врачи разделили менингоэнцефалит на следующие стадии:
- молниеносную;
- острую;
- подострую;
- хроническую.
Симптоматика
Клиника заболевания состоит из комбинации общеинфекционных, менингеальных, очаговых и ликворно-гипертензионных проявлений. Характерными признаками поражения называют:
- повышением температуры;
- недомогание;
- потерю аппетита.
Существует вероятность появления высыпаний на коже. В некоторых случаях медики отмечают факторы мозгового поражения из-за протекающего инфекционного отклонения. Ликворная гипертензия выделяется:
- сильными головными болями;
- тошнотными позывами;
- рвотными рефлексами, не приносящими облегчения пациенту.
В результате стремительного скачка внутричерепного давления у больного диагностируют расстройство сознания: человек становится сонливым или гипервозбужденным, плохо ориентируется в пространстве. В случае молниеносного течения заболевания пациент впадает в коматоз.
Способы диагностики
Первым делом пациент с подобными проявлениями проходит опрос у врача. Медик общается и с родственниками больного, чтобы выяснить о наличии текущей или ранее перенесенной инфекционной аномалии. В анамнезе ищут ЧМТ, вакцинации, укусы насекомых и прочие причины развития менингоэнцефалита. Для дальнейшего исследования предписывают:
- неврологический осмотр для поиска менингеальных проявлений;
- лабораторные тестирования для выявления в крови нестандартных показателей;
- КТ или МРТ головного мозга, чтобы обнаружить уплотнение оболочек, изменения и прочие патологические поражения;
- Люмбальную пункцию для исследования спинномозговой жидкости;
- Биопсию стереотаксического плана, чтобы выявить заболевание паразитарного происхождения и исключить онкологию.
Что вызывает острый бактериальный менингит?
Множество бактерий способны вызвать менингит, но лидирующими возбудителями в течение первых двух месяцев жизни являются стрептококки группы В, а затем — Neisseria meningitidis (менингококки) и Streptococcus pneumoniae (пневмококки). Менингококки обнаруживают в носоглотке примерно у 5 % людей; они распространяются воздушно-капельным и контактным путем. По неясным причинам лишь незначительная часть носителей заболевает менингитом.
Менингококковым менингитом чаще всего болеют дети первого года жизни. Заболевание также имеет тенденцию к перерастанию в эпидемию в закрытых коллективах (в армейских казармах, студенческих общежитиях, школах-интернатах).
У взрослых наиболее частым возбудителем менингита являются пневмококки. В группу повышенного риска попадают больные хроническим отитом, синуситом, мастоидитом, рецидивирующим менингитом, пневмококковой пневмонией, серповидно-клеточной анемией, лица с аспленией и ликвореей, а также злоупотребляющие алкоголем. Распространенность пневмококкового менингита снижается ввиду внедрения вакцинации.
Менингит грамотрицательной этиологии (преимущественно Escherichia coli, Klebsiella spp. и Enterobacter spp.) наиболее вероятен у лиц с иммунодефицитными состояниями, после операций на ЦНС и черепно-мозговых травм, при бактериемии (например, после манипуляций на мочеполовом тракте) или при заражении внутрибольничной инфекцией. У лиц с иммунодефицитными состояниями и в отдельных поселениях возбудителем менингита могут быть представители рода Pseudomonas. Haemophilus influenzae типа В в качестве возбудителя бактериального менингита в настоящее время встречается редко в связи с повсеместной вакцинацией, однако иногда выделяется у лиц с иммунодефицитом, после черепно-мозговой травмы и у не вакцинированных лиц.
Стафилококковый менингит может развиться после проникающих ранений головы, нейрохирургических вмешательств (часто в виде сочетанной инфекции) или при бактериемии (у больных эндокардитом). Листериозныи менингит может развиться в любом возрасте, чаще у лиц с иммуносупрессией на фоне хронической почечной инфекции, дисфункции печени либо лечения глюкокортикоидами или цитостатиками после трансплантации органов.
Бактерии достигают оболочек мозга обычно гематогенным путем из мест колонизации в носоглотке или других очагов инфекции (например, пневмонии). Тропность бактерий к ликвору до конца не понятна, однако определенную роль в процессе колонизации играют способность бактерий к инкапсулированию и наличие у них фиксирующих ресничек. Присутствие в хориоидальном сплетении рецепторов к ресничкам и другим поверхностным структурам бактерий облегчает проникновение бактерий в ликворосодержащие пространства.
Виды менингита
Принято считать, что первые симптомы менингита описал еще Гиппократ, а затем и средневековые лекари. Так что об этой болезни человечеству известно уже очень давно. Но на протяжении многих лет причиной воспаления мозговых оболочек ошибочно считали туберкулез, а до открытия антибиотиков от менингита умирали 95 из 100 больных. В наши дни лечение менингита также дается непросто, но благодаря современным знаниям процент выживания куда выше, чем несколько веков назад.
Однако для эффективной терапии, исходно следует определить, с каким видом менингита придется бороться. А эта болезнь по происхождению и характеру очень «многолика», поэтому в международной классификации болезней (МКБ 10) каждой разновидности отведен собственный код и определение, а специалисты для систематизации недуга применяют разные методы.
По характеру воспаления менингит подразделяют на:
- гнойный;
- серозный.
В первом случае болезнь вызвана менингококковыми бактериями, протекает очень тяжело, и обусловлена первичным септическим процессом. Второй вид имеет вирусное происхождение и считается менее опасным, относительно гнойного бактериального менингита и реже вызывает осложнения.
По происхождению менингит разделяют на:
- первичный (самостоятельная болезнь);
- вторичный (появляется, как осложнение гайморита, отита, респираторных инфекций, остеомиелита костей черепа, кариозных процессов, фурункулов на лице или шее, ангины, иногда возникает на фоне таких болезней как туберкулез, корь, паротит, сифилис).
Классификация по возбудителю:
- бактериальный;
- грибковый;
- вирусный;
- протозойный;
- смешанный.
По характеру течения:
- молниеносный (фульминантный);
- острый;
- подострый;
- хронический;
- рецидивирующий.
По локализации воспаления:
- тотальный;
- базальный (поражает глубинные части мозга);
- спинальный (поражает спинной мозг);
- конвекситальный (поражает поверхностную часть головного мозга).
По тяжести течения:
- легкая степень;
- средне тяжелая;
- тяжелая.
Кроме того, существует и неинфекционный менингит. Это вид асептического менингита, то есть заболевание вызванное любыми другими не бактериальными агентами, – неинфекционными заболеваниями, лекарственными препаратами или вакциныами. В целом, эти причины менингита встречаются редко. Чаще всего врачи диагностируют случаи вирусного, бактериального, вторичного гнойного и грибкового менингита. Причем бактериальная (менингококковая) разновидность недуга больше распространена среди детей до 5 лет, а грибковая – среди беременных, пациентов после химиотерапии, а также больных с приобретенным иммунодефицитом. Бактериальный, он же гнойный, менингит может поражать даже малышей до года, а вирусный (серозный) менингит у детей, как правило, развивается после эпидемического паротита или вирусов Коксаки, ЕСНО. Вирусная форма не так страшна для детей, как гнойная, поскольку легче поддается лечению и реже вызывает осложнения.
Вирусный менингит у детей
Вирусный менингит у детей – это менее опасный вид заболевания, чем бактериальный менингит. Тем не менее, болезнь относится к категории инфекционных, провоцируемых устойчивыми к внешней среде вирусами – Коксаки и ЕСНО, реже ареновирусом или вирусом паротита. Основной резервуар инфекции – больной человек или тот, кто с ним контактирует. Возбудитель заболевания передается следующим образом:
- Через инфицированную воду.
- Через грязные продукты питания – фрукты, овощи.
- Через грязные руки.
- В местах скопления людей воздушно-капельным путем.
- При купании в загрязненных водах – бассейне, озере, пруду.
Вирусный менингит у детей характерен тем, что им заражаются чаще дети от 2-3-х лет до 6-ти. Малыши до полугода болеют менингитом редко в силу врожденной иммунной защиты, полученной от иммунитета матери, особенно, если дети находятся на грудном вскармливании. Чаще всего вспышки серозного менингита отмечаются летом и осенью, спорадические случаи «зимних» вирусных менингитов практически не встречаются.
Симптомы вирусного серозного менингита:
- Повышенная температура тела, вплоть до 40 градусов.
- Сильная головная боль, боль в глазах.
- Тошнота и неукротимая рвота.
- Миалгия (боль в мышцах).
- Возможна ригидность мышц шеи.
- Редко – диарея.
- Редко – судорожный синдром.
- Типичные менингиальные проявления для вирусного менингита не характерны.
Как правило, вирусный менингит у детей проходит в течение 7-10 дней, температура падает спустя 5-7 дней, но возможны рецидивы. Лечение проводится как стационарно при острой форме болезни, так и амбулаторно, и заключается в симптоматической терапии и соблюдении постельного режима.