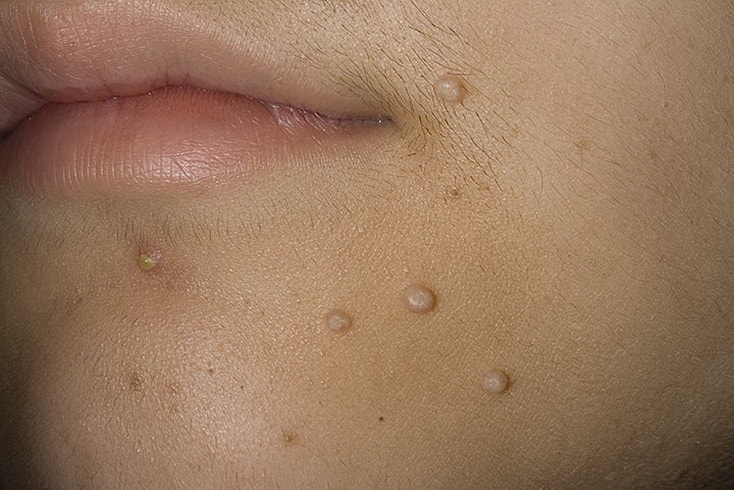
Сыпь у детей
Содержание:
- Парапроктит: что это такое?
- Причины возникновения розового лишая
- Методы лечения розового лишая
- Лечение стрептодермии
- С какими заболеваниями может быть связано
- Болезни, которые лечит дерматолог
- Лечение стрептодермии у детей и взрослых в домашних условиях
- Какие анализы необходимо сдать при стрептодермии
- И вот она – ветрянка…
- Лечение стрептодермии
- Строение кожи
- Откуда приходит сыпь
- Кожные заболевания похожие на стрептодермию
Парапроктит: что это такое?
Парапроктит – воспалительный процесс, при котором инфекция проникает в ткани околопрямокишечной области из просвета прямой кишки (устьев анальных желез, расположенных на дне заднепроходных крипт).
Первично происходит воспаление одной из наиболее глубоких крипт, возникает криптогландулярный абсцесс (нагноение), который достаточно часто самопроизвольно вскрывается наружу или в просвет прямой кишки. В других случаях (наиболее часто), такой абсцесс вскрывают хирургическим путем, при этом нередки случаи образования свищей или рецидива абсцесса.
Причины возникновения
Геморрой, анальные трещины, криптиты и пр.
Острый парапроктит возникает при быстром проникновении инфекции в параректальное клеточное пространство – подкожное (наиболее часто), ишиоректальное, пельвиоректальное, ретроректальное (очень редко). В зависимости от пораженного пространства парапроктит различают по локализации – подкожный и т.д. Внутренне отверстие гнойника почти всегда одно, наружных гнойников может быть и два и более. Более чем у половины пациентов гнойник располагается на границе слизистой и кожи.
Как выявить заболевание?
В первую очередь о наличии заболевания говорят характерные признаки. Люди, страдающие парапроктитом, жалуются на сильные боли в области прямой кишки, которые усиливаются при дефекации, на боль в области ануса, гнойные выделения. Однако, чтобы точно поставить диагноз, требуется полноценное обследование.
Диагностика включает в себя осмотр пациента. В большинстве случаев врач сразу определяет наличие гнойника. Однако иногда абсцесс располагается глубоко и осмотр доставляет болезненные ощущения. В этом случае назначается фистулография (рентгеновское обследование) или УЗИ.
Причины возникновения розового лишая
В настоящее время точная причина патологии не выяснена. Многие представители медицинского сообщества полагают, что развитие розового лишая происходит под влиянием вируса герпеса, но подтвердить это мнение пока не удалось. Считается, что заболевание может спровоцировать прием определенных лекарств.
К факторам риска также относят:
- Снижение иммунитета в связи с перенесенным ОРВИ, ангиной, простудой;
- Наличие хронических болезней;
- Стрессовые ситуации;
- Сбои в процессе метаболизма;
- Неграмотный уход за кожей;
- Аллергические проявления;
- Гиповитаминоз;
- Травмы и повреждения кожных покровов, включая укусы насекомых.
Розовый лишай развивается при переохлаждении или являтся последствием вакцинации. Иногда причиной служат патологии пищеварительной системы.
Запись на прием к дерматологу по телефону +7(495) 256-49-52 или заполнив форму online
| Выбрать клинику | Кожная сыпь | Дерматолог в клинике | Дерматолог на дом |
Методы лечения розового лишая
При типичном течении болезни лечение может и не потребоваться, но такие выводы может сделать только врач на основании результатов обследования. В подобных ситуациях пациенту рекомендуется:
- Гипоаллергенная диета;
- Ограничение водных процедур (душ вместо ванны), использование мягкой мочалки;
- Ношение одежды из натуральных тканей;
- Исключение деятельности, вызывающей повышенное потоотделение.
При затянувшемся течении розового лишая могут назначаться противовирусные лекарства, обработка высыпаний салициловым спиртом, антибактериальные средства местного действия – мази. Для уменьшения зуда используются лекарства-антигистамины, они же способны предотвратить распространение высыпаний. В отдельных случаях требуется лечение антибиотиками.
Лечение стрептодермии
Чем лечить стрептодермию знает каждый дерматолог. Для того чтобы исключить распространение болезни по периферии, кожу вокруг очага инфекции протирают дезинфицирующими растворами при каждой очередной смене повязки, а конкретно — два раза на день.
В начальном этапе процесса инфицирования, симптомы стрептодермии проявляются в виде эрозии и пузырей, наличие которых требует проведение процедур наружного характера. Положительный эффект оказывают на раны влажные повязки с растворами 1-2% резорцина и 0, 25% нитрата серебра. Терапевтический эффект процедур будет зависеть напрямую от правильности выполнения процедуры. Стерильная марлевая повязка должна состоять из шести слоёв, ее смачивают в лечебном растворе, отжимают и ставят на инфицированную кожу. Через 15 минут ту же самую салфетку смачивают в растворе еще раз, отжимают и снова ставят на участок кожи со стрептодермией. В течение первых нескольких дней лечение подобным образом должно повторяться 3 раза в день. Трещины в уголках ротовой полости необходимо смазывать 1-2% азотнокислым серебром также примерно 3 раза в день.
Покрышки пузырей вскрываются с четким соблюдением правил асептики. В дальнейшем на уже обработанные пузыри ставят повязки с тетрациклиновой или стрептоцидовой мазью. На корки необходимо накладывать повязки с мазями, имеющими дезинфицирующие средства — риванол и эритромициновую мазь.
Для исключения распространения инфекции при сильном зуде назначаются антигистаминные препараты «Кларитин», «Телфаст» в стандартных дозах. В этих самых целях маленьким детям смазывают раствором йода ногти. В случае необходимости, доктор может назначить больному прививки от стрептококка.
При повышении температуры тела и увеличении размеров лимфатических узлов могут также назначить антибиотики. При затяжном процессе болезни назначают витаминотерапию и иммуностимулирующую терапию. После стрептодермии врач может назначить курс ультрафиолетового облучения пораженных участков кожи. Если заболевание проявляется небольшими единичными очагами и не сопровождается существенными признаками интоксикации, лечение инфекции может ограничиваться только местной терапией.
При наружном лечении такой болезни, как стрептодермия, отлично зарекомендовали себя народные средства. Для того чтобы подсушить язвы, рекомендуется применять компрессы на отварах из трав.
На период лечения стрептодермии категорически запрещено использовать гигиенические ванны и совместный душ. Вместо них здоровую кожу время от времени протирают салфетками, смоченными в настое ромашки или коры дуба.
Рекомендуется придерживаться диеты, исключить острое, жирное и сладкое. Для того чтобы избежать повторного заражения, следует помнить, что инфицированная поверхность не должна контактировать с водой, иначе рана не заживет и болезнь будет прогрессировать. Чтобы предупредить рецидивы также следует немедленно устранять микротрещины и травмы на кожных покровах, следить за чистотой прилегающих тканей.
В детских учреждениях детей, что заболели стрептодермией, изолируют и объявляют карантин на 10 дней. Не стоит пренебрегать средствами личной гигиены, необходимо вести здоровый образ жизни и помнить, что здоровая кожа является практически недоступной для внедрения в нее патогенных микроорганизмов.
С какими заболеваниями может быть связано
Пиодермии образуются на фоне таких кожных заболеваний как экзема и чесотка, а также на фоне системных расстройств обмена веществ, как то сахарный диабет. Развитию патологического процесса способствует наличие в организме стафилококков и стрептококков, следствием чего оказываются среди всего прочего и заболевания верхних дыхательных путей, мочеполовой системы.
Существует широкое разнообразие пиодермий, многие из которых характерны для детского возраста в силу неокрепшего иммунитета и высокой восприимчивости к патогенной микрофлоре.
Везикулопустулез — поверхностное гнойное воспаление ячеек мерокриновых потовых желез у новорожденных, вызванное стафилококком. Частая локализация — на волосистой части головы, в складках, хотя может распространяться и на другие участки кожи. Появляются маленькие пустулы с венчиком эритемы вокруг и плотной корочкой, сначала единичные, склонны к группировке, впоследствии диссеминированные. У детей со слабым иммунитетом могут образовываться инфильтраты, абсцессы и флегмоны, развиваться лимфангит, лимфадениты, сепсис. В благоприятных случаях продолжительность болезни составляет 7-10 дней.
Псевдофурункулез — множественные абсцессы, развивающиеся также преимущественно в детском возрасте. Это глубокое множественное воспаление мерокриновых потовых желез, которое развивается у ослабленных детей грудного возраста, реже 1-4 лет, при плохом уходе и повышенной потливости. Типичная локализация на волосистой части головы, спине, ягодицах, бедрах. Появляются болезненные узлы различной величины, кожа над ними обретает красный цвет с синюшным оттенком. Сначала узлы отличаются плотностью, со временем вследствие гнойного расплавления тканей становятся мягкими, образуется свищ, из которого выделяется сметанообразный навоз. Возможно, образование язв и последующее их заживление с образованием рубцов, развитие полиаденита, повышение температуры тела. Течение затяжное, сыпь появляется периодически, возможно осложнение флегмонами и сепсисом.
Обычная эктима происходит на фоне стрептококковой и ставилококковой флоры, также может быть следствием инфицирования синегнойной палочкой. Болезнь может начинаться со стрептококковой фликтены, стафилококковой пустулы или буллезного элемента на инфильтрированной основе. Содержание новообразования становится гнойным, инфильтрат частично распадается, формируется корочка, плотно вставлена в ткань. При снятии корочки образуется круглая язва (процесс глубокий) с валикообразными несколько возвышающимися краями и кровоточащим дном, покрытым гнойным и некротическим налетом. В процессе заживления язва исполняется грануляциями и на ее месте остается рубец.
Гангренозная эктима чаще возникает у больных септицемией и нейтропенией: набухшие красные пятна превращаются в геморрагические пузыри, затем в язвы с плотными темными корочками, окаймленными эритемой.
Хроническая глубокая язвенно-вегетирующая пиодермия происходит все от тех же стафилококков и стрептококков, но и вследствие носительства кишечной и синегнойной палочки. Болезнь начинается с пустулы или фолликулитов, которые, сливаясь, образуют синюшно-красные бляшки мягкой консистенции с четкими границами, выступающие над поверхностью кожи. На поверхности этих бляшек образуются язвы, иногда сплошные, впоследствии появляются папилломатозные разрастания, покрытые корочками. При нажатии на бляшки выделяется гнойная или кровянисто-гнойная жидкость. Они склонны к периферийному ползучему росту с постепенным заживлением в центральной части и образованием там неравных, с сосочками и «мостиками» рубчиков. Очаги могут быть одиночными или множественными, могут сливаться, захватывая значительные участки. Чаще всего процесс локализуется на волосистой части головы, верхних конечностях, лобке, в подмышечных и паховых областях, голенях. Течение длительное, может занимать месяцы и годы с периодами частичных ремиссий и обострений.
Шанкроподобная пиодермия начинается с образования везикул, впоследствии которы возникает эрозия или язва с плотной основой, круглая или овальная. Позже на поверхности формируется геморрагическая корочка. Дно язвы ровное, розовое, с приподнятыми краями, незначительными выделениями, диаметром 1-2 см. Регионарные лимфоузлы плотные, безболезненные, не соединенные между собой и с подлежащими тканями. Сыпь локализуется на гениталиях, губах и других участках. Существует 2-3 недели, заживает с образованием поверхностного рубца или без него. В целом клиника этой пиодермии напоминает твердый сифилитический шанкр, с которым проводится дифференциальная диагностика.
Болезни, которые лечит дерматолог
Кожные заболевания могут быть заразными или безопасными для окружающих. Среди заразных:
- микроспория – один из видов стригущего лишая, который поражает людей и животных, уничтожает волосяной покров;
- парша или фавус – грибковое заболевание, которое может возникнуть на коже и даже на внутренних органах;
- глубокий микоз, который поражает не только ногти и кожу, но и внутренние органы;
- герпес – вирусное заболевание, очень заразное, которое нельзя вылечить, но можно сдерживать проявления;
- кандидоз – грибковое заболевание, вызывающее зуд и жжение, выделения из влагалища, мочевыводящего канала;
- папилломавирус – передается контактным путем, а также через половую связь, может служить причиной возникновения рака.
Передаются окружающим такие болезни, как педикулез, чесотка, дедодекоз. К незаразным относят экзему, нейродермит, крапивницу, аллергический дерматит, себорею.
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Лечение стрептодермии у детей и взрослых в домашних условиях
Долго ли придется лечить стрептодермию? При правильном лечении и соблюдении определенных правил поведения болезнь проходит за неделю, максимум – 10 дней. Терапия осложненных форм заболевания может занять больше 2 недель.
Желающие излечиться самостоятельно подвергают себя риску. Нельзя назначать себе лекарства, начитавшись советов в интернете или доверившись опыту друзей и родственников.
Борьба со стрептодермией заключается в сочетании общей и местной терапии. Необходимо также придерживаться элементарных правил гигиены:
- нельзя мыться, особенно в первые дни болезни, потому что вода способствует распространению высыпаний;
- чистые участки кожи нужно протирать ватным диском, пропитанным отваром трав (ромашки, календулы, череды);
- выделить больному отдельную посуду и полотенце;
- постельное белье стирать отдельно, лучше кипятить и часто менять;
- соблюдать ограничения в еде – отказаться от сладостей и сдобы, острых и жареных блюд. Полезную диету составят молочные продукты, лимоны, свежие ягоды, морковь, капуста, чеснок, зелень.
Местное лечение эффективно при легких формах стрептодермии. Пораженные области обрабатывают антисептическими растворами:
- Фукорцином;
- Мирамистином;
- перекисью водорода;
- спиртовым раствором Хлоргексидина;
- борной кислотой;
- салициловым спиртом;
- зеленкой.
Несколько раз в день антисептик наносят на болячки, захватывая область вокруг. Когда средство высохнет, пораженный участок обрабатывают мазью:
- Эритромициновой;
- Тетрациклиновой;
- Ихтиоловой мазью;
- Левомиколем;
- салицилово-цинковой пастой;
- Гиоксизоном;
- Банеоцином.
Мази и кремы с гормонами обладают сильным действием, но их с осторожностью назначают взрослым, так как у них много побочных эффектов. Детям такие препараты выписывают только в особых случаях
При стрептодермии используют Акридерм, Тридерм, Лоринден С
 Детям такие препараты выписывают только в особых случаях. При стрептодермии используют Акридерм, Тридерм, Лоринден С.
Детям такие препараты выписывают только в особых случаях. При стрептодермии используют Акридерм, Тридерм, Лоринден С.
Если высыпания расположены в волосах на голове, то вначале нужно размягчить корочки, например, с помощью салицилового вазелина, удалить их, а затем делать примочки с применением антисептиков и мазать места поражений бактерицидными мазями.
При стрептодермии во рту применяют гель Метрогил-Дента и аппликации на основе Стоматидина.
Из средств гомеопатии при кожных заболеваниях применяют Сульфур. Во многих случаях не обойтись без приема антибиотиков.
Доктор Комаровский подчеркивает, что эффективно бороться с инфекцией, вызванной стрептококками, помогают именно антибактериальные средства.
Антибиотики внутрь детям не назначают, если высыпаний не много и они поддаются терапии местными препаратами. Но при тяжелом протекании болезни без приема антибактериальных лекарств не обойтись.
Стрептодермию лечат разными препаратами из групп Пенициллинов, Цефалоспоринов, Макролидов:
- Амоксиклавом;
- Аугментином;
- Амоксициллином;
- Доксициклином;
- Цефазолином;
- Эритромецином;
- Сумамедом;
- Кларитромицином.
Использование Ацикловира нецелесообразно, так как этот препарат имеет противовирусное действие, а стрептококки, которые вызывают инфекцию, – это бактерии.
Комплексная терапия стрептодермии включает применение различных медикаментов:
- Чтобы не мучиться, терпя зуд, назначают антигистаминные препараты: Диазолин, Зиртек, Димедрол, Супрастин, Кларитин, Тавегил.
- Для восстановления поврежденной микрофлоры кишечника следует пропить какое-либо из этих средств: Линекс, Дюфалак, Аципол, Хилак-Форте.
- Чтобы укрепить организм и помочь ему восстановиться, рекомендован прием витаминных комплексов – Витрума, Компливита, Супрадина, Мультитабса, Алфавита.
- В некоторых случаях требуется назначение иммуномодуляторов – Анаферона, Арбидола, ИРС 19, Циклоферона, Виферона, Пирогенала.
Народные средства применяются как дополнение к основной терапии.
Можно дезинфицировать и заживлять ранки отварами шалфея, ромашки, коры дуба, череды в виде примочек и аппликаций.
Укреплению иммунитета способствуют прием настойки эхинацеи, травяных чаев с лимоном, имбирем и медом, настоя из ягод шиповника, протертых с сахаром ягод – калины, брусники, клюквы.
Какие анализы необходимо сдать при стрептодермии
Врач обязательно направляет на ряд анализов, чтобы определить возбудителя и подтвердить диагноз. Нужно сдать:
- общий анализ мочи, который укажет на воспалительный процесс;
- общий и биохимический анализ крови – определение уровня лейкоцитов, антител, скорость оседания эритроцитов и т.д.;
- анализ крови на ВИЧ, сифилис и другие инфекции, которые могут протекать скрытно и подрывать иммунитет;
- анализ крови на гормоны щитовидной железы – они способны подтвердить наличие эндокринных патологий, снижающих защитные функции организма;
- анализ кала на яйца глистов – глистная инвазия также способствует проникновению стафилококков и стрептококков, снижая иммунитет.
Перечисленные виды анализов назначают по показаниям. Основной и важный тест – это анализ содержимого гнойничков и ран – бактериологический посев. Биоматериал помещают в питательную среду и выращивают колонии бактерий, таким образом установив, какие бактерии присутствуют.
Затем испытывают, на какие виды антибиотиков они реагируют. Такой вид анализа проводится для всех, у кого есть подозрение на стрептодермию. Противопоказания могут быть при иммунодефицитном состоянии пациента и при нарушении у него кровообращения.
И вот она – ветрянка…
Сначала ребёнок жалуется на недомогание: вдруг заболела голова, возникла ломота в теле, запершило в горле. Ясно, что он нездоров, но что за болезнь – ещё непонятно. Потом (через несколько часов или на следующие сутки) поднимается температура, и на её фоне появляется сыпь. Впрочем, температуры и предшествующих ей симптомов может не быть, а вот сыпь будет обязательно.
Элементы сыпи имеют свой «жизненный цикл»: маленькие красные пятнышки превращаются в бугорочки, напоминающие укусы комара (папулы), затем в них накапливается жидкость (такие элементы называются уже везикулами). Везикулы лопаются, на их месте возникают корочки, которые потом отпадают, открывая чистую кожу. Превращение папул в везикулы обычно совершается в течение суток, корочки появляются через пару дней после образования везикул. А вот отпадают они дольше – на это может потребоваться до двух недель.
Сыпь появляется волнами, как говорят в народе, – «подсыпает». В одно и то же время на теле ребёнка могут быть и папулы, и везикулы, и корочки. В среднем период высыпаний занимает от 5-ти до 8-ми дней. Считается, что через пять дней после появления последних элементов сыпи ребёнок перестаёт быть заразным.
Иными словами, есть основания полагать, что за неделю с хвостиком болезнь пройдёт, и от неё останется недолгая память в виде корочек, которые также исчезнут без следа. Ускорить выздоровление вряд ли возможно. Поэтому всё лечение ветрянки – симптоматическое. Оно направлено на устранение проблем, которые приносит с собою болезнь. Первой проблемой является температура. Если она – невысокая (а её может вообще не быть) или если ребёнок легко переносит высокую температуру, её лучше вообще не сбивать. Посоветуйтесь с врачом – он вам подскажет, как действовать именно в вашем случае.
Вторая проблема – зуд. Ветряночная сыпь зудит сильно, а чесаться нельзя. В везикулах накапливается вирус, и, расчесывая, можно спровоцировать дополнительное распространение сыпи по телу. Также поврежденные везикулы хуже заживают, их содержимое может загнаиваться (в этом случае везикулы превращаются в пустулы), на их месте образуются ямки-оспины, которые долго не исчезают.
Следите, чтобы ребёнок не потел: пот усиливает зуд. Чаще меняйте бельё.
В нашей стране принято мазать ветряночную сыпь зелёнкой. Обработанные везикулы быстрей подсыхают, предотвращается возможность их воспаления. Быстрее от этого ребёнок не выздоровеет, но санитарная обработка сыпи приветствуется. В конце концов, зелёнка – хороший маркер: если мазать ничего больше не надо, значит, высыпания прекратились, болезнь заканчивается.
Если новые элементы сыпи больше не появляются с ребёнком можно (и нужно) гулять. Однако от других детей следует держаться в сторонке, так как какое-то время он ещё будет заразным.
Когда все везикулы покрылись корочкой, ребёнка можно мыть, однако лучше не использовать ни шампуня, ни мыла. Ни в коем случае не стоит тереть ребёнка мочалкой – прикосновения должны быть бережными, чтобы не сорвать корочки. Полотенцем лучше не обтирать, а промакивать.
Лечение стрептодермии
Лечение при отсутствии осложнений терапевтическое, комплексное. Оно включает в себя:
- использование антисептических средств – бриллиантовая зелень, перманганат калия, перекись водорода, фукорцин, митиленовый синий, салициловый спирт;
- антибиотики, которые подбирают в зависимости от типа возбудителей и их чувствительности к препаратам;
- мази и кремы.
Могут быть также назначены таблетированные медикаменты, а также инъекции.
Для снятия зуда может использоваться супрастин, телфаст. Одномоментно используют и иммуностимулирующие препараты для повышения сил организма, его сопротивляемости инфекциям. Назначают витамины А, С и группы В.
При высокой температуре необходимы жаропонижающие средства.
По согласованию с врачом допускается применение и некоторых народных средств.
Иногда необходимо вскрытие гнойников. Если их вскрывают, то это делается в условиях стерильной операционной, в некоторых случаях – на дому у пациента, если нет возможности приехать в медицинское учреждение.
После вскрытия гнойников, раны обрабатывают анилиновыми красителями – бриллиантовый зеленый, метиленовый синий. Обработка делается дважды в день, чтобы препятствовать попаданию инфекции и образованию язв.
Чтобы высыпания не распространялись далее по всему телу, здоровую кожу обрабатывают борным или салициловым спиртом. А мокнущие ранки покрывают нитратом серебро. Для обработки язв на лице используют азотнокислое серебро.
Общие советы для эффективности лечения таковы:
- до полного выздоровления находиться дома и не посещать людные места;
- исключить контактирование с домочадцами – выделить собственную посуду, гигиенические принадлежности;
- отказаться от ванны и душа;
- раз в 2-3 дня менять пастельное белье, стирать его при высокой температуре и проглаживать, когда оно высохнет;
- каждый день менять нательное белье, стирать при высокой температуре;
- белье должно быть из натуральных тканей, исключить синтетические вещи.
Эффективность лечения зависит от возраста и состояния здоровья пациента. А также от соблюдения им всех предписаний врача. И, в первую очередь, эффект терапии зависит от правильно поставленного диагноза и адекватной схемы медикаментозного воздействия. Необходимо серьезно подходить к выбору клиники и врача.
Строение кожи
КожаздоровьевысыпанияКожа состоит из трех слоев:1.2.3.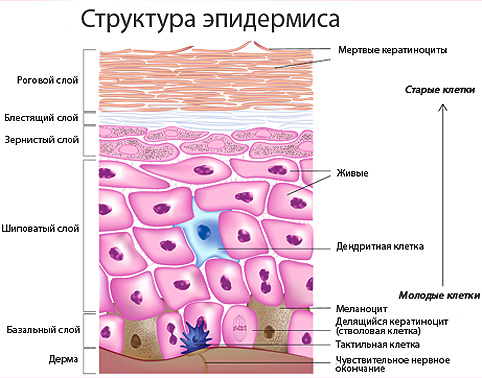
Эпидермис
Эпидермис состоит из клеток-кератиноцитов, которые организуются в шесть слоев. Образуются эти клетки непрерывно путем деления в самом глубоком базальном слое эпидермиса, затем они претерпевают изменения и мигрируют к более поверхностным слоям, стареют и ороговевают.
Роговой слой (самый наружный) представлен роговыми чешуйками – мертвыми кератиноцитами. Эти чешуйки в норме отшелушиваются, за счет чего происходит постоянное обновление эпидермиса. Именно роговой слой и является основным в защитной функции кожи. Он не пропускает воду, инфекции, токсины, является достаточно плотным и защищает дерму от различных механических, химических и термических травм. Основной функцией остальных слоев эпидермиса является обеспечение и создание рогового слоя.
Эпидермис покрыт водно-жировым слоем, состоящим из секрета сальных и потовых желез. Этот слой обеспечивает нормальный кислотно-щелочной баланс (РН) кожи, который предупреждает размножение на ней болезнетворных бактерий. Нарушение РН кожи повышает риск развития стрептодермии во много раз
Кроме этого, на поверхности эпидермиса живет нормальная микрофлора, или «хорошие бактерии», которые способны снижать патогенность «плохих микробов».Важно! Частое мытье рук антибактериальным мылом нарушает РН кожи и убивает полезную микрофлору, то есть уменьшает защитные функции кожи.
В эпидермисе находятся иммунные клетки Лангерганса, которые относятся к макрофагам. Макрофаги первые реагируют на различные инфекции, они их «заглатывают» и частично разрушают (этот процесс называется фагоцитозом).
Нервных волокон в эпидермисе нет, они находятся в дерме, но есть чувствительные тактильные клетки Меркеля, которые обеспечивают осязание кожи
Поэтому при стрептодермии больной часто испытывает болезненность или зуд.
Эпидермис на разных участках кожи имеет разную толщину. Так, на коже лица, особенно вокруг глаз, носа и губ, на волосистой части головы, за ушами, в кожных складках шеи, паха, подмышек, локтевых и коленных ямках эпидермис более тонкий, а кожа более нежная. Именно в таких местах наиболее часто возникают стрептодермии. Толщина эпидермиса также зависит от возраста, что связано со скоростью восстановления эпидермиса. Чем моложе кожа – тем тоньше эпидермис. Это объясняет большую заболеваемость стрептодермией среди детей.
Откуда приходит сыпь
Следует отметить множество причин, вследствие которых может появляться сыпь на подбородке:
- Происходит закупорка сальных желез – появляются угри, а также камедоны. Создается достаточно благоприятная среда для многих микроорганизмов, которые участвуют в том, что создается очаг воспаления. Впоследствии затрагиваются соседние ткани. Появление камедонов, к примеру, считается серьезной болезнью, так как причины окажутся не только гигиеническими и связанными с проблемами, случавшимися со внутренними органами. Только косметическими процедурами не обойтись.
- Волосяные фолликулы с сальными железами закупориваются посредством роговых масс и кожного сала. Появляются милиумы, которые выражены белыми высыпаниями и образуются также, как камедоны. Вместе с тем они не представляют собой воспалительные элементы, и дерматолог сможет их удалить без труда.
- Аллергические реакции. В данном случае возникает сыпь, обладающая красной окраской, крапивница и еще контактный дерматит. Часто подобные болезни сопровождаются жжением и могут сниматься с помощью антигистаминных препаратов. Избавиться от аллергии можно после выявления и избавления непосредственно от аллергена.
- Воспалительные процессы внутри человеческого организма. Воспаляться, в частности, могут дыхательные пути, кишечник (иногда случается дисбактериоз), нарушается работа репродуктивной системы, случаются проблемы с сосудами и так далее.
- Авитаминоз, когда человеческому организму недостаточно витаминов. Временами высыпания случаются, наоборот, из-за переизбытка витаминов. Поэтому необходимо больше питаться полезными фруктами, овощами, принимать поливитаминные комплексы.
- Нерациональное питание и вредные привычки. Пищеварительная система начинает функционировать не очень качественно, если употреблять жирную пищу, приобретать много сладкого, пить чрезвычайно много алкогольных напитков и так далее.
Вследствие того, что человеческий организм заражен паразитами. Иногда эти организмы нелегко диагностировать, но они могут серьезно вредить жизнедеятельным системам организма, портить даже иммунную систему. Еще сыпь может произойти из-за стрептококковых инфекций и остальных кожных болезней.
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология — наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог