Беременность день за днём, неделя за неделей. как развивается эмбрион
Содержание:
- Эмбрион 3 недели
- Симптомы ЗВРП
- Эмбрион. 6 недель с момента оплодотворения.
- Расположение плода в матке по неделям
- Что делать, если движение слишком активное и болезненное?
- Когда женщина ощущает первые шевеления ребенка при первой и повторной беременности?
- 30 недель — 38 недель
- 33 неделя беременности: Угрозы и проблемы
- Абнормальный фетальный рост
- Опасные симптомы
- Особенности состояния плода
- Интерпретация результатов УЗИ кишечника
- Диагностика предлежания плаценты
- В каких случаях нужно обратиться к врачу?
Эмбрион 3 недели
На 3 неделе эмбрион из стадии гаструлы переходит в стадию нейрулы. Эктодерма в области будущего позвоночника образует канавку, которая постепенно уходит вглубь эмбриона. Края канавки при этом смыкаются. Образовалась нервная трубка, которая станет головным и спинным мозгом. Образуется зачаток, который станет сердцем малыша.
На 3 неделе начинает формироваться плацента – система жизнеобеспечения эмбриона. Трофобласт и часть эктодермы образуют амнион и хорион. Амнион в народе называют «рубашкой». В амниотической полости собираются околоплодные воды. Хорион – это ворсинчатое образование, которое также продуцирует хорионический гонадотропин. Спустя какое-то время с участием мезодермы из хориона образуется плацента. К концу 3 недели эмбрион подрастает до размеров 4 мм.
Симптомы ЗВРП
Определить патологию беременная женщина самостоятельно не может. Проблема выявляется на плановом УЗИ плода, где гинеколог сравнивает полученные параметры с табличными данными
Поэтому очень важно посещать все плановые скрининги, а при обнаружении задержки развития или роста плода, проходить дополнительное обследование
Важный симптом — редкие и слабые шевеления плода. Так бывает при значительной степени задержки развития, поэтому нужно обязательно обратиться в клинику.
Один из симптомов, говорящий о возможной задержке развития — недостаточный набор веса беременной. Этот признак нельзя считать на 100% достоверным, так как здесь оказывают влияние и другие факторы — качество питания, уровень физических нагрузок, особенности организма и т.д. Поэтому все-таки лучше в этом вопросе довериться УЗИ,
Эмбрион. 6 недель с момента оплодотворения.
На 6 неделе уже можно различить черты будущего лица. Развиваются конечности, пальчики. Малыш начинает совершать первые движения. На радужной оболочке образуется пигмент, обуславливающий цвет глаз. На 6 неделе сердцебиение эмбриона можно увидеть и услышать с помощью ультразвукового сканнера или УЗИ. Плацента полностью сформирована. Формируются зачатки лёгких, почек, половых желез, желудка и кишечника. Околоплодные воды уже окружают эмбрион. 6 неделя беременности в западных странах считается оптимальным временем для первого визита к врачу-гинекологу. Необходимо сделать УЗИ, сдать ряд анализов, пройти осмотр узких специалистов.
Расположение плода в матке по неделям
У будущих мам, вынашивающих ребенка, не пропадает любопытство к вопросу о правильном расположении плода.
На протяжении всего периода беременности малыш растет и формируется в животе женщины. Он осуществляет различные движения, изменяя свою позицию.
От того, какой она будет по окончанию срока вынашивания, зависит благополучность родов.
Обратите внимание! До определенного срока малыш в утробе матери располагается по-разному. Он плавает в околоплодной жидкости и по мере истечения срока эмбрион занимает одно определенное положение
Он плавает в околоплодной жидкости и по мере истечения срока эмбрион занимает одно определенное положение.
Так малыш готовится к выходу на свет. Это происходит от 32 до 36 недели, после чего ребенок уже не изменяет расположение в полости матки.
Определение расположения происходит с помощью УЗИ, а на более поздних сроках благодаря осязанию ножек и головки.
Рассмотрим понедельное расположение плода на протяжении беременности:
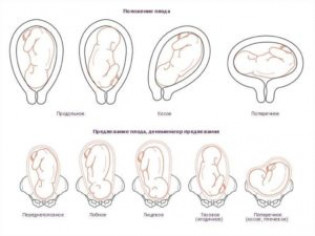
| Первые 6 недель | Эмбрион двигается по маточной трубе, закрепляясь на матке. Прикрепление может происходить на любой стенке – задней, боковой, верхней или передней стенке. После этого плод находится в неподвижном состоянии до определенного срока – тогда у него формируется тело |
| 7 неделя | Движения мало ощутимы и не характеризуются перемещением |
| 8 неделя | Зародыш начинает активно передвигаться, однако мама этого не ощущает. Размеры эмбриона не превышают 2 см |
| 9 неделя | Движения согласованные, кроха перемещается по всему пространству плодного пузыря |
| 10 неделя | Малыш начинает отталкиваться ногами и руками от стенок матки |
| 11 неделя | Характеризуется активными шевелениями ручек и ножек малыша. Он растет и плавает до того момента, пока матка не станет его подпирать |
| 12-23 недели | При нормальном протекании беременности малыш постоянно двигается и меняет свое место нахождения. Оно не несет функциональности, так как, бодрствуя кроха будет шевелиться |
| 24 неделя | С этого момента ребенок перестает двигаться из-за постепенного увеличения размеров |
| 26 неделя | По статистике у большинства будущих мам с данного момента расположение не меняется |
| 32 неделя | Данный период характеризуется тем, что врачи с точностью могут определить место нахождения плода |
| 36 неделя | Когда подходит срок родов, головка ребенка передвигается в родовые пути. Такое низкое расположение плода при беременности говорит о том, что скоро кроха появится на свет. Иногда этот момент может наступить раньше |
Как определить расположение плода самостоятельно по толчкам
Кроме точного определения положения ребенка с помощью узи, можно попробовать самостоятельно узнать, где находится плод.
Делать это необходимо аккуратно, чтобы не повредить части тела малыша. Один из способов определения – толчки, которые совершает кроха, двигаясь.
Как правило, малыш отталкивается от стенок руками и ногами, поэтому будет несложно понять, где находится его голова.
Каждая мама может ощутить положение спины малыша, просто проведя рукой по животу. Также можно прочувствовать упирающиеся ножки, а в самом низу ощущается некая выпуклость – голова плода.
Что делать, если движение слишком активное и болезненное?
Существует и противоположная ситуация, когда ранее спокойный плод начинает дергаться чаще и интенсивнее. Это может означать, что ребенок испытывает недостаток кислорода. Если малыш начинает активно пинаться, когда мама заходит в душное, жаркое помещение, длительно пребывает в неудобной позе, кашляет или испытывает трудности с дыханием (при патологии органов дыхания), то нужно попробовать просто подышать свежим воздухом и сменить положение. В большинстве случаев этого достаточно, чтобы плод «надышался» и перестал так активно двигаться. Если это не помогает, то нужно как можно скорее посетить кабинет акушера-гинеколога и сделать кардиотокографию или УЗИ.
Многие мамы отмечают, что ребенок активнее начинает двигаться после полового акта, что заставляет их беспокоиться. Врачи утверждают, что половой акт, а точнее ритмичные движения и сокращения матки, оказывают убаюкивающее действие на малыша, а после оргазма ребенок становится активнее. Это считается нормальным явлением, ведь, как было сказано выше, малыш двигается чаще, когда мама в расслабленном состоянии. При отсутствии других противопоказаний, половой акт не ухудшает состояние плода.
Когда женщина ощущает первые шевеления ребенка при первой и повторной беременности?
Шевеление плода – это один из признаков беременности, который, если определяется врачом во время ощупывания, считается достоверными признаком интересного положения. До появления и широкого и использования УЗИ шевеление плода и выслушивание его сердцебиения являлись одними из достоверных признаков беременности. В настоящее время беременность диагностируется до того как женщина почувствует, что в ее животе кто-то «толкается».
При первой беременности женщина ощущает движения малыша на – неделе, в то время как при последующих беременностях раньше – на – неделе. Это объясняется повышением чувствительности стенок матки при повторных беременностях. Если женщина страдает лишним весом, то шевеления плода могут не ощущаться вплоть до недели.
Могут ли ощущаться движения плода на 14 – 15 неделе?
На этом сроке малыш слишком маленький, чтобы его движения можно было почувствовать. Чувствительность матки и материнский инстинкт не могут повлиять на сроки ощущения движений плода, так как есть объективная причина, по которой беременная чувствует толчки и пинки – это размер плода. Когда плод увеличивается до определенного размера, а происходит это на 19 – 20 неделях беременности, сокращается расстояние между телом плода и стенкой матки. Это повышает шансы на соприкосновение этих двух структур. Именно поэтому раньше 18 недели почувствовать движения плода нельзя.
На каком сроке шевеления самые активные?
Период наибольшей активности плода отмечается на – неделях беременности. На этом сроке длина тела растущего человечка составляет 36 – 45 см, а вес за эти 6 недель постепенно увеличивается на целый килограмм (с 700 до 1700 грамм). В этот период соотношение размеров матки и размеров плода самое подходящее, чтобы ребенок мог порезвиться вдоволь. Кроме того, матка уже растянута околоплодными водами, находится выше уровня малого таза, а значит площади для маневров достаточно. Эти 1,5 месяца будут для будущей мамы самыми интересными и беспокойными, хотя и не у всех мам малыши бывают активные. Активность плода на этом сроке особенно нельзя сравнивать с активностью других малышей на этом же сроке. Норма движений за сутки – понятие индивидуальное. Максимальное количество движений плода зависит от особенностей нервной системы плода. Есть спокойные малыши, а есть те, которые нещадно пинают мамин живот. Считается, что, если малыш во время беременности очень активно двигается, то после рождения он будет спокойным и, наоборот, не очень подвижные малыши после появления на свет становятся непоседами. Поэтому сравнивать активность плода нужно только с его личной нормой, учитывая, однако, что минимальное количество шевелений за сутки не должно быть меньше 10.
32 неделя. Как двигается малыш?
32 неделя – это 8 месяц беременности, когда самый буйный период внутриутробной жизни плода уже позади. Из-за того, что малышу становится все теснее в утробе, он уже не выполняет резких хуков ручкой или бойцовских ударов ножкой. Плод уже достаточно крупный, его режим сна и бодрствования уже отрегулирован, то есть будущая мама уже знает часы, когда малыш любит поспать, а когда желает поразмяться. Этот более или менее стабильный период иногда пугает некоторых мамочек, ведь плод стал спокойнее. Другие мамы не отмечают ослабления активности плода. Такие разные ощущения у беременных приводят к тревожным мыслям и в случае стабилизации, и в случае продолжения той же активности малыша. Чтобы мама была спокойна за малыша, ей регулярно делают УЗИ, на котором видны даже те движения плода, которые женщиной не ощущаются.
Активность плода до родов на 38 – 40 неделях
Обычно шевеление малыша динамично наблюдают с до недели беременности, иногда нужно продолжать наблюдать и на последнем месяце вплоть до родов
Будущей маме важно знать, что на последнем месяце беременности плод уже совсем большой (весит уже 3 и более килограмма), а матка дальше растягиваться не может. На этом сроке основными движениями являются перевороты и кувырки
Считается, что так малыш начинает «искать» место выхода из матки. Найдя «выход» (шейку матки), кроха располагает в этой части свою головку, а ножки направляет в сторону диафрагму. В таком положении удары ногой будут ощущаться мамой под грудью и будут довольно болезненными. Головка в области шейки также будет причинять ощутимый дискомфорт, иногда он ощущается как сильная и резкая («электрическая») боль внизу живота. В этом нет ничего страшного, ведь шейка матки также постепенно готовится к родам, чему способствует головка плода.
Некоторые беременные отмечают, что малыш стал двигаться слабее, но он, все же, продолжает шевелиться. Это тоже нормально.
30 недель — 38 недель
Близятся роды. Ребёнок переворачивается головой вниз, готовясь к рождению. Пушковые волосы исчезают, за исключением плеч. В лёгких активно вырабатывается вещество, называемое сурфактант. Оно необходимо для дыхания атмосферным воздухом, защищает дыхательные мешочки и препятствует их слипанию. Без сурфактанта легкие могут не раскрыться полностью. У недоношенных детей это основная причина, вызывающая кислородную недостаточность и гибель. К моменту родов рост малыша составит 52 см, вес около 3 кг.
Роды наступают в среднем на 38 неделе от зачатия, но врачи обычно измеряют срок беременности в акушерских неделях, от даты начала последней менструации. В этом случае 38 неделя внутриутробного развития равна 40 акушерским неделям. Эмбриология – наука, изучающая развитие эмбриона, – считает ребёнка эмбрионом от зачатия до рождения. 38 недель эмбрион развивается в матке. Но, с 13 недель эмбрион для удобства медиков считается уже плодом. С 13 недели развития эмбриональный период переходит в плодный, или фетальный. Связанно это и с юридическими аспектами.
Выносить и родить ребёнка – это тяжёлое испытание для любой женщины. Но восторг и радость от материнства во много раз превосходят любые другие чувства. Будут и бессонные ночи, и огромное беспокойство в моменты, когда кроха будет болеть, переживания. Детский сад, школа, взрослая жизнь и проблемы ребёнка всегда будет для вас на первом месте. Ведь связаны вы теперь навсегда.
33 неделя беременности: Угрозы и проблемы
На тридцать третьей неделе вынашивания плода боль и дискомфорт вызывает увеличивающаяся в размерах матка и активно готовящийся к появлению на свет малыша организм. При появлении неприятных ощущений будущая мамочка должна научится отличать нормальное состояние от патологического.
Самые распространенные дискомфортные ощущения на этом сроке представлены:
- Алгией в поясничной и тазовой области, появляющейся в результате расслабления мышц тазового дна и расхождения костных структур таза.
- Болью в нижних конечностях, возникающей в результате смещения центра тяжести из-за выросшего живота и матки;
- Дискомфортом в заднем проходе, возникающем из-за запоров и возникшего на их фоне геморроя;
- Алгией в области ребер, возникающей из-за чрезмерной активности малыша, но быстро проходящей.
Все эти неприятные симптомы можно уменьшить при помощи ведения активного образа жизни, правильного питания и терапии, в случае возникновения таких заболеваний, как геморрой и варикоз.
ОРВИ на сроке 33 неделя беременности
Будущая мамочка должна знать, что для состояния вынашивания плода температура 37 является нормальной и при простуде ее не нужно сбивать. Опасность для женщины в положении несут температурные показатели от 37,5 и выше. Высокая температура наносит серьезный вред малышу и может вызвать преждевременные роды, поэтому ее следует снижать при помощи специальных препаратов, назначенных врачом. До крайностей доводить не стоит.
Чтобы облегчить течение простудного заболевания следует больше пить теплого чая с малиной и лимоном, молока с медом, ягодных морсов или просто воды. Можно применять рецепты из народной медицины, представленные отваром трав для полоскания горла и носа. Для этой цели подойдет шалфей, ромашка и эвкалипт.
Чтобы сбить температуру следует использовать прохладные обтирания. Если она приближается к 38 градусам необходимо принять парацетамол, так как он является безвредным для будущего малыша и действенным при простуде. Ставить горчичники, и парить ноги будущим мамочкам нельзя. При возникновении простудной симптоматики необходимо посетить врача либо вызвать его на дом для назначения подходящей терапии.
Влагалищные выделения на 33 неделе беременности
Будущая мамочка должна следить за своими выделениями на протяжении всего вынашивания плода. В норме, выделения должны быть прозрачными или молочными, однородными и без запаха.
Если на сроке тридцати трех недель будущая мамочка увидела в выделениях большое количество прозрачной слизи, то скорее всего, это отошла слизистая пробка, закрывающая отверстие в шейке матки и защищающая малыша от проникновения различных патогенных микроорганизмов. Если она действительно отошла, то скоро начнутся роды.
В этом случае не следует переживать, необходимо позвонить в скорую, собрать заранее приготовленную сумку со всем необходимым и вместе с бригадой медиков выехать в роддом. На этом этапе преждевременное появление не несет опасности для крохи. Если врачи обеспечат ему должный уход, то ребенок не только останется в живых, но и будет здоровым несмотря на то, что он родился раньше срока и полностью не готов к самостоятельной жизни вне материнской утробы.
Абнормальный фетальный рост
Задержкой внутриутробного развития плода можно считать дефицит массы от нормы, превышающий 10%. Аномалии роста и развития плода обозначаются, как:
- низкий вес;
- макросомия — слишком крупный вес;
- малый гестационный возраст (SGA) — недостаточное соответствие параметров сроку беременности;
- большой гестационный возраст (LGA) — избыточные параметры относительно срока беременности.
Диагнозы SGA или LGA, основанные на нормативных значениях стандартов роста плода, аналогичны диагностике недоедания у детей с использованием диаграммы веса по возрастам. Педиатрические таблицы соответствия измерений возрасту были разработаны методом наблюдения за нормально развитыми детьми с последовательными замерами через равные промежутки времени.
Опасные симптомы
Считается, что до двенадцатой недели вынашиваются здоровые дети и опасность выкидыша по причине грубых патологий уже миновала. Тем не менее стоит внимательно следить за своим состоянием.
Боли в животе. Они остаются тревожным симптомом. Гипертонус матки с болью в области прямой кишки может быть признаком угрозы прерывания беременности.
Кровотечения. Кровь алого цвета — первый признак начавшегося выкидыша. Срочно вызывайте скорую.
Коричневые выделения. Обильные выделения коричневого оттенка на фоне усиливающейся боли в животе свидетельствуют об отторжении плода. Такая ситуация опасна развитием воспаления и сепсиса.
Особенности состояния плода
Данный срок внутриутробного развития характерен развитием у малыша специфических изменений. Ребенок на этом сроке своего развития является уже довольно развитым.
Важно помнить, что многие особенности могут быть физиологическими и не являться патологией. Так, на особенности конституции малышей сильное влияние оказывают параметры его родителей
При оценке внутриутробного развития доктор обязательно будет учитывать эти особенности.
Только при помощи нескольких диагностических обследований можно выявить какие-либо отклонения и нарушения во внутриутробном развитии малыша.
Развитие на этом сроке
Для того чтобы определить основные критерии внутриутробного развития малыша на этом этапе, врачи используют специальные клинические признаки. Одними из них являются анатомические особенности :
На этом сроке беременности вес ребеночка уже достигает 2000-2100 граммов. Рост малыша при этом составляет приблизительно 43-44 см
Важно помнить, что эти параметры являются ориентировочными. У женщин, которые вынашивают сразу несколько малышей одновременно за одну беременность, детки могут развиваться по-разному
Часто бывает так, что один ребенок развивается несколько интенсивнее, чем другой. Это может проявиться и тем, что размеры его тела будут больше.
Окружность головы малыша на этом этапе его внутриутробного развития составляет около 29-33,3 см. При выполнении обследования можно также измерить и параметры других анатомических образований. Так, окружность животика ребенка на этом этапе составляет приблизительно 26,8-32,5 см.
При ультразвуковом исследовании врач может также определить размеры некоторых косточек. Так, длина бедер малыша на этом сроке его развития составляет 5,8-6,8 см, плечиков — 5,5-6,3 см.
Физиологические изменения
На этом сроке своего внутриутробного развития малыш ведет уже достаточно активную внутриутробную жизнь. Если в мамином животике находится достаточное количество околоплодной жидкости, ребеночку комфортно двигаться. Активность малыша чувствует сама женщина, ее также можно обнаружить во время проведения ультразвукового исследования.
На этом этапе внутриутробного развития у малыша начинают происходить изменения в конфигурации тела. Постепенно накапливается жировая ткань. Это необходимо для того, чтобы малыш после своего рождения был адаптирован к жизни в новой среде обитания.
Жировая ткань имеет терморегуляторную функцию. Именно благодаря необходимому количеству жировых депо ребенок не переохлаждается сразу же после своего появления на свет. У недоношенных деток, которые родились раньше положенного срока, часто возникают проблемы с теплорегуляцией.
Расположение ребенка в матке является также очень важными. Как правило, на этом сроке беременности малыш уже принимает правильное положение. При этом его голова находится внизу, по направлению к половым путям.
Положение ребенка в матке является важным оцениваемым показателем для определения тактики родовспоможения. малыша является физиологически невыгодным. Данное состояние требует более внимательного подхода со стороны врачей.
Помимо анатомии малыша, врач обязательно учитывает и особенности других детских органов. Очень важным образованием является плацентарная ткань. Значение плаценты нельзя переоценить. Этот орган является непосредственным участником в системе кровообращения между мамой и малышом.
В плаценте проходят кровеносные сосуды, посредством которых организм малыша обеспечивается всеми необходимыми компонентами, необходимыми для его полноценного роста и развития.
Для того чтобы определить патологии плацентарного кровотока, доктора используют доплер. Для каждого срока беременности существуют определенные нормы. Их использование позволяет врачам своевременно выявлять различные патологии. При помощи доплера доктор может оценить и эффективность кровотока по плацентарным кровеносным сосудам.
Малыш в периоде своего внутриутробного развития находится в водной среде. Это обеспечивается наличием в матке околоплодной жидкости. Для того чтобы ребенок полноценно рос и развивался, необходимо ее достаточное количество.
Снижение околоплодной жидкости может привести к развитию опасных для плода состояний. Количество амниотической жидкости обязательно оценивается во время проведения ультразвукового обследования.
Интерпретация результатов УЗИ кишечника
Здоровый кишечник имеет две оболочки. Внешняя представляет собой мышечную ткань с низкой эхогенностью, внутренняя слизистая оболочка соприкасается с газом, поэтому визуализируется как гиперэхогенный слой.
При УЗИ исследовании оцениваются следующие параметры:
- Размеры и форма. Толщина стенки составляет 3-5 мм. Картинка искажается в случае образования газов, которые деформируют ультразвук, и недостаточной наполненности кишечника жидкостью.
- Расположение кишечника относительно других органов.
- Структура стенок (эхогенность). Наружный слой гипоэхогенен, для внутренней стенки характерна гиперэхогенность. Контуры ровные, просвет кишечника не должен иметь расширений или сужений. Заметна перистальтика.
- Длина и форма различных отделов. Термальный отдел составляет 5 см, средний – 6-10 см, среднеампулярный – 11-15 см.
- Лимфоузлы. Не должны визуализироваться.
Отклонения от нормы свидетельствуют о различных патологиях:
- Энтерит (воспаление тонкой кишки): расширение кишечника, усиление перистальтики, скопление содержимого различной эхогенности;
- Болезнь Гиршпрунга (врождённая патология увеличения отдельных размеров кишечника): значительное расширение просвета, контуры неровные, толщина стенок неоднородная, заметны места утончения, отсутствие перистальтики;
- При невозможности определения слоёв кишечника можно говорить об остром мезентеральном тромбозе – последствие инфаркта миокарда, выраженного в тромбозе брыжеечной артерии;
- Неровные внутренние контуры (что является причиной язвенного поражения слизистой поверхности), слабая эхогенность, утолщение стенки – всё это указывает на неспецифический язвенный колит;
- Хронический спастический колит: участки высокой эхогенности на фоне гипоэхогенной поверхности, утолщение стенок;
- Ишемический колит: невозможность визуализации слоёв, неравномерное утолщение, пониженная эхогенность;
- Острый аппендицит: на экране монитора виден червеобразный отросток 7 мм диаметром, слои аппендикса не различаются между собой, стенки отростка утолщены ассиметрично, визуализируется свободная жидкость, усиленная эхогенность указывает на абсцесс;
- Дивертикулит (выпячивание стенок кишечника): в месте дивертикулы УЗИ “видит” утолщение стенки более чем на 5 мм свыше нормы, эхогенность указывает на абсцесс, контуры неровные;
- Механическое повреждение кишечника: помимо сильного напряжения мышц брюшного пресса, у пациента на месте гематомы эхогенность понижена, стенки в месте повреждения утолщены;
- Онкология (раковая или предраковая опухоль): наружные контуры неровные, просвет сужен, в месте новообразования нарушена перистальтика, визуализируются лимфоузлы пониженной эхогенности.
Конечно диагноз может поставить только врач. При этом должны учитываться результаты других исследований, например, анализа крови, показывающего степень воспаления и наличие паразитов в отделах ЖКТ, УЗИ печени и поджелудочной и др.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза
Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель . Более достоверные результаты дает трансвагинальное УЗИ .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
В каких случаях нужно обратиться к врачу?
Будущая мама должна внимательно относиться к своему здоровью и при возникновении любых необычных симптомов обращаться к акушеру-гинекологу. Здесь действует правило: «лучше перелет, чем недолет». Не бойтесь лишний раз потревожить врача.
Однозначно должны насторожить следующие симптомы:
· Если выделения из влагалища изменили цвет, стали неприятно пахнуть.
· Если долго беспокоят боли в животе, паху, пояснице.
· Если стало повышаться артериальное давление.
· Если будущая мама стала неожиданно намного быстрее прибавлять в весе.
· Если любые симптомы беременности выражены очень сильно, причиняют беспокойство.
· Если появились признаки ОРВИ: повышенная температура тела, насморк, кашель, боль в горле, чихание.
· Если появились симптомы, которые могут свидетельствовать об острой кишечной инфекции: повышение температуры тела, боль в животе, тошнота, рвота, диарея, примеси слизи, крови, непереваренных частичек пищи в стуле.