Резекция кишки
Содержание:
- Как подготовиться к рентгену желудка?
- Экология
- Диагностика хронического дуоденита, дифференциальная диагностика
- Этиология и патогенез
- Новые публикации
- Причины язвенной болезни желудка
- Антигены
- Симптомы дивертикулеза толстой кишки
- Лечение Инвагинации кишечника:
- Диагностика Рака двенадцатиперстной кишки:
- Что такое тонкий кишечник?
- Какой длины тонкий кишечник?
- Симптомы, клиническая картина дивертикулеза и диагностика заболевания
- Общее описание
- Как реализован автозапуск и турботаймер
- Дуоденит хронический, симптомы хронического дуоденита
- Общая информация
- Симптомы острого и хронического дуоденита
- Лечение
- Какой длины наш кишечник?
- Клиническая картина язвенной болезни
Как подготовиться к рентгену желудка?
 Перед тем как пройти обследование, пациенту нужно подготовиться к рентгену желудка. Приступить к подготовке желательно за пару дней до процедуры, исключив из рациона способствующие повышенному газообразованию продукты. Это одно из главных требований по тому, как готовиться к рентгену желудка, потому что повышенное газообразование помешает получить четкие изображения и обследование пройдет зря.
Перед тем как пройти обследование, пациенту нужно подготовиться к рентгену желудка. Приступить к подготовке желательно за пару дней до процедуры, исключив из рациона способствующие повышенному газообразованию продукты. Это одно из главных требований по тому, как готовиться к рентгену желудка, потому что повышенное газообразование помешает получить четкие изображения и обследование пройдет зря.
Последний прием пищи разрешается за 8 часов до обследования, так как пациенту нужно полностью очистить орган, чтобы подготовится к рентгену желудка. Ужин накануне процедуры должен состоять из легко усваиваемых продуктов. Завтракать перед рентгеном желудка нельзя.
Есть и другие ограничения, которые необходимо исполнять в обязательном порядке. В противном случае результаты обследования будут неточными. Например, при подготовке больного к рентгенографии желудка специалисты не рекомендуют употреблять жевательную резинку или курить. Повышенное слюноотделение является фактором, способствующим выделению желудочного сока, что негативно сказывается на состоянии слизистой и может вызвать спазмы.
Экология
Резервуаром Кишечной палочки в природе является человек, толстая кишка к-рого заселяется разными биотипами этого микроба с момента перехода ребенка на смешанное питание, примерно к концу первого года жизни. Количество К. п. в 1 г испражнений колеблется от нескольких миллионов до 1—3 млрд. особей. На протяжении жизни человека происходит многократная смена биотипов К. п. в кишечнике. Определенную роль в этом процессе играет режим питания, перенесенные инфекции, лечение химиопрепаратами, антибиотиками и другие факторы. В естественных условиях К. п. обитает также в кишечнике домашних животных, птиц, диких млекопитающих, рептилий, рыб и многих беспозвоночных.
Диагностика хронического дуоденита, дифференциальная диагностика
Диагностика хронического дуоденита проводится с помощью таких методов диагностики, как фиброгастродуоденоскопия с биопсией, дуоденоскопия, рН-метрия, поэтажной манометрия, импедансометрия. Параллельно с диагностикой дуоденита проводится исследование других органов пищеварения.
Часто дуоденит симулирует язвенную болезнь двенадцатиперстной кишки. Болеют дуоденитом люди всех возрастных групп. Чаще воспаление двенадцатиперстной кишки встречается у молодых женщин, у которых дуоденит может протекать тяжело, сопровождаясь разнообразными нарушениями в деятельности центральной нервной системы и эндокринных желез. Часто дуоденит возникает в детском возрасте, чему способствует наследуемая слабость гормонального аппарата двенадцатиперстной кишки, изменчивость ее формы, подвижности и расположения по отношению к оси тела.
Двенадцатиперстная кишка не имеет брыжейки. В том случае, когда сохраняется эмбриональная брыжейка, кишка ненормально подвижна и образует дополнительные петли. В дополнительном колене застревает часть протекающей через двенадцатиперстную кишку жидкой пищевой массы, создаются благоприятные условия для размножения микроорганизмов полости кишки. При действии алкогольных напитков или раздражающей пищи возникает воспалительный процесс. Препятствие для прохождения пищи по двенадцатиперстной кишке появляется также при обратном расположении по отношению к оси тела.
Этиология и патогенез
Л. могут быть врожденными или приобретенными. Для врожденных Л. характерно расширение коллекторных лимф, сосудов или наличие аномалийных сообщений, в частности между лимф, сосудами кишечника (хилезными сосудами) и поясничными (люмбальными) лимф, сосудами.
Приобретенные Л. развиваются после травм, воспалительных процессов, в результате к-рых повреждаются (блокируются) пути лимфооттока на уровне магистральных лимф, коллекторов или лимф, узлов. Т. о., при Л. создаются условия для повышения лимф, давления, застоя лимфы, развития фиброзносклеротических изменений в тканях вплоть до развития слоновости (см.), появления лимфореи (см.) или хилореи.
Новые публикации
Причины язвенной болезни желудка
На развитие язвенной болезни желудка могут повлиять различные факторы: образ жизни, питание, стрессоустойчивость и другие. Однако, основные причины: инфекция и побочные действия лекарств.
В прошлом считалось, что причиной язвенной болезни желудка являются некоторые факторы образа жизни: употребление острой пищи, стресс, курение, злоупотребление алкоголем. Однако, в пользу этого убеждения, на сегодняшний день, мало научных доказательств. И, хотя эти факторы сами по себе не приводят к образованию язв, они могут существенно утяжелять течение болезни.
Кислота и желудочная слизь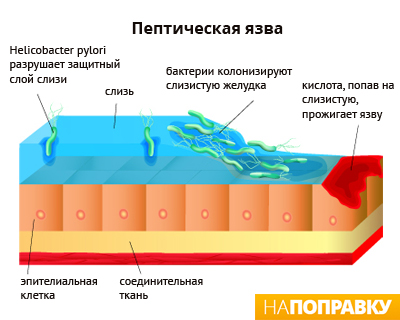
В желудке вырабатывается соляная кислота для переваривания пищи. Стенки желудка покрыта слизью, которая защищает его от агрессивного действия кислоты. H. pylori и НПВС могут разрушать защитную систему желудка, что приводит к образованию язвы.
Независимо от уровня кислотности желудочного сока, медикаментозное торможение выработки соляной кислоты создает оптимальные условия для заживления язвы, позволяет устранить ее причину и предотвратить рецидив болезни.
Хеликобактер пилори — H. pylori
Инфекция Helicobacter pylori (H. pylori) очень распространена и чаще протекает бессимптомно. Остается неизвестным, почему инфицирование H. pylori у некоторых из нас вызывает развитие болезни, в то время как большинству людей не причиняет вреда.
Доказано, что курение является важным фактором риска, который под силу изменить самому больному. Известны семейные случаи язвенной болезни, что говорит о возможной генетической предрасположенности определенных людей к хеликобактерной инфекции. Некоторые штаммы бактерии являются более агрессивными, чем другие.
-
Может ли H. pylori вызывать рак?
Риск рака желудка при бессимптомном носительстве Н. pylori (бактерия выявляется при обследовании, но не вызывает симптомов) лишь незначительно больше, чем в среднем в популяции, и лечение инфекции только по этой причине не рекомендовано.
Остается неизвестным, снижается ли этот риск при проведения курса лечения от H. Pylori, если у человека отсутствуют заболевания желудка.
НПВС — лекарства вызывающие язву желудка
Нестероидные противовоспалительные средства (НПВС) — это лекарственные вещества, которые чаще всего используются для лечения:
- боли различной локализации — такой, как зубная боль, головная боль, боли в суставах и менструальные боли;
- высокой температуры (лихорадки);
- воспалительных процессов, к примеру, заболеваний, протекающих с воспалением и болью в суставах, таких как ревматоидный артрит.
Многим пациентам с сердечно-сосудистыми заболеваниями назначается аспирин. Его постоянный прием позволяет снизить риск инфаркта и инсульта.
НПВС, отпускаются в аптеке без рецепта врача. Наиболее распространённые из них:
- ибупрофен («Нурофен», «Бруфен», «Дип Рилиф»);
- аспирин («Тромбо-Асс», «Кардиомагнил»);
- напроксен («Налгезин»);
- диклофенак («Вольтарен», «Ортофен»);
- этодолак («Нобедолак», «Эльдерин»);
- фенопрофен («Налфон»).
При язве желудка не рекомендуется принимать НПВС, так как эти препараты увеличивают риск обострения или рецидива болезни. В качестве альтернативы болеутоляющим можно использовать парацетамол как более безопасное для желудка средство.
Антигены
Кишечная палочка содержит О-, К- и Н-антигены. О(соматические)-антигены у К. п., шигелл и сальмонелл имеют сходное хим. строение и связаны с липополисахаридом (ЛПС) клеточной стенки (см. Липополисахариды). Иммунохим, специфичность О-антигена определяется составом гексасахаридов в повторяющихся звеньях концевого участка полисахаридной цепи, к-рая другим концом связана через 2-кето-З-дезоксиоктонат (КДО) с липидом А (I). Так, структура ЛПС Е. coli 0111: В4 представлена следующим образом:
Обозначения: Кол — колитоза, Гл — глюкоза, Гал — галактоза, N-АцГл — N-ацетилглюкозамин, Геп — гептоза, х — неопределенный компонент.
Количество сахаров в одном и том же концевом звене, так же как и число детерминантных звеньев у разных серогрупп эшерихий, неодинаковое. Специфичность О-антигенов К. п. обычно определяется в реакции агглютинации (см.) с О- или ОВ-агглютинирующими колисыворотками на предметном стекле, реже другими методами.
К-антигенами обозначают поверхностные антигены, которые связаны с капсулой и с ЛПС К. п. Их подразделяют на А-, В- и L-антигены, отличающиеся друг от друга чувствительностью к высокой температуре и хим. агентам. Наиболее высокой устойчивостью к нагреванию (до 100° в течение 2,5 час.), спирту и 1 н. р-ру HCl обладает А-антиген, наименее устойчив L-антиген. У большинства К. п. К-антигены представляют собой кислые полисахариды, содержащие уроновые к-ты. Некоторые К-антигены (К 88) содержат только белок. К. п., имеющие К-антигены, не агглютинируются гомологичной О-коли-сывороткой. Эта особенность присуща живым культурам и утрачивается после их кипячения или автоклавирования. Наличие К-антигенов устанавливается также в реакции адсорбции агглютининов и при иммуноэлектрофоретическом исследовании (см. Иммуноэлектрофорез).
Н-жгутиковые, или флагеллярные, антигены присущи активно подвижным штаммам. Они связаны с белком-флагеллином и определяют типовую иммунохимическую специфичность К. п. Н-антигены термолабильны. Они полностью разрушаются при кипячении в течение 2,5 час.
У К. п. описано ок. 170 О-антигенов, 97 К-антигенов и 50 Н-антигенов. Штаммы К. п., снабженные ресничками, содержат белковые реснитчатые антигены. Их обнаруживают в реакции гемагглютинации (см.).
Св. 123 О-серологических групп эшерихий связаны друг с другом односторонними или двусторонними антигенными связями. Более чем у 56 серогрупп установлены антигенные связи с шигеллами и у 42 серогрупп с другими представителями семейства Enterobacteriaceae.
К. п. обозначаются по антигенным формулам: на первом месте ставится номер О-антигена, на втором — К-антигена, на третьем Н-антигена. Тип К-антигена указывается в скобках. Напр., К(А), К (В) или K(L). Номера О-, К- и Н-антигенов разделяются двоеточиями. По антигенным формулам устанавливается принадлежность исследованного штамма к определенной серол, группе и серол, типу . Различия в рецепторах (факторном составе) О-антигенов обозначаются малыми буквами лат. алфавита. Напр., серогруппа 0111 :К58 (В4) разделена на 0111a,b:К58(В4) и 0111a,c:К58(В4).
Симптомы дивертикулеза толстой кишки
Следует различать дивертикулярную болезнь и дивертикулез. Дивертикулезом называется состояние при котором дивертикулы имеются без клинических проявлений (случайно обнаруживаются при исследовании толстой кишки), дивертикулярная болезнь — это сочетание дивертикулеза с клиническими симптомами.
Основными клиническими симптомами дивертикулярной болезни являются боли в животе, нарушение стула.
Боли, как правило, локализуются в левой половине живота (у европейцев дивертикулами поражается чаще левая половина толстой кишки, у азиатов — правая), носят тянущий, спастический характер, могут распространяться в паховую область, в область заднего прохода. Боли усиливаются после еды и на фоне запора.
Нарушения стула в большинстве случаев проявляются запорами (что, в принципе, и является одной из причин болезни).
Осложнениями дивертикулярной болезни являются дивертикулит, перфорация дивертикула, кровотечение из дивертикула.
Дивертикулит — воспаление дивертикула вследствие накопления и застоя в нем сожержимого, образования «калового камня». Боли при дивертикулите резко усиливаются, повышается температура тела, появляются симптомы интоксикации. Воспаление и утолщение стенки кишки приводят к сужению просвета толстой кишки и к появлению признаков кишечной непроходимости (отсутствие стула, газов, вздутие живота, тошнота, рвота).
Перфорация дивертикула — грозное осложнение дивертикулярной болезни, при котором стенка ободочной кишки истончается настолько, что перфорируется, и каловое содержимое толстой кишки попадает в свободную брюшную полость, развивается перитонит.
Кровотечение из дивертикула возникает вследствие «пролежня» каловым камнем кровеносного сосуда в стенке дивертикула. Кровотечение при дивертикулярной болезни может быть значительным, быстро приводящим к потере большого количества крови через толстую кишку.
Лечение Инвагинации кишечника:
Для успешного исхода терапию следует начинать в первые сутки от момента проявления признаков инвагинации кишечника. В больнице ребенку ставят клизмы, актуальны и хирургические методы лечения в некоторых случаях. Методы лечения могут быть разными, что зависит от ситуации, возраста больного и т.д.
Для лечения инвагинации кишечника эффективными являются клизмы с воздухом, физиологическим раствором и барием. Клизма увеличивает давление в кишечнике малыша, потому инвагинация кишечника распрямляется. Эта процедура называется также редукцией. При использовании клизм для контролирования состояния кишки необходим рентген или ультразвуковая диагностика.
Клизма эффективна в 75 случаях из 100. Есть данные, что более эффективна клизма с воздухом, чем с барием или физиологическим раствором. ). Успех процедуры также зависит от длительности симптомов: чем дольше присутствуют признаки инвагинации, тем меньшей является вероятность успешного применения клизмы.
Перфорации кишечника возникают в 25 из 1000 случаев применения клизмы с жидкостью. При воздушных клизмах соотношение количества перфораций к количеству попыток поставить клизму является 2 к 1000. Эту процедуру в некоторых случаях применяют еще раз. Но не рекомендуется повторение более 3 раз. Не применяют такой метод лечения при наличии признаков воспалительных процессов в брюшной стенке, при сепсисе (генерализированная инфекция), перфорировании, гангрене кишки.
Оперативное вмешательство
Показания для хирургических методов лечения инвагинации кишечника:
- у доктора появились подозрения повреждения стенки кишечника – в таких случаях хирургическое лечение должно быть экстренным
- клизма не помогла даже с 3-й попытки
- кишка лопнула, каловые массы проникают с брюшную полость
Этапы проведения операции по лечению инвагинации:
- Делают разрез кожи на передней брюшной стенке.
- Вовлеченный участок кишки аккуратно растягивают, чтобы восстановить нормальную форму кишечника.
- Поврежденные участки врач удаляет.
- Удаляют и аппендикс, даже если он здоров.
- На рану накладывают нужное количество швов.
При удалении большой протяженности кишечника или развитии тяжелой инфекции нужно проводить илеостомию на определенный период. Это операция по соединению просвета тонкого кишечника через брюшную стенку с калоприемником. Без лечения возникает кишечная непроходимость, вероятен и разрыв стенки кишки, последствием чего является генерализация инфекции, что влечет в большинстве случаев за собой летальный исход.
Инвагинация может рецивидировать, что происходит в части случаев. Если проводилось лечения клизмами, в 10 случаях из 100 возможен рецидив. Далее клизму ставят повторно или прибегают к оперативному вмешательству. При применении хирургического лечения рецидив фиксируют в 2-5% случаев. Тогда делают операцию повторно, чтобы расправить кишку и найти причины заболевания. Иногда удаляют часть кишки, на которой возникает патология.
Что делать после операции
После оперативного вмешательства около 2-3 недель следует быть внимательными, чтобы заметить у ребенка возможное появление осложнений:
- тошнота и рвота
- понос
- повышение температуры
- беспокойство и частый плач
Следует заботиться о шве. Поддерживайте гигиену этой области, проверяйте, не появились ли признаки заражения послеоперационной раны:
- отек тканей
- боль
- увеличение температуры на том участке
- покраснение шва и вокруг него
Диагностика Рака двенадцатиперстной кишки:
Диагностика рака поджелудочной железы основана на инструментальных исследованиях: дуоденоскопии с биопсией опухоли и рентгенографии двенадцатиперстной кишки.
Ультразвуковое исследование (УЗИ) позволяет до операции выявить прорастание опухоли в поджелудочную железу и сосуды брыжейки, метастазы в лимфатических узлах и печени, асцит (скопление жидкости в животе).
Ангиографическое исследование сосудов дает возможность обнаружить состояние сосудов, варианты их расположения, которые необходимо учитывать при выполнении операции, обнаружить мелкие метастазы в печени, не выявляемые УЗИ.
Среди лабораторных показателей относительно высокой специфичностью обладают определяемые в крови и моче биологически активные вещества и их метаболиты (гастрин, серотонин).
Что такое тонкий кишечник?
Тонкая кишка на самом деле больше, чем толстая кишка, но получает свое название от своего меньшего диаметра. Она расположена в нижней части живота и соединяет желудок с толстой кишкой.
Тонкая кишка вырабатывает пищеварительный сок для того, чтобы завершить расщепление пищи. Она также поглощает воду и питательные вещества. Если тонкий кишечник не может поглощать достаточно воды, у человека может развиться диарея.
Тонкая кишка состоит из трех отдельных частей:
- Двенадцатиперстная кишка: двенадцатиперстная кишка — это первая и самая короткая часть тонкой кишки. Она завершает первую часть пищеварения, смешивая ферменты желудка и поджелудочной железы для дальнейшего расщепления пищи.
- Тощая кишка: стенки тощей кишки помогают поглощать питательные вещества из пищи, используя крошечные волоски, называемые ворсинками. Стенки также имеют круглые складки, которые называются plicae Circuit. Они увеличивают общую площадь поверхности этой части тонкой кишки, помогая ей эффективно усваивать питательные вещества.
- Подвздошная кишка: подвздошная кишка помогает абсорбировать оставшиеся питательные вещества до того, как пища переместится в толстую кишку. Она играет ключевую роль в усвоении витамина B12 и желчных кислот. Это также самый длинный отдел тонкой кишки.
Какой длины тонкий кишечник?
Трудно измерить длину тонкой кишки у здорового человека, но, по оценкам исследователей, она колеблется от 3 до 5 метров.
Три отдела тонкой кишки значительно различаются по длине:
- Длина двенадцатиперстной кишки составляет около 20–25 сантиметров.
- Тощая кишка составляет около 240 сантиметров в длину.
- Длина подвздошной кишки составляет около 300 сантиметров.
Более ранние исследования показали, что общая длина кишечника коррелирует с весом, так что у людей с большим весом кишечник длиннее.
Тонкая кишка достаточно длинна, чтобы человек мог пройти операцию по резекции тонкой кишки, чтобы удалить ее часть, если из-за основного заболевания или состояния она перестает функционировать.
Симптомы, клиническая картина дивертикулеза и диагностика заболевания
Дивертикулез толстой кишки может длительное время не проявляться, и его обнаруживают случайно при обследовании больных.
Основными симптомами клинически выраженного неосложненного дивертикулеза толстой кишки являются боли в животе и нарушения функции кишечника. Боли в животе носят разнообразный характер — от легкого покалывания до сильных коликообразных. Чаще всего они локализуются в нижней половине живота, особенно в левой подвздошной области или над лобком, т. е. в зоне расположения сигмовидной кишки. У части больных эти боли разнообразны не только но своему характеру, но и по локализации, в связи с чем врач не всегда связывает их с заболеванием толстой кишки. У ряда больных боли вызываются приемом пищи, что объясняется влиянием гастроколического рефлекса.
Нарушение функции кишечника проявляется чаще в виде запоров, причем длительное отсутствие стула значительно усиливает болевой синдром. Иногда отмечается диарея, не носящая, однако, постоянного характера. Нередко больные жалуются на неустойчивый стул; иногда описанные симптомы сочетаются с тошнотой или рвотой.
Осложнения дивертикулеза проявляются обычно довольно ярко. Наиболее часто наблюдается дивертикулит — примерно у 1/3 больных дивертикулярной болезнью толстой кишки. Основные признаки дивертикулита — боли в животе, повышение температуры и лейкоцитоз. Появление двух последних признаков на фоне существовавшего клинически выраженного или бессимптомного дивертикулеза позволяет отличить начавшееся воспаление от функциональных болей.
При распространении воспалительного процесса в виде параколита наряду с перечисленными симптомами отмечается образование инфильтрата, размеры которого колеблются от незначительных, с трудом определяемых при пальпации до обширных очагов, занимающих всю левую половину живота. Прогрессирование воспалительного процесса может привести к абсцедированию с угрозой прорыва гнойника в брюшную полость. Стихание воспаления не всегда приводит к полному рассасыванию инфильтрата, и тогда индурация брыжейки или окружающих тканей симулирует опухоль брюшной полости.
Сигмовидная кишка или другие отделы ободочной кишки в результате повторных атак дивертикулита, параколита или формирования абсцесса могут оказаться спаянными с соседними органами. При этом абсцесс может вскрыться в мочевой пузырь, уретру, влагалище или тонкую кишку с образованием свищей.
Перфорация дивертикула встречается как при клинически выраженном, так и бессимптомном дивертикулезе ободочной кишки. Перфорация в свободную брюшную полость ведет к развитию быстро прогрессирующего перитонита, клинические проявления которого не отличаются от таковых при других формах острого воспаления брюшины. Кишечная непроходимость при дивертикулезе толстой кишки носит характер обтурационной со всеми присущими этой форме проявлениями. Одной из частых причин развития непроходимости при дивертикулезе является образование так называемой псевдоопухоли.
Кишечное кровотечение, хотя и не имеет, как правило, профузного характера, но все же часто бывает настолько выраженным, что быстро привлекает внимание как самого больного, так и врачей. При определении источника кровотечения возникают значительные трудности
Кровотечение из дивертикула наблюдается и при бессимптомном течении заболевания, что создает еще большие диагностические затруднения. Наряду с явным кровотечением могут наблюдаться и скрытые его формы, проявляющиеся только анемией. Симптомы перечисленных осложнений хотя и довольно яркие, однако не носят специфического характера. В связи с этим определить причины их возникновения иногда бывает весьма трудно и для этого применяют комплексное обследование
При определении источника кровотечения возникают значительные трудности. Кровотечение из дивертикула наблюдается и при бессимптомном течении заболевания, что создает еще большие диагностические затруднения. Наряду с явным кровотечением могут наблюдаться и скрытые его формы, проявляющиеся только анемией. Симптомы перечисленных осложнений хотя и довольно яркие, однако не носят специфического характера. В связи с этим определить причины их возникновения иногда бывает весьма трудно и для этого применяют комплексное обследование.
Клинические проявления дивертикулеза толстой кишки и его осложнений не могут служить основанием для установления точного диагноза заболевания. Диагностика и дифференциальная диагностика дивертикулеза толстой кишки основывается на анализе клинических проявлений заболевания и результатах обязательного рентгенологического и эндоскопического исследований толстой кишки.
Общее описание
Язвенная болезнь желудка и 12-перстной кишки — это хроническое сезонное рецидивирующее заболевание желудка и двенадцатиперсной кишки, проявляющееся дефектом в слизистой оболочке (язвы). Эти нарушения возникают на фоне дестабилизации нервных и гуморальных механизмов в организме человека, которые регулируют секреторно-репаративные процессы в желудке и двенадцатиперстной кишке. Язвеннной болезни свойственны периоды обострения (весна и осень) и ремиссии. Результат заживления язв — это образование рубца.
Распространенность заболевания по всем странам составляет около 4-6% взрослого населения. При полноценном медицинском скрининге пациентов этот процент увеличивается до 20-25%.
Пик заболеваемости приходится на возраст 30-45 лет. Преимущественно у мужчин в возрасте 35-50 лет язвенная болезнь желудка и 12-перстной кишки встречается чаще в 3-4 раза.
Как реализован автозапуск и турботаймер
Сразу рассмотрим, как выглядит схема подключения сигналки:
Основные элементы фирменного комплекта
Дисплей основного брелока, показанного на фото, может отображать тревожные сообщения. В его конструкции предусмотрен звуковой модуль, а также вибровызов. Интересно то, что период работы турботаймера система может выбирать автоматически. Согласно инструкции для этого шнур из разъема CN4 подключают к таходатчику, а затем нужно правильно выполнить программирование. Другие особенности рассматриваются дальше.
Основные функции и особенности
Перечислим базовые возможности нашей автосигнализации:
- Есть возможность выполнить подключение к шине CAN (провода CAN-L и CAN-H);
- Режим Slave, в котором системой управляет штатный модуль охраны, тоже реализуется, но только если подключение к CAN-шине выполнено без ошибок;
- Запуск двигателя может быть дистанционным либо автоматическим;
- Разными сигналками Scher Khan Magicar 9 может управлять один брелок;
- Основной брелок будет отображать температуру в салоне, а также напряжение бортсети;
- Сразу после активации турботаймера возможно включение охранного режима;
- Дальность передачи тревожных сообщений равна 2 км.
Было замечено, что система Scher Khan Magicar 9 очень экономно расходует заряд батареи, которая установлена в брелок. Что обусловлено не только отсутствием диалогового кода, но и наличием технологии энергосбережения.
Схема действия кода «Магикара»
А односторонний код, именуемый как Magic Code PRO, пока не удалось взломать никому.
При помощи любого брелока включается режим «свободные руки», и система автоматически задействует охрану при удалении от авто. Снятие с охраны в этом случае также производит автоматика. Еще сигналка рассматриваемой модели управляет центральным замком, причем наличие режима «комфорт» тоже предусмотрено. Можно установить реле, коммутирующее ток в цепях дополнительных элементов ЦЗ, а подключают это реле к шнуру «1» (разъем CN9). Период срабатывания реле задают программно.
Комплектность базового набора
Базовый комплект содержит элементы, показанные на фото:
Фирменный набор «Магикар 9»
Перечислим эти элементы:
- Инструкция пользователя и руководство по монтажу;
- Основной блок Scher Khan Magicar 9;
- Пара брелоков и следующие датчики: датчик удара, вызова водителя, температуры двигателя;
- Антенный модуль;
- Реле и его клеммник;
- Сирена;
- Концевик капота;
- Соединительные кабели для следующих разъемов: CN1, 2, 3, 4, 8, 9, 11;
- Наклейка датчика вызова (2 шт.), наклейка под блок антенны, наклейка на стекло (2 шт.).
Продавец может что-либо добавить, но все перечисленные детали должны присутствовать. Потому комплект и называется базовым.
Приведенный здесь список вы найдете в руководстве пользователя. Совершая покупку, проверяйте и комплектность, и сохранность изоляции проводов
Последнее – важно, так как бывший в употреблении товар выдают различные повреждения: укороченные провода, наличие царапин и т.д. Удачного выбора!
Дуоденит хронический, симптомы хронического дуоденита
Какике признаки, проявления, симптомы хронического дуоденита? Клиническая картина хронического дуоденита характеризуется такими признаками, как постоянная, тупая или язвенноподобная боль в эпигастрии, ощущение полноты или распирания в верхних отделах живота после еды, снижение аппетита (плохой аппетит), рвота, тошнота. При пальпации отмечается болезненность в эпигастральной области.
При правильном лечении прогноз благоприятный. При эрозивно-язвенной форме дуоденита могут часто возникать различные осложнения, чаще кишечные кровотечения.
Клиническая картина дуоденита многообразна и неспецифична. Изолированный хронический дуоденит встречается редко. Он сочетается с хроническим гастритом, язвенной болезнью, энтеритом, панкреатитом, заболеваниями желчевыводящих путей.
Общая информация
Фатеров сосочек — это анатомическое образование, расположенное в складке слизистой оболочки двенадцатиперстной кишки. Он имеет вид сферического возвышения, на котором имеется отверстие — место выхода желчи и панкреатического сока из общего желчного и панкреатического протоков. Внутри фатерова сосочка располагается мышечный жом, регулирующий поступление пищеварительных ферментов в просвет двенадцатиперстной кишки — сфинктер Одди.
Рак БДС наблюдается менее, чем у 2% у всех пациентов со злокачественными новообразованиями пищеварительной системы. В структуре общей онкологической заболеваемости опухоли фатерова сосочка составляют до 1,6%. Средний возраст пациентов — 56-65 лет. Заболевание чаще встречается у мужчин.
Симптомы острого и хронического дуоденита
Острое течение дуоденита длится 7-10 дней, все симптомы быстро снимаются лекарственными средствами. Хронический дуоденит протекает длительно, может рецидивировать несколько раз в год, клинические признаки выражены не так ярко.
Симптомы острого дуоденита:
- Боль в эпигастральной области (ночная боль, после приема пищи, при чувстве голода).
- Ощущение вздутия, метеоризм.
- Отрыжка с горьким привкусом и изжога.
- Снижение аппетита.
- Диарея, рвота.
- Напряжение мышц живота.
При отсутствии своевременной и адекватной помощи заболевание может перейти в хроническую форму. Характерные признаки болезни в хронической стадии:
- Нарушение процесса пищеварения.
- Болевые ощущения в эпигастрии ноющего характера.
- Боли в правом подреберье, иррадиирующие в спину.
- Чувство переполнения желудка.
- Отрыжка и горький привкус во рту.
Лечение
Основной метод лечения — хирургический. На первой стадии заболевания возможно проведение малоинвазивного оперативного вмешательства — трансдуоденальной папиллэктомии. Суть операции заключается во вскрытии просвета двенадцатиперстной кишки небольшим разрезом и иссечении ампулы большого дуоденального сосочка в пределах здоровых тканей. Если опухоль имеет небольшие размеры и не проросла дальше слизистой оболочки, то возможно проведение папиллэктомии эндоскопическим способом.
На остальных стадиях заболевания проводится панкреатодуоденальная резекция. Классическая операция предполагает иссечение выходной части желудка с малым и большим сальником, удаление участка поджелудочной железы и всей двенадцатиперстной кишки. При этом также удаляются лимфатические узлы определенных групп. Количество иссекаемых лимфоузлов определяется распространенностью онкологического процесса. Восстановление непрерывности пищеварительной трубки осуществляется путём наложения анастомозов — соустьев (сообщений) между участками удаленных органов.
Стандартная и расширенная панкреатодуоденальная резекция относятся к радикальным операциям. Однако из-за высокой травматичности они имеют ряд противопоказаний. К ним относятся:
- канцероматоз брюшины;
- общее тяжелое состояние пациента;
- декомпенсация имеющихся хронических заболеваний;
- запущенные формы рака фатерова сосочка;
- вовлечение в онкологический процесс крупных артериальных или венозных сосудов;
- гематогенное метастазирование.
Среди осложнений операции — несостоятельность сформированных анастомозов, абсцессы, послеоперационный панкреатит и желудочно-кишечное кровотечение.
В дополнение к хирургическому вмешательству используется химиотерапия. Она может проводиться как перед операцией (неоадъювантная), так и после (адъювантная). У неоперабельных пациентов химиотерапия направлена на уменьшение размеров злокачественного новообразования и прекращение роста опухоли.
Лечением рака фатерова сосочка в Европейской клинике занимаются квалифицированные специалисты с большим опытом работы. Каждый пациент может рассчитывать на профессиональный подход, современные и эффективные методики и достижение максимально возможного результата.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Какой длины наш кишечник?
Тонкий и толстый кишечник — жизненно важная часть пищеварительной системы человека. Длина тонкой кишки составляет примерно 274–488 сантиметров, в то время как толстая кишка короче и составляет около 150 сантиметров в длину.
Кишки находятся в животе и поглощают питательные вещества, витамины и воду. Они составляют часть желудочно-кишечного тракта (ЖКТ) и являются последним отделом пищеварительной системы. В целом, кишечник проходит от конца желудка до заднего прохода.
Хотя кишечник может поместиться внутри брюшной полости, он намного длиннее, чем многие думают. Точная длина кишечника также может варьироваться от человека к человеку.
Более ранние исследования, посвященные изучению длины кишечника у людей, которые пожертвовали свое тело науке, показывают, что средняя общая длина кишечника составляет около 8 метров, с диапазоном от 670 до 900 сантиметров.
Авторы исследования подчеркивают, что измерения длины кишечника — редкость. По этой причине нет научных доказательств того, что размер или длина кишечника как-то коррелируют со здоровьем или влияют на работу пищеварения.
В этой статье мы обсудим, что говорят исследования о длине тонкого и толстого кишечника.
Клиническая картина язвенной болезни
Наиболее постоянным и важным симптомом язвенной болезни является боль. Боли при язвенной болезни имеют четко выраженную ритмичность (время возникновения и связь с приемом пищи), и сезонность обострений.
По времени возникновения и связи их с приемом пищи различают боли ранние и поздние, ночные и «голодные». Ранние боли возникают спустя 0,5–1 ч после приема пищи, длятся 1,5–2 ч и уменьшаются по мере эвакуации желудочного содержимого. Такие боли более характерны для язвенной болезни желудка в верхнем его отделе.
Поздние боли появляются через 1,5–2 ч после приема пищи, ночные — ночью, а «голодные» — через несколько часов после еды и прекращаются после приема пищи. Поздние, ночные и «голодные» боли более характерны для локализации язвы в антральном отделе желудка или язвенной болезни двенадцатиперстной кишки.
Характер и интенсивность болей могут различаться (тупые, ноющие, жгучие, режущие, схваткообразные). Локализация болей при язвенной болезни различна и зависит от расположения язвы: при язве на малой кривизне желудка боли чаще возникают в подложечной области, при дуоденальных язвах — в подложечной области справа от срединной линии
При язвах кардиального отдела желудка боль может быть за грудиной или в области сердца, в этом случае важно дифференцировать язвенную болезнь со стенокардией или инфарктом миокарда. Боль часто происходит после приема антацидов, молока, пищи и даже после рвоты






