Болезнь пертеса
Содержание:
Диагностика
Появление болей в бедре, коленном или тазобедренном суставе, а также нарушение походки являются поводом для обращения к врачу-ортопеду, который после выяснения анамнеза (истории появления и развития) заболевания и клинического осмотра ребенка назначает рентгенограммы тазобедренных суставов в прямой проекции и проекции Лауэнштейна.
Это необходимый минимум обследования, который позволяет с высокой точностью подтвердить наличие болезни Пертеса даже в первой стадии или исключить данное заболевание. В подобных случаях может быть также рекомендовано выполнение магнитно-резонансной томографии и ультразвукового исследования тазобедренных суставов, однако последние проводятся только в качестве дополнительных методов исследования, поскольку не являются определяющими в постановке диагноза болезни Пертеса.
Существуют некоторые патологические состояния, которые по своим клиническим проявлениям напоминают начало болезни Пертеса, но являются гораздо более благоприятными в плане прогноза и менее обременительными в плане лечения. К таким заболеваниям относятся в частности нейродиспластическая коксопатия и инфекционно-аллергический артрит тазобедренного сустава. При лечении по поводу данных болезней не требуется хирургического вмешательства, длительного исключения опоры на ноги и ходьбы, а также использования ортопедических приспособлений.
| Интересно знать | |||

Опасно болеть гриппом
В основе нейродиспластической коксопатии, как и в случае с болезнью Пертеса, лежит дисплазия пояснично-крестцового отдела позвоночника и спинного мозга, обусловливающая снижение притока артериальной и оттока венозной крови в области тазобедренного сустава и нарушение его иннервации. На рентгенограммах имеются признаки дистрофии (нарушения питания) костной ткани тазового и, преимущественно, бедренного компонентов. Принципиальным отличием от болезни Пертеса является отсутствие полного блокирования кровотока (инфаркта) и, следовательно, формирования очага некроза в головке бедра.
Инфекционно-аллергический артрит (или транзиторный синовит) – воспаление внутренней (синовиальной) оболочки тазобедренного сустава, связанное с появлением и кратковременным пребыванием в суставе инфекционного агента, принесенного из других органов (очагов инфекции) с током крови, и характеризующееся нарушением кровотока той или иной степени, но также без полного блокирования и формирования очага некроза.
Биологически неактивные несрастания
Рис. 9. Дистрофическое несрастание.
Промежуточный фрагмент объединяется только с одним из двух главных фрагментов, и это ослабляет часть кости, которая не участвует в процессе заживления и приводит к формированию преграды (Рис. 9).
Некротическое несрастание. Обычно при оскольчатых переломах, при которых исходная травма вместе с хирургическим вмешательством приводит к формированию бессосудистых, некротических частей в зоне перелома (Рис. 10).
Рис. 10. Некротическое несрастание.Рис. 11. Дефектное несрастание.
Дефектное несрастание. Оно возникает в тех случаях, когда происходит значительная потеря вещества кости (Рис. 11).
Атрофическое несрастание.
Рис. 12. Атрофическое несрастание.
Данный тип несрастания свойственен собакам карликовых пород при простых переломах лучевой и локтевой костей (Рис. 12).
Лечение несрастания
При лечении замедленного срастания основной дилеммой для ветеринарного врача является выбор между необходимостью вмешаться в процесс заживления или просто подождать. Чаще всего причиной замедленного срастания является неустойчивость.
Причинами несрастания являются неустойчивость, препятствия для заживления, местная ишемия и системная или местная болезни. Неустойчивость – самая распространенная причина несрастания. Она появляется из-за несоответствующего выбора метода фиксации (Рис. 13); неадекватного применения метода фиксации (Рис. 14); инфекции.
Рис. 13. Несоответствующий выбор.Рис. 14. Неадекватное применение метода фиксации.
Для лечения несрастания необходимо устранить неадекватную систему фиксации, для этого мозоль резецируют, стабилизируют перелом компрессионной пластиной или внешним костным фиксатором.
Преградами для заживления могут стать бедная васкуляризация фрагмента; большой дефект; некротический участок кости; свободный имплантат. В данной ситуации необходимо произвести резекцию некротического участка кости и заполнить дефект костным трансплантатом губчатого вещества. Затем добиться стабилизации участка перелома.
Местная ишемия возникает из-за повреждения мягких тканей; чрезмерной экспозиция; затрудненности за счет имплантатов. Необходимо избегать повреждения мягких тканей.
Системные (Рис. 16) и местные болезни (Рис. 15), приводящие к несрастанию: неоплазия, остеолиз, продуцирование костной ткани и минерализация мягкой ткани (Рис. 15); гиперпаратиреоз, гиперадренокортицизм (Рис. 16); болезни печени; почечный вторичный гиперпаратиреоидизм.
Рис. 15. Рис. 16.
Лимфатическая система
Косвенным первооткрывателем лимфатической системы у собаки в 1622 г считается анатом Гаспар Азелли.2 В своих экспериментах он отметил «большое количество тяжей , разбросанных по всей поверхности брыжейки и кишечника».2 Сначала Азелли считал эти тяжи нервами, однако надрезав самый крупный тяж и увидев «молочно-белую или похожую на сливки жидкость», понял, что ошибался.2 Такая жидкость не обнаружилась при надрезе белого тяжа во время последующего экспериментального вскрытия собаки, выдержанной на голодной диете, и Азелли связал формирование молочной жидкости с пищеварением.2
Лимфатическая система выполняет три основные функции: (1) поддержание водного баланса, (2) формирование иммунного ответа и (3) захват и транспорт пищевых жиров.3 Приблизительно 10% жидкости, выходящей из сосудов в пространство кишечника, поступает в слепо оканчивающиеся лимфатические капилляры и становится лимфой.3 Эти капилляры соединяются с более крупными лимфатическими сосудами, которые открываются в ГП. ГП, представляющий собой крупнейший лимфатический сосуд в организме, расположенный в тканях дорсальнее аорты и вентральнее поясничных позвонков; он возвращает лимфу в сосудистую систему, открываясь в венозную систему (лимфовенозный анастомоз) на уровне угла, образуемого яремной и полой веной3 (рис. 2). Таким образом, она поддерживает баланс жидкости и препятствует отеку тканей, возвращая интерстициальную жидкость в сосудистую систему, то есть своими функциями дополняет сердечно-сосудистую систему.
Рис. 1. Фото собаки, сделанное во время операции торакотомии через пятое межреберье справа. Голова пациента расположена справа, а живот – слева. Для улучшения видимости наложены реберные расширители Финочетто. Виден хилус, омывающий сердце и легкие в плевральном пространстве.
Рис. 2. Боковой рентгеновский снимок грудной клетки после лимфангиографии с контрастом у здоровой собаки. Выделена млечная цистерна (стрелка) в краниальной части брюшной полости; она продолжается как грудной проток (короткие стрелки).
Рис. 3. Характерный «молочный» вид жидкости из плеврального пространства собаки с хилотораксом.
Рис. 4. Боковой рентгеновский снимок грудной клетки после лимфангиографии с контрастом у собаки с идиопатическим хилотораксом. При идиопатическом хилотораксе у животных часто обнаруживаются расширенные и извилистые лимфатические сосуды в краниальной части средостения (отмечено окружностью).
Лимфатическая система играет ключевую роль во многих иммунных функциях организма, включая выработку иммунных клеток и защиту организма от инфекции и распространения раковых опухолей. ГП служит проводником для иммунных клеток, а также точкой выхода в системный круг кровообращения.4
Пищевые жиры всасываются из клеток тонкого кишечника в форме хиломикронов, представляющих собой крупные молекулы липопротеинов (75-1200 нм).3 Хиломикроны состоят преимущественно из триглицеридов, но также содержат фосфолипиды, холестерин и другие белки. После выхода из энтероцитов они собираются млечными капиллярами ворсинок путем экзоцитоза и в конечном итоге открываются в млечную цистерну (МЦ). МЦ – лимфатический резервуар в брюшной полости, расположенный в краниодорсальной ее части и продолжающийся краниально как ГП3 (рис. 2). «Молочный» вид кишечной лимфы или хилуса пропорционален концентрации хиломикронов3 (рис. 3).
Лечение болезни Легга-Кальве-Пертеса
В целях повышения эффективности терапии и проведения медико-социальной реабилитации целесообразно больных детей направлять в специализированные санатории, где им обеспечивается наиболее благоприятный режим, адекватная терапия, рациональное питание и возможность продолжения учебы.
Основными методами лечения данной формы патологии являются ограничение физических нагрузок на пораженную конечность, улучшение и восстановление кровообращения в области тазобедренного сустава и в пораженной конечности, стимулирование процессов рассасывания очагов некроза и процессов костеобразования, сохранение функции сустава, поддержание физиологического тонуса мышц конечности. Полную разгрузку конечности следует назначать немедленно после установления диагноза, что позволяет сохранить форму головки бедренной кости. Вместе с тем разгрузка не должна полностью исключать движения в суставе, в связи с чем для укрепления мышц тазобедренного сустава и всей нижней конечности больным назначают лечебную физкультуру, плавание в бассейне, массаж. Кроме того, пациентам рекомендуют ходьбу на костылях с минимальной нагрузкой на пораженную ногу.
Фармакотерапия в комплексном лечении болезни Легга—Кальве—Пертеса занимает важное место, обеспечивая прежде всего нормализацию процессов микроциркуляции в пораженной конечности, а также стимулирование регенеративных процессов, в том числе и остеогенеза. Используют сосудорасширяющие средства (никотиновая кислота, но-шпа, никошпан, аскорбиновая кислота и др.), комплексы витаминов группы В, С, D, антиагреганты (трентал, курантил), системную энзимотерапию (вобэнзим, флогэнзим)
Из физиотерапевтических методов наиболее широко применяется УВЧ (12—15 сеансов на курс); ультрафиолетовое облучение конечности в эритемных дозах; электрофорез и фонофорез с йодсодержащими препаратами, ускоряющими рассасывание некротических тканей; диатермию. В стадиях восстановления применяют электрофорез с хлоридом кальция и препаратами, содержащими фосфор; парафиновые и озокеритовые аппликации с температурой 35—38 °С; лечебные грязи; горячие ванны и укутывания.
Лечебную физкультуру назначают сразу после установления диагноза, используя поэтапно различные комплексы упражнений, исключая при этом нагрузку на пораженную конечность. Массаж пораженной конечности, направленный на улучшение микроциркуляции, проводят во всех стадиях заболевания, при этом при повышенном тонусе мышц назначают расслабляющий массаж, при гипотонусе — тонизирующий. Больным показано также бальнео- и грязелечение в специализированных санаториях.
Общая продолжительность консервативного лечения больных с остеохондропатией головки бедренной кости составляет от 2 до 6 лет, при этом длительность и результаты терапии находятся в прямой зависимости от возраста пациента и стадии заболевания: чем меньше возраст и чем раньше начато лечение, тем лучше результат.
В настоящее время при необходимости используются и оперативные методы лечения с целью улучшения васкуляризации пораженного участка кости, устранения мышечных контрактур и уменьшения нагрузки на суставные поверхности, а также корригирующие и восстановительные операции, в том числе и артродез тазобедренного сустава. Показанием к хирургическому лечению является отсутствие эффекта от проводимой консервативной терапии, а также значительная деформация шейки бедра. Оперативные методы лечения проводятся примерно у 5—15 % больных.
При своевременном и систематическом лечении может наблюдаться полное выздоровление, головка бедра вновь приобретает нормальную форму, подвижность сустава восстанавливается. Однако во многих случаях сохраняются ограничения движений в суставе различной степени выраженности, главным образом отведения бедра. Однако такие ограничения, как правило, функционально малозначимы, и больные полностью сохраняют работоспособность.
Особенно эффективно применение методов направленных на улучшение трофики кости в комплексе, то есть одновременное применение массажа, физиотерапии, иглоукалывания, и в комбинации с медикаментозной терапией.
Болезнь Пертеса и причины ее появления
Как мы уже упоминали, эта патология наблюдается у собак небольших размеров, например, тойтерьер, карликовый пинчер, шпиц и др. При этом у животного происходит некротизация головки бедра, из-за чего разрушается нормальная структура сустава и изменяется состояние костной ткани в нем.
Причиной такого разрушительного процесса является нарушение кровообращения в этой области, что значительно уменьшает поступление питательных веществ в ткань и костный мозг головки бедра.
Результатом недостаточного кровоснабжения и становится некроз. Впоследствии в пораженной головке бедра развивается вторичный остеоартрит, а отмершая ткань заменяется новой соединительной. Но молодая ткань не выдерживает механических нагрузок на бедро, поэтому речи о выздоровлении не идет, процесс только продолжает усугубляться.
Поражаться может один тазобедренный сустав или сразу оба, поэтому если ваш питомец захромал на переднюю лапку, то диагноз «болезнь Пертеса у собак» исключается сразу.
Причины появления недуга ветеринарами не выяснены до конца, но на основе многолетних наблюдений врачи пришли к выводу, что их может быть несколько:
- Первая и основная версия — генетическая предрасположенность к этому заболеванию собак карликовых пород.
- Слабость мышечно-связочного аппарата в области бедра, приводящая к усилению нагрузки на тазобедренный сустав при физической активности у собак.
- Гормональные нарушения, происходящие в организме животного.
У собак болезнь Пертеса присуща обоим полам и впервые проявляется еще в щенячьем возрасте с 5-6 месяцев.
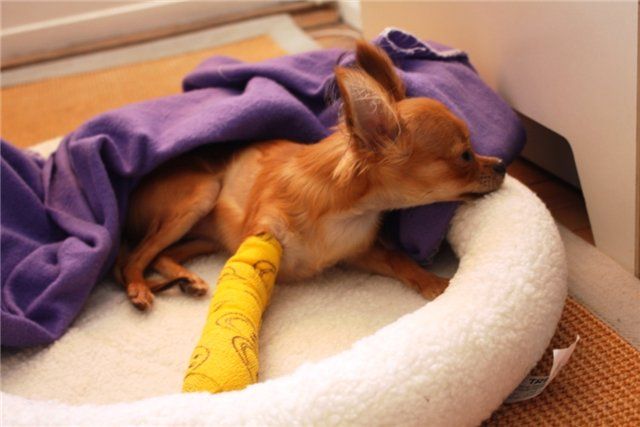
Лечение
Лечение болезни Пертеса зависит от стадии развития заболевания, возраста ребенка, а также некоторых индивидуальных особенностей. На ранних стадиях заболевания применяют консервативное лечение, на поздних стадиях – хирургическое.
Дети в возрасте 2-7 лет с имеющейся предрасположенностью к болезни Пертеса должны пройти полное обследование (обязательно выполнить рентгенологическое исследование) и состоять на учете у ортопеда. При этом при наличии незначительных ранних симптомов специальное лечение назначается не всегда: если дополнительные снимки в динамике не подтверждают прогрессирование болезни, то ортопед просто продолжает контроль без назначения лекарств. Если недуг усугубляется, то прибегают к консервативному лечению.
Консервативное лечение болезни Пертеса очень длительное, редко длится менее 2 лет (обычно 2,5-4 года). Лечение включает следующий комплекс мероприятий:
- Снижение нагрузки на суставы – использование гипсовых повязок, специальных ортопедических стелек, ходьба на костылях, специальный комплекс физических упражнений, массаж и др.
- Борьба с избыточным весом – из-за снижения подвижности ребенка нередко возникают проблемы с избыточным весом, который дает дополнительную нагрузку на тазобедренный сустав. Поэтому врач назначает специальную диету против ожирения. Родители должны следить за тем, чтобы питание ребенка было насыщено витаминами, белками и кальцием.
- Назначение сосудорасширяющих препаратов, препаратов для улучшения кровоснабжения сустава, рассасывания разрушенных тканей, поддержания тонуса мышц.
- Для снижения воспалительного процесса в тазобедренном суставе назначаются противовоспалительные препараты, например, ибупрофен. Иногда такая терапия длится несколько месяцев.
- Назначаются ангиопротекторы, хондропротекторы – перорально и внутримышечно.
- Физиотерапия – УВЧ, электростимуляция мышц, электрофорез с кальцием и фосфором, лечебные грязи, озокерит, массаж.
На поздних стадиях болезни Пертеса при существенных деформациях сустава консервативное лечение практически не имеет эффекта, поэтому прибегают к оперативному вмешательству – коррекции сустава от повреждений.
Хирургическое лечение рекомендовано проводить детям старше 6 лет. Основные методики – остеостомия таза по Солтеру или медиализирующая остеостомия бедренной кости. Головка бедренной кости помещается глубоко в вертлужную впадину, фиксируется пластинками, которые вскоре снимаются. После операции на 1,5-2 месяца накладывают гипсовый корсет от груди до стоп. Физические упражнения для восстановления начинают уже после снятия повязки под строгим контролем рентгенографии. Также реабилитация включает в себя массаж, физиотерапию, хондропротекторы и др.
После успешного лечения болезни пациентам рекомендуется на всю жизнь ограничить нагрузки на тазобедренный сустав: запрещены прыжки с высоты, беговые нагрузки, поднятие тяжестей. Трудовая деятельность не должна быть связана с длительным пребыванием на ногах. В обязательном порядке необходимо заниматься лечебной гимнастикой, разрешается езда на велосипеде, а также плавание. Следует регулярно проходить осмотр у ортопеда, делать рентгенологические снимки для контроля состояния сустава.
Как избавиться от боли?
В большинстве своём лечебный процесс находится в прямой зависимости от причин боли, однако при всех состояниях патологического характера возможно применение противовоспалительных средств (Мовалис, Диклофенак Натрия, Ибупрофен, Нимесил).
Обезболивающий эффект обеспечен, а вместе с этим снижается и уровень воспаления. Разные патологические состояния лечатся по-своему:
- Операции обязательны при злокачественном процессе в ТБС. Опухоль необходимо удалить с последующей химиотерапией.
- Репозиция кости, её вправление и иммобилизация на месяцы.
- Дренирование костной полости и вскрытие проводят при гнойных воспалениях. Далее следует антибактериальная терапия (Цефоперазон, Цефазолин, Цефтриаксон, Эритромицин, Кларитромицин, Левофлоксацин, Ципрофлоксацин, Моксифлоксацин).
- Улучшающие циркуляцию крови препараты для регенерации, например, Пентоксифиллин, восстанавливают костную ткань.
- Тивортин — лучший медикамент для нормализации кровотока в конечности, в комплексе с физиотерапией даёт хороший результат.
Применение всех обезболивающих препаратов полностью оправдано и актуально после хирургического вмешательства, эндопротезирования сустава или металлического остеосинтеза.
Лечение артрита
Противовоспалительные препараты нестероидной группы уместны при выраженных болях для снятия воспаления и снижения болевого эффекта:
- Ксефокам;
- Найз;
- Ибупрофен;
- Ортофен.
Дополнительно назначаются антибиотики, препараты для улучшения иммунитета, противоаллергические средства, а также лекарства, улучшающие обмен веществ.
Эффективность лечения предопределена грамотно выявленной причиной артрита тазобедренного сустава.
Лечение коксартроза
Для лечения данной патологии предполагает хирургическое вмешательство, но на ранних стадиях можно начать с консервативного лечения.
- для устранения воспалительных процессов и купирования болевой симптоматики используются миорелаксанты, стероидные и нестероидные противовоспалительные средства;
- плазмолифтинг стоит делать для стимуляции регенераторных процессов;
- хондропротекторы и сосудорасширяющие средства для восстановления хрящевой ткани и активизации кровоснабжения в проблемной области.
В качестве дополнительных терапевтических мер применяется кинезитерапия, физиотерапия. Обязательна коррекция диеты.
Лечение бурсита вертельной сумки
Консервативное лечение предполагает следующие меры:
- ограничение физической активности;
- местные анестетики в сочетании с гормональными препаратами;
- противовоспалительные средства нестероидной группы;
- лечебная физкультура, гимнастика, ультразвук и электрофорез;
Компрессы с календулой, шалфеем, сосновыми почками и подорожником позволят не только снять воспалительный процесс, но также предотвратить хроническое развитие патологии. Данные травы оказывают противоотечное и противовоспалительное действие. В редких случаях врачи прибегают к хирургическому вмешательству, если воспаление и болевой синдром сохраняется даже после длительного консервативного лечения. Удаление синовиальной сумки является единственным вариантом, при этом функционирование тазобедренного сустава по-прежнему будет полноценным.
Лечение тендинита
В большинстве случаев консервативного лечения достаточно при наличии тендинита.
- Холодные компрессы необходимо прикладывать к местам, где боль наиболее выражена. Тепловые компрессы актуальны при кальцинирующем воспалении сухожилий.
- Инъекции кортикостероидов помогают при интенсивных болях, в остальных случаях показаны противовоспалительные средства.
- Физиотерапия представлена лечебными грязями и минеральными ваннами в условиях санаторного лечения.
- При кальцинирующем тендините эффективность доказала ударно-волновая терапия.
К лечебной гимнастике с целью восстановления подвижности сустава можно приступить только после купирования болевой симптоматики. В редких случаях уместно хирургическое вмешательство:
- удаление пораженной части сухожилия;
- разрушение отложений кальция иглой с последующей абсорбированием;
- трансплантация донорских или собственных тканей при разрыве сухожилия.
Успешное лечение обеспечит поддержка мышц в тонусе и контроль нагрузки на сустав.
Список литературы:
- https://tazobedrennyjsustav.ru/lechenie/boli-v-tazobedrennom-sustave-s-pravoj-storony.html
- https://netbolezni.net/revmatologiya/301-bolit-tazobedrennyy-sustav-chto-delat-kak-lechit.html
Консервативное лечение
Консервативное лечение требуется в большинстве случаев БЛКП, а у детей младшей возрастной группы – во всех случаях заболевания. В зависимости от возраста пациента и необходимости использованияцентрирующих приспособлений оно проводится в условиях полупостельного (ограниченная ходьба на костылях без опоры на пораженную конечность) или постельного режима. На заключительныхэтапах лечения при ходьбе на костылях ребенку разрешается приступать на передний отдел стопы.
Консервативное лечение с центрацией головки бедра в амбулаторных условиях проводится с использованием гипсовой повязки-распорки по Ланге, которая обеспечивает отведение и внутреннюю ротациюв тазобедренных суставах, а также сгибание, имеющееся только в положении лёжа на спине на горизонтальной плоскости.
Оптимальное положение нижних конечностей в гипсовой повязке определяют индивидуально при помощи функциональной рентгенограммы, на которой за счет отведения и внутренней ротации бедер моделируют СКП пораженной головки бедра, равную единице. При этом внутренняя ротация бедер всегда равна 20º, а отведение – минимально достаточному значению, обеспечивающему требуемую СКП (обычно 20-30º). Исключение составляют пациенты с амплитудой внутренней ротации менее 20º – в подобных случаях при рентгенографии бедра поворачиваются вовнутрь максимально. Голени вгипсовой повязке фиксируются в положении сгибания 15º. После наложения повязки производится повторная (контрольная) рентгенография.
Срок пребывания пациента в повязке Ланге составляет 3 месяца, после чего требуется обязательный перерыв в 1 месяц для восстановления амплитуды движений в коленных суставах с последующим наложением новой повязки. В процессе лечения требуется от 2 до 4 гипсовых повязок.
Гипсовая повязка-распорка по Ланге допускает проведение некоторых упражнений лечебной гимнастики, а также курсов массажа и физиотерапии.
Пассивные упражнения на сгибание и разгибание бедер в положении лёжа на спине и на животе выполняются ежедневно – 3-4 раза в сутки. В перерывах между гипсовыми повязками необходимы также пассивные и активные упражнения на отведение и внутреннюю ротацию бедер в положении лёжа на спине, ограниченные занятия на велотренажере и ежедневные ванны с морской солью. Кроме этого, требуется проведение курсов расслабляющего массажа мышц области тазобедренных суставов, а также курсов медикаментозного лечения и физиотерапевтических процедур, предполагающих ангио-, остео- и хондропротективное воздействие.
Назначение тепловых процедуры (парафин, озокерит и т. п.) на область пораженного тазобедренного сустава не допускается.
Помимо центрации («погружения») головки бедра в вертлужной впадине, гипсовая повязка-распорка по Ланге, в отличие от съёмных отводящих приспособлений, оказывает дисциплинирующее влияние наребенка и способствует быстрой адаптации к необходимому положению. На заключительных этапах лечения допускается замена рассматриваемой гипсовой повязки на циркулярную жесткую съемную повязку типа Ланге из поликапролактона покрытого полиуретаном, шину Мирзоевой или шину Виленского.
В стационарных условиях вместо гипсовой повязки-распорки по Ланге возможно использование лейкопластырного вытяжения за бедро и голень или скелетного вытяжения за надмыщелки бедренной кости с приданием пораженной конечности аналогичного положения.
Консервативное лечение без центрации головки бедра предполагает проведение всех вышеупомянутых терапевтических мероприятий, за исключением наложения повязок, отводящих шин и вытяжения.
Между тем, для профилактики формирования приводящей контрактуры бедра ребенок снабжается подушкой-абдуктором. Подобное лечение, своевременно начатое в стадии остеонекроза, увеличивает вероятность завершения патологического процесса без перехода в стадию импрессионного перелома.
Эпидемиология болезни Пертеса
В среднем болезнь Пертеса встречается у одного на 1200 детей. Чаще у мальчиков, чем у девочек. Так, в европейских странах и в России мальчики болеют в четыре раза чаще девочек. Вместе с рассекающим остеохондритом (Osteochondrosisdissecans) это наиболее частый вид асептического некроза костной ткани у детей.Общая динамика заболеваемости составляет пять случаев на сто тысяч населения в год.
Чаще поражение головки бедренной кости носит односторонний характер, но в 15 процентах случаев диагностируется двусторонний некроз.
В каком возрасте чаще встречается болезнь Пертеса?
Болезнь Пертеса проявляется в возрасте от 5 до 9 лет. Значительно реже – к наступлению половой зрелости. Столь же редка болезнь Пертеса у детей двух-трехлетнего возраста. В более раннем возрасте она вообще не выявляется.
Этиология болезни Пертеса
Нарушение кровотока в бедренных сосудах – наиболее вероятная гипотетическая (но окончательно недоказанная) причина некроза шейки бедренной кости. Из-за нарушенного кровотока костная ткань бедренной головки получает недостаточно кислорода и питательных веществ – это вызывает некроз. Кровоток может нарушаться из-за пороков в строении сосудов.
Но риск развития болезни не исключен и при нормальных сосудах, с хорошим кровотоком. Поэтому, с одной стороны, принято говорить об идиопатическом («беспричинном») характере болезни Пертеса. С другой стороны, выдвигаются и другие гипотезы о ее происхождении. Среди них:
- нарушения гормонального баланса в организме;
- чрезмерная нагрузка на кости и суставы ног;
- генетические причины (риск возникновения болезни Пертеса оценивается как повышенный, если у кого-то из близких родственников она уже имеется).
Симптомы и стадии болезни Пертеса
На ранней стадии – воспаление и отечность пораженного сустава. Ранняя симптоматика очень похожа на ревматизм.
На дальнейшей стадии развивается надлом бедренной головки, нередко с ее частичным выпадением из вертлужной впадины тазовой кости.
Следующая стадия – патологическая деформация головки, передающаяся также вертлужной впадине. Ощущается ограниченная подвижность сустава. Нога с пораженной стороны становится укороченной. Предопределена также ранняя отшлифовка внутренних поверхностей тазобедренного сустава.
Развитие симптомов сопровождается хромотой, болями в бедренном суставе. Боли отдают также в колено.
Диагностика болезни Пертеса
При возникновении (хотя бы даже частичном) данной симптоматики у ребенка в возрасте от двух до двенадцати лет следует сразу же обратиться к врачу. Болезнь Пертеса надежно диагностируется с помощью рентгена. Рентгеновские снимки выявляют типичные нарушения костной ткани. Выявляются и сопутствующие осложнения (если они есть), способные ухудшить прогноз на протекание болезни и ее лечение. Среди таких осложнений:
- латерализация (переход заболевания на другую сторону);
- поражение метафиза (прилегающего к головке участка кости);
- известкование головки;
- горизонтальное расположение головки (в нормальном виде она должна быть направлена диагонально вверх от трубки бедренной кости).
Необходимы также дополнительные диагностические обследования для определения степени и характера поражения хрящевой ткани сустава.
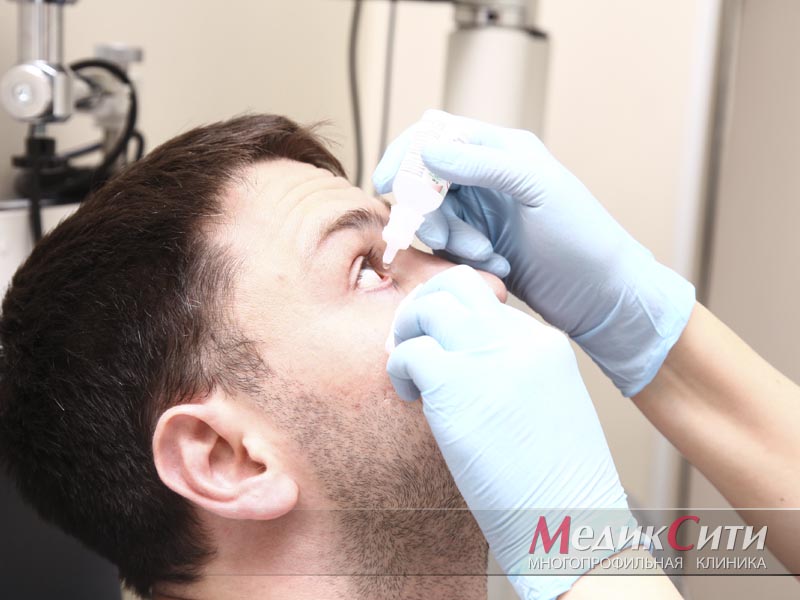
Современные диагностические методики все чаще базируются на УЗИ. Инновативная ультразвуковая аппаратура с цифровой расшифровкой сигналов и высоким разрешением позволяет детальней, чем рентгеновский снимок, оценить состояние сустава.
В ходе диагностики должны быть проведены тщательные дифференцирующие оценки, чтобы отсеять подозрения на круг заболеваний со схожей симптоматикой:
- асептический или бактериальный коксит;
- смещение эпифиза головки бедра;
- дисплазия тазобедренного сустава;
- множественная эпифизарная дисплазия;
- спондиоэпифизарная дисплазия;
- майерова дисплазия;
- гипотериоз (недостаток гормонов щитовидной железы);
- опухолевые образования.
Лечение болезни Пертеса
Консервативное лечение болезни Пертеса
На ранних стадиях достаточно консервативного лечения: применение особых шин или ортезов («ножных корсетов»), ремней для разгрузки пораженного сустава. С этой же целью проводятся гипсования выборочных зон таза и бедра. На время лечения ребенку может быть противопоказана ходьба (передвижения в кресле-каталке).
Хирургическое лечение болезни Пертеса
На продвинутой стадии заболевания требуется хирургическое лечение:
- Сальтерова остеотомия;
- корректирующая остеотомия;
- тройная тазовая остеотомия.
Ультразвуковая эхография
Исследование с помощью ультразвука используется для идентификации внутрипеченочного шунта и для изучения системы печени и желчного пузыря, а также для исследования почек. В некоторых случаях наличия у собак внутрипеченочного шунта печень имеет малые размеры, вены печени очень малы или совсем неразличимы, а почечная лоханка увеличена. При правильном проведении ультразвуковая диагностика может дать решающие данные для правильного диагностирования гепатоэнцефалопатии.Ядерная сцинтиграфия печени представляет собой неинвазивный метод, пригодный для диагностики, однако его редко используют в повседневной практике.
Биологически активные несрастания
Рис. 5, 6. Гипертрофическое несрастание перелома.
Гипертрофическое несрастание в легкой степени. Происходит некоторое формирование мозоли, но также без перекрытия щели. Причина чаще заключается в ротационной или/и угловой неустойчивости (Рис. 7).
Олиготропное несрастание. Отсутствует или происходит очень ограниченное формирование мозоли. Обычно причиной является авульсионное повреждение, которое лечат консервативным путем. Такой тип несрастания может произойти, если присутствует сопутствующая системная болезнь, например гиперадренокортицизм, гиперпаратиреоз (Рис. 8).
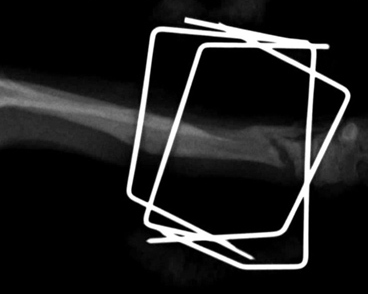
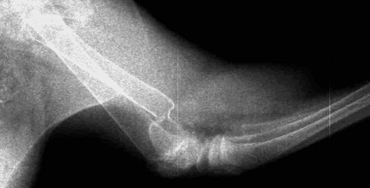 Рис. 7. Гипертрофическое несрастание в легкой степени.Рис. 8. Олиготропное несрастание.
Рис. 7. Гипертрофическое несрастание в легкой степени.Рис. 8. Олиготропное несрастание.