Простые методики как улучшить качество спермограммы
Содержание:
- Обзор
- Виды и причины
- Спермограмма — диагностика патологий спермы
- Дополнительные анализы и диагностика
- Лечение Гидроцефалии:
- Описание
- Как выбрать витамины мужчине для подготовки к зачатию?
- Причины анэякуляции
- Дополнительные советы
- Факторы, оказывающие самое негативное воздействие на мужское репродуктивное здоровье
- Методы и препараты для улучшения спермограммы
- Диагностика
- Результаты спермограммы
- Витамины
Обзор
Аденома простаты (доброкачественная гиперплазия предстательной железы, ДГПЖ) — это увеличение размеров предстательной железы за счет доброкачественного деления её клеток. Риск заболевания повышается у пожилых мужчин. Обычно аденома не представляет большой опасности здоровью.
Аденома простаты — распространенное возрастное заболевание. Примерно у 60% мужчин в возрасте 60 лет и старше в той или иной степени появляется аденома простаты. Причина аденомы неизвестна, но большинство экспертов сходятся во мнении, что она связана с изменениями гормонального фона организма из-за старения.
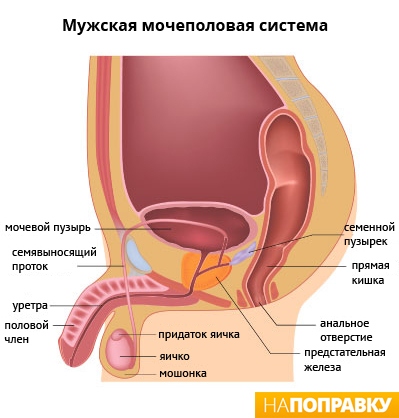
Простата (предстательная железа) — это небольшая железа, которая есть только у мужчин. Она находится между пенисом и мочевым пузырем и участвует в выработке спермы. Предстательная железа выделяет густую белую субстанцию, превращаемую в жидкость при помощи белка, который называется простатический специфический антиген (специфический антиген простаты, ПСА). Затем эта жидкость смешивается с семенной жидкостью, выделяемой яичками, в результате чего получается сперма. При аденоме простата увеличивается и может давить на мочевой пузырь и уретру (мочеиспускательный канал), что приводит к появлению:
- сложностей с началом мочеиспускания;
- частых позывов к мочеиспусканию;
- невозможности полностью опорожнить мочевой пузырь.
Аденома простаты обычно не представляет угрозы здоровью. У некоторых мужчин симптомы выражены слабо и не требуют лечения. У других симптомы могут доставлять много неудобств и сильно влиять на качество жизни. Осложнения аденомы простаты включают в себя инфекции мочевыводящих путей и острую задержку мочи, но тяжелые осложнения бывают редко.
Виды и причины
Как лечить азооспермию? Ответ на вопрос зависит в первую очередь от формы патологии у конкретного пациента. Потому что каждая обладает характерными признаками, которые требуют совершенно разных подходов в лечении.
Обструктивная азооспермия
Связана с нарушенной проходимостью или полной непроходимостью спермиев из яичек наружу. При такой форме яички вырабатывают нормальные сперматозоиды с хорошим потенциалом к зачатию, но они не добираются до нужного места из-за препятствия.
Непроходимость может быть связана с врожденной патологией – когда у новорожденного мальчика отсутствуют семенные канальцы, вызвана воспалительными процессами, хирургическими вмешательствами (вазэктомией – мужской стерилизацией, операцией по поводу паховой грыжи), травмами репродуктивных органов. Перекрыть семенные протоки могут рубцовые образования или кисты, затруднить выброс семени – склеротические явления в придатках, предстательной железе, уретре.
Секреторная азооспермия
При этой форме у мужчины все в порядке с семявыводящими протоками. Спермии отсутствуют в эякуляте из-за дисфункции яичек, которые не вырабатывают сперматозоиды вовсе или вырабатывают в недостаточном количестве.
К секреторной или необструктивной азооспермии могут привести:
- гормональные нарушения на фоне дисфункции гипофиза и щитовидной железы;
- врожденное недоразвитие яичек;
- повреждение яичек, связанное с варикоцеле, травмами, грыжей мошонки;
- лучевая и химиотерапия онкологических заболеваний;
- гиповитаминоз и голодные диеты;
- диабет и патологическое ожирение;
- венерические болезни, сепсис и туберкулез;
- работа на химическом производстве, рентгеновское облучение;
- прием угнетающих сперматогенез лекарственных средств.
Спермограмма — диагностика патологий спермы
Основным методом определения способности семенной жидкости к оплодотворению является спермограмма. Это исследование качественных и количественных характеристик спермы под микроскопом. Оно обязательно проводится, когда пара обращается за помощью к репродуктологу.
Именно спермограмма позволяет выявить патологические состояния спермы, если они есть у мужчины. О нарушениях можно говорить, когда какая-то характеристика отклоняется от нормы.
Основные показатели спермограммы. Нормы по ВОЗ:
- Объем эякулята — 1,5 мл
- Количество сперматозоидов — от 39 млн
- Концентрация сперматозоидов— от 15 млн в 1 мл
- Подвижных спермиев— от 40%
- Сперматозоидов с прогрессивным движением — от 32%
- Жизнеспособность — от 58%
- Морфология, кол-во нормальных форм — от 4%
Если все показатели спермограммы в норме, в заключении говорится о нормоспермии. Если есть отклонения, прогноз специалиста зависит от их выраженности. При незначительно выраженном нарушении остается вероятность физиологического зачатия. Значительное угнетение той или иной характеристики позволяет предположить, что именно оно привело к бесплодию.
Важная информация
Одной спермограммы недостаточно для постановки диагноза. Исследование должны быть проведено как минимум дважды, с определенным временным интервалом. Пациенту необходимо ответственно подойти к сдаче спермы на анализ. Иначе велика вероятность недостоверного результата.
Правила подготовки к сдаче спермы
- Вылечить воспалительные заболевания.
- За 7 дней до сдачи отказаться от алкоголя и приема лекарств.
- Неделю перед процедурой не посещать сауну и баню, не принимать горячие ванны.
- Как минимум 3-4 дня перед процедурой (но не больше 6 дней) воздерживаться от половой жизни.
- Курящим мужчинам отказаться от вредной привычки хотя на несколько часов до сдачи спермы.
Для достоверного результата многое требуется и от лаборатории, в которой исследуется эякулят. Специалист, делающий анализ, должен располагать точным микроскопом последнего поколения, современными материалами. Большое значение имеет его опыт в исследовании спермы.
Чтобы уточнить диагноз, назначаются дополнительные обследования: УЗИ, анализ крови на гормоны и др.
Виды нарушений сперматогенеза
Ухудшение каждого важного показателя считается отдельной патологией спермы. Приведем распространенные нарушения, которые часто приводят к мужскому бесплодию
- Азооспермия. Отсутствие в эякуляте половых клеток, одна из самых тяжелых патологий спермы. Может быть секреторной (когда в яичках не происходит образования сперматозоидов) и обструктивной (когда спермии не попадают в эякулят из-за наличия препятствия в семявыводящих протоках). Полная информация об азооспермии, ее причинах, последствиях и способах лечения представлена здесь
- Астенозооспермия. Снижение показателей подвижности и скорости движения половых клеток. В зависимости от выраженности проблемы определяется степень азооспермии – 1, 2 или 3.
- Олигозооспермия. Концентрация сперматозоидов (количество в 1 миллилитре эякулята) ниже нормативного значения. Принято различать несколько степеней олигозооспермии.
- Тератозооспермия. Плохая морфология, количество сперматозоидов патологических форм в эякуляте выше нормативного значения. Спермограмма может показать, что у пациента имеется не одно изолированное нарушение сперматогенеза, а сочетание двух или даже трех. В таком случае название патологии складывается из нескольких:
- Астенотератозооспермия. Низкий показатель подвижности сперматозоидов сочетается с плохой морфологией.
- Олигоастенотератозооспермия. Низкая концентрация сперматозоидов в сочетании с нарушением их подвижности и плохой морфологией.
Дополнительные анализы и диагностика
Определив низкий уровень подвижности спермиев, уролог должен понять причину патологии. Для этого назначаются:
- УЗИ малого таза, включающее УЗИ половых органов — УЗИ простаты, УЗИ яичек, участвующих в процессе сперматогенеза. Ультразвуковое обследование с доплером показывает все физические проблемы — опухоли, нарушения кровотока и др., если таковые имеются.
- Анализ на половые гормоны. Нарушения гормонального фона — одна из самых частых причин снижения активности сперматозоидов.
- Мазок на половые инфекции. Желательно сделать расширенный анализ.
- Биохимический анализ крови, выявляющий большой спектр проблем в организме.
Лечение Гидроцефалии:
Шунтирование
С 50-х годов XX-го века стандартным методом лечения любой формы гидроцефалии была шунтирующая операция для восстановления движения ликворной жидкости. Начиная с середины 80-х значительное место в лечении гидроцефалии стали занимать эндоскопические операции.
Лечение окклюзионной гидроцефалии с помощью шунтирования достаточно эффективно, однако, по данным различных источников, осложнения при этой операции составляют 40-60 % случаев. При этом, в зависимости от причины, вызвавшей дисфункцию, весь шунт или его части должны быть заменены. Как показывает опыт, наиболее часто осложнения, требующие ревизии шунта, возникают в период от шести месяцев до одного года после операции. Большинство пациентов, которым проведена шунтирующая операция вынуждены перенести несколько хирургических вмешательств в течение жизни. В любом случае, как минимум, следует ожидать двух или более ревизий — ведь ребенок растет. После шунтирующих операций пациент становится шунтзависимым, то есть вся его дальнейшая жизнь будет зависеть от работы шунта.
Осложнения шунтирующих операций
- Окклюзия (закупорка) как в желудочках головного мозга, так и в брюшной полости.
- Инфицирование шунта, желудочков мозга, мозговых оболочек.
- Механические повреждения шунта.
- Гипердренирование (быстрый сброс ликвора из желудочков) часто сопровождается обрывом конвекситальных вен и образованием гематом.
- Гиподренирование (медленный отток из желудочков) — операция в таком случае не эффективна.
- Развитие эпилептического синдрома, пролежни органов брюшной полости и др.
Наружные дренирующие операции
Это метод выведения ликвора из желудочков головного мозга снаружи, применяется как мера отчаяния, сопровождаются наибольшим числом осложнений, особенно повышается риск инфицирования.
Эндоскопическое лечение гидроцефалии
В настоящее время эндоскопическое лечение гидроцефалии является приоритетным направлением в мировой практике нейрохирургии. Виды оперативных эндоскопических вмешательств при гидроцефалии: эндоскопическая вентрикулоцистерностомия дна III желудочка, акведуктопластика, вентрикулокистоцистерностомия, септостомия, эндоскопическое удаление внутрижелудочковой опухоли головного мозга, эндоскопическая установка шунтирующей системы. Остальные виды оперативных вмешательств пока не нашли широкого применения в нейрохирургической практике.
Эндоскопическая вентрикулоцистерностомия дна III желудочка
Эта операция нашла широкое применение и занимает около 80 % нейроэндоскопических операций при гидроцефалии. Целью операции является создание путей оттока ликвора из желудочковой системы головного мозга (III желудочка) в цистерны головного мозга, через пути которых происходит ресорбция (всасывание) ликвора как у здорового человека.
Показания к операции:
- первичная операция при окклюзионной гидроцефалии с уровнем окклюзии от задних отделов третьего желудочка и дистальнее;
- альтернативная операция при осложнениях шунтирующих операций с удалением ранее установленной шунтирующей системы (вместо операции «ревизии шунтирующей системы»);
- посттравматическая гидроцефалия;
- смешанная гидроцефалия (внутренняя и наружная);
- операция выбора при удалении шунтирующей системы для достижения шунтнезависимости;
Преимущества операции по сравнению с классическими шунтами:
- операция восстанавливает физиологический (как у здорового человека) ликвороток из желудочковой системы мозга в базальные цистерны;
- отсутствует имплантация чужеродного тела (шунтирующей системы) в организм и таким образом исключаются связанные с ним проблемы (инфекция, мальфункция, необходимость ревизий);
- значительно ниже риск гипердренирования и связанных с ним осложнения (субдуральные гематомы, гидромы и т. д.);
- меньшая травматичность операции;
- операция экономически более эффективна для лечебных учреждений.
- улучшение качества жизни
Операция — фактически единственный метод борьбы с заболеванием. Медикаментозные методы в большинстве случаев могут лишь замедлить течение болезни, но не устраняют первопричину заболевания. В случае успешной операции вероятно практически полное выздоровление с возвращением к нормальной жизни.
Прогноз при гидроцефалии зависит от причины и времени установления диагноза и назначения адекватного лечения. Дети, получившие лечение, в состоянии прожить нормальную жизнь с небольшими, если таковые вообще будут проявляться, ограничениями. В некоторых случаях может произойти нарушение речевой функции. Проблемы с инфекцией шунта или сбоем могут потребовать хирургической переустановки шунта.
Описание
Комплексное исследование включает анализ спермограммы, MAR-тест, биохимию спермы (цинк, лимонная кислота, фруктоза) + фотофиксация (3 препарата). Профиль позволяет провести диагностику мужского бесплодия.
Спермограмма — метод исследования эякулята, который проводят с целью оценки мужской фертильности и выявления возможных заболеваний половой системы.Стандартная спермограмма включает:
- макроскопическое исследование: определение консистенции, объёма, цвета, вязкости и рН эякулята;
- микроскопическое исследование: изучение подвижности сперматозоидов и наличия агглютинации, подсчет количества сперматозоидов, изучение морфологии сперматозоидов, клеток сперматогенеза и дифференциальная диагностика живых и мертвых сперматозоидов в окрашенных препаратах.
MAR-тест — это анализ, при котором определяется соотношение нормальных сперматозоидов к количеству сперматозоидов с антиспермальными антителами на поверхности. Образующиеся на поверхности сперматозоидов аутоиммунные антитела IgA и IgG могут являться одной из причин бесплодия. В результате деятельности аутоиммунных антител образуется оболочка на поверхности сперматозоида, которая препятствует оплодотворению женской яйцеклетки. Это происходит из-за того, что организм из-за ряда причин стал воспринимать собственные половые клетки как чужеродные тела и атаковать их. Всемирная Организация Здравоохранения рекомендует включать этот тест в каждое исследование эякулята (спермограмму).
MAR-тест позволяет провести диагностику мужского бесплодия.Биохимия спермы (цинк, лимонная кислота, фруктоза) — исследование, которое проводится для диагностики концентрации веществ, влияющих на образование, морфологическое строение и оплодотворяющую способность мужских половых клеток. Наиболее активное участие в сперматогенезе и процессе слияния яйцеклетки и сперматозоида принимают фруктоза, лимонная кислота, цинк.Фруктоза — основа питания сперматозоидов, главный источник их энергии. Образование ее почти полностью происходит в семенных пузырьках под влиянием андрогенов, и поэтому по ее концентрации можно судить о секреторной функции семенных пузырьков.
Цинк — вырабатывается предстательной железой. Уменьшение его концентрации в эякуляте свидетельствует о понижении качества сперматозоидов, особенно это влияет на их подвижность. Для восстановления уровня цинка и повышения качества спермы мужчинам следует употреблять в пищу продукты, насыщенные цинком, а также селеном: спаржу, зелень, сельдерей, морскую рыбу и иные морепродукты.Лимонная кислота —влияет на правильное строение сперматозоидов, и их способность проникать в яйцеклетку. Снижение уровня лимонной кислоты наблюдается при воспалительных процессах в урогенитальном тракте, так как она вырабатывается предстательной железой. В таком случае выявляется снижение либо утрата функции сперматозоидов.Фотофиксация препарата — изображение на бумажном носителе, полученное при микроскопировании препарата.
Подготовка
Спермограмму сдают после полового воздержания. Рекомендуемый срок воздержания 2–7 дней. В период подготовки нельзя употреблять алкоголь в любых количествах.
За 7–10 дней необходимо исключить прием лекарственных препаратов, процедуры с перегреванием: УВЧ, сауна, баня.
В день, предшествующий выполнению анализа, желательно исключить тяжелые физические и психологические нагрузки.
После выполнения массажа простаты должно пройти не менее 3-х дней.
Если в период подготовки были простудные или другие острые заболевания, сопровождавшиеся подъемом температуры, стоит отказаться от выполнения исследования.
Показания:
- бесплодный брак;
- предполагаемое иммунологическое бесплодие у мужчин.
С помощью полученных результатов можно сделать выводы о мужском бесплодии, простатите и возможных инфекциях
Оценивать фертильность эякулята по отдельно взятым параметрам некорректно, необходимо принимать во внимание все показатели. При диагностике мужского бесплодия при результатах, отличных от нормы, необходимо через 1–2 недели пересдать данное исследование и с полученными результатами обратиться к андрологу, для выявления причин патологии
При повторном исследовании желательно придерживаться, по возможности, одинаковых периодов воздержания для правильной оценки полученных результатов в динамике.
Как выбрать витамины мужчине для подготовки к зачатию?
Можно приобрести по отдельности препараты L-карнитина, цинк и витамины для спермы, а можно выбрать специализированные препараты, предназначенные для увеличения мужской фертильности. В них, как правило, дозировки полезных веществ направлены именно на улучшение репродуктивной функции. К таким комплексам относится Сперотон и другие. Он содержит в повышенных дозировках фолиевую кислоту, витамин Е, цинк, селен и L-карнитин.
В первую очередь при выборе препаратов для зачатия следует обратить внимание на самое главное – эффективность. Как о ней узнать? Подтверждением эффективности являются клинические исследования
Как правило, производители рассказывают о них. Например, на странице Сперотона вы можете познакомиться с основными результатами таких исследований. Всего проведено 9 клинических исследований, в которых участвовал Сперотон. Они показали, что при низкой подвижности сперматозоидов, их малой концентрации, неправильном строении Сперотон существенно улучшает качество спермы и повышает вероятность зачатия. При приеме Сперотона в течение 3 месяцев вероятность наступления беременности у партнерши повышается на 15 %, а при курсе в 6 месяцев – уже на 26,7 %. Отзывы о препарате также подтверждают его эффективность.
При выборе препаратов для подготовки к зачатию мужчинам следует учитывать не только стоимость, но и удобство применения (например, количество приемов в течение дня).
Сперотон, стоимость которого ниже других препаратов для улучшения качества спермы, удобно принимать – всего один раз в сутки. Конечно, есть более дешевые отечественные препараты, однако они содержат полезные вещества в меньших дозировках, чем Сперотон. Цена его может колебаться в зависимости от аптеки, однако в любом случае Сперотон остается одним из самых выгодных препаратов для улучшения мужской фертильности. Упаковка Сперотона рассчитана на 1 месяц приема.
Сперотон не обязательно воспринимать как лекарство для подвижности сперматозоидов. Его можно принимать и с профилактической целью, чтобы избежать возможных неудач при попытках зачатия. Также мужчинам старше 35 лет, курящим или живущим в больших городах, стоит при подготовке к зачатию принимать комплекс антиоксидантов Синергин.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Причины анэякуляции
Отсутствие семяизвержения может быть вызвано как физиологическими, так и психологическими причинами.
К физиологическим причинам можно отнести:
- врождённые пороки: отсутствие семявыводящих путей с рождения либо приобретённые в процессе внутриутробного развития нарушения их проходимости. В таких случаях семяобразование и семяизвержение, как правило, есть, но семяизвержение происходит внутри половой системы мужчины. Вследствие так называемой ретроградной эякуляции мужская сперма не выходит из полового органа, а извергается в полость мочевого пузыря. Это может привести к серьёзнейшим воспалительным заболеваниям с тяжёлыми последствиями для всего организма;
-
приобретённые нарушения процесса семявыведения, которые могут быть вызваны такими факторами, как:
- травмы половой области как в результате внешнего воздействия (удар, ранение, ожог, обморожение и т.д.), так и вследствие хирургических операций;
- последствия интоксикации, побочные эффекты приема тех или иных лекарственных препаратов;
- последствия различных заболеваний: половых (воспаления типа уретрита или простатита, венерические заболевания), эндокринных расстройств, сахарного диабета и т.д.;
- травмы пояснично-крестцового отдела спинного мозга.
К психологическим или психоэмоциональным причинам относятся психические расстройства, стрессы, переутомление и т.д.
Могут быть и психофизиологические причины отсутствия семяизвержения.
Например, отсутствие семяизвержения как следствие невроза или те случаи, когда фактор, спровоцировавший анэякуляцию (например, половое воспаление или стресс) устранен, но в силу возникшего психологического комплекса отсутствие семяизвержения сохраняется.
Кроме того, анэякуляция сама по себе может быть фактором развития неврозов и психологического угнетения, может провоцировать дальнейшее развитие половых дисфункций, включая импотенцию.
Дополнительные советы
Активный образ жизни
Чтобы зачать ребенка необходимо иметь качественное семя мужчины, женская задача, выносить здорового малыша. Однако какое семя, такой и плод
Медики рекомендуют будущим папашам обратить внимание в первую очередь на свой образ жизни
Необходимо заняться спортом и крепить мышечную ткань в малом тазу. Можно посещать спортзалы или выполнять профилактические упражнения в домашней обстановке. Для этого существует разработанный комплекс упражнений для мужчин Кегеля. Хорошо если мужчина прислушается к обеим рекомендациям. Как результат при повышенном качестве жизни укрепляется простата, увеличивается кровообращение в органах, расположенных в малом тазу, усиливается продуцирование гормона.
Мужчины, которые хотят зачать здорового ребенка должны бросить курить. Никотин снижает продуцирование семенного материала и продолжительность жизни спермиев с их подвижностью. При всем этом, от сигарет возникают патологии во время беременности.
Факторы, оказывающие самое негативное воздействие на мужское репродуктивное здоровье
Курение
Курение — один из самых сильных врагов сперматогенеза. Множественные стрессы, которые вызывают сигареты в нашем организме, в первую очередь оказывают неблагоприятное влияние именно на фертильность. Поэтому в процессе подготовки пациента к сдаче биоматериала, например, для программ вспомогательных репродуктивных технологий, как правило, ему ограничивают или полностью запрещают курение по крайней мере 3–5 дней перед сдачей биоматериала.
Алкоголь
Что касается алкоголя, здесь ситуация менее критическая, и многие наверняка обращали внимание, что в неблагополучных семьях, где взрослые употребляют алкоголь в больших количествах, дети все равно, как правило, рождаются
Излучение
И еще один важный фактор — это активное излучение. Конечно, никто из нас не ночует в ядерном реакторе. Но не стоит забывать, что мобильные телефоны или мониторы компьютеров — это тоже источники излучения, которые фактически выбивают фрагменты из нашей ДНК, вызывая разрывы ДНК-цепочек и понижая фертильную способность сперматозоидов к выполнению своей биологической миссии.
Методы и препараты для улучшения спермограммы
Как я уже говорил, специфического лечения для улучшения качества спермограммы практически не существует. Поэтому мы назначаем витамины, ферменты, микронутриенты, антиоксиданты и другие препараты, которые дают организму необходимый набор веществ, а он сам уже разбирается, что ему конкретно не хватает.
Антиоксиданты
Оксидативный стресс — это основная проблема XXI века, связанная с проживанием в условиях городов, использованием в повседневной жизни источников активного излучения. Против всего этого и используются препараты, которые уменьшают окислительный стресс, — антиоксиданты.
Ферменты
Могут использоваться ферменты, так как при нарушении спермограммы достаточно часто встречается изменение вязкости спермоплазмы, и, соответственно, нужны препараты, которые улучшают реологию биологической жидкости.
Средства для улучшения метаболизма
Используются средства для улучшения метаболизма, такие как рибоксин. Несмотря на то что сперматогенез существует практически в течение всей жизни мужчины, сперматозоиды после 45 лет становятся менее пригодны для обеспечения своей биологической миссии, поскольку в течение жизни накапливаются генетические поломки. Соответственно, эффективность, например, такой процедуры, как инсеминация, у мужчин старше 45 лет не превышает 5%, поэтому у мужчин в возрасте такой метод практически не используется.
Эмоксипин
Могут использоваться препараты, применяющиеся в офтальмологии. Например, когда у пациента идёт отслойка сетчатки, то ее либо приваривают лазером, либо пришивают и под неё вводится препарат эмоксипин. Дело в том, что он достаточно прилично снижает концентрацию антиспермальных антител, то есть уменьшает выраженность иммунного фактора.
Биологически активные добавки
Иногда приходится использовать биологически активные добавки, поскольку они в своем составе могут содержать все перечисленные вещества в удобной форме и дозировке, то есть в одной капсуле может содержаться сразу все необходимое для улучшения мужской фертильности. Поэтому основное преимущество БАДов — это просто эргономика, то есть удобство приема.
Физические нагрузки
В обязательном порядке мы рекомендуем дозированные физические нагрузки. С возрастом, примерно с 30 лет, у нас в организме начинает потихоньку уменьшаться количество андрогенов, то есть мужских половых гормонов, развиваются возрастные заболевания, появляется избыток жировой ткани, особенно на передней брюшной стенке. А физическая активность, добавочные прогулки повышают уровень андрогенов и могут улучшить показатели спермограммы.
Диагностика
При выявлении симптомов патологического состояния яичек необходимо безотлагательное обращение к урологу. Симптомы гидроцеле схожи с симптомами злокачественной опухоли яичка – увеличение в размерах, болевой синдром и другое. Это требует тщательной и обязательной диагностики.
Для постановки диагноза врачом исследуется история болезни, проводиться пальпация органа, УЗИ и диафаноскопия мошонки. В результате диагностики определяется размер гидроцеле, его локация, наличие болевых и структурных изменений. Проводиться осмотр в двух положениях – лежа и стоя.
Необходимо проведение инструментальной диагностики. Ультразвуковое исследование мошонки позволяет на 100% провести дифференциальную диагностику, в том числе определить осумкованное гидроцеле на УЗИ. Действенным методом, позволяющим определить наличие и объем заболевания, является диафаноскопия – просвечивание пучком света мошонки. Разная консистенция указывает на наличие и размеры гидроцеле.
Необходимо сдать анализы и пройти лабораторные исследования: общий анализ крови, биохимия, анализ мочи, коагулограмма, анализ мазка на урогенитальную флору.
В случае необходимости других исследований, назначается консультации узконаправленных специалистов – терапевта или хирурга.
Результаты спермограммы
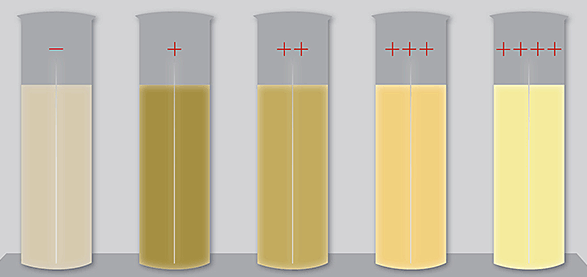
Значения результатов исследования различаются в разных методиках. Существенное влияние на отношение к полученным показателям оказывает и время, а также прогресс развития медицины. Например, в начале прошлого века нормой был объем материала в количестве 4 миллилитра, а сегодня, согласно мнению ученых ВОЗ, нормальным считается 2 миллилитра и даже немного меньше.
Также в одном миллилитре нормального эякулята должно содержаться до двадцати миллионов спермиев, не менее 50% из них должны быть подвижными. Нормальная кислотность – от 7,2 и выше, лейкоцитов в одном миллилитре эякулята – не больше миллиона. Антиспермальных тел должно быть меньше 50%.
Скорее всего, Вы сейчас задаетесь вопросом, что делать, если результат не соответствует норме. Обычно, при плохих показателях анализ необходимо повторить через две недели или через установленный врачом срок. Кроме того, может потребоваться проведение дополнительных анализов, которые направлены на проверку состояния поджелудочной и щитовидной желез, гипофиза и надпочечников. К ухудшению показателей могут привести заболевания внутренних органов, поэтому нередко требуется комплексное лечение.
Кроме курса лечения, который специалист назначит Вам после постановки диагноза, мужчине необходимо постараться вести здоровый образ жизни, отказаться от фаст-фуда, курения, алкоголя и чрезмерных эмоциональных нагрузок.
Любые медицинские препараты, в том числе широко разрекламированные биодобавки, можно принимать только после консультации с врачом.
Витамины
 Некоторые витаминные комплексы помогут улучшить репродуктивные способности мужского организма и повысят качество спермы:
Некоторые витаминные комплексы помогут улучшить репродуктивные способности мужского организма и повысят качество спермы:
- Алфавит. Этот комплекс содержит сбалансированный набор витаминов, повышающих жизненный тонус, а также поддерживающих мужское здоровье. В состав его входит корень сибирского женьшеня и L-каротин, которые улучшают работу половой системы.
- Паритет. Содержит огромное количество полезных для мужчины минеральных веществ, которые стимулируют выработку тестостерона. Кроме этого, они улучшают потенцию.
- Компливит Классический. Помогает избавиться от половой слабости и бороться с некоторыми мужскими болезнями.
- Mens Formula. Благодаря содержанию витаминов Е, В3 и цинка, улучшает обмен веществ, тонизирует, восстанавливает или улучшает потенцию и делает сексуальные ощущения более яркими.
Комплексы, содержащие витамин А и группу витаминов В, будут очень полезны мужчинам в любом возрасте, поскольку эти витамины улучшают кровообращение и регулируют деятельность половой системы.