На какие анализы забирают кровь у новорожденных в родильном доме?
Содержание:
- Что это такое?
- Биохимический анализ крови и коагулограмма
- Что такое скрининг у новорожденных
- Что оценивается при УЗИ в 1 триместре
- Сроки и место проведения
- Какие наследственные заболевания выявляет
- Что показывает
- Неонатальный скрининг новорожденных
- УЗИ почек
- Расширенный неонатальный скрининг
- 1.Общие сведения
- Зачем у младенца берут кровь из пяточки?
- Кто может проводить скрининг?
- Что такое стволовые клетки?
- Какие заболевания выявляет скрининговый тест
- Можно ли отказаться от анализа
- Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
- УЗИ-скрининг
- Положение об отделении новорожденных акушерского физиологического и обсервационного отделений
- Неонатальный скрининг: 5 основных заболеваний
- Механизмы проведения обследования
Что это такое?
«Скрининг» в переводе с английского языка означает «сортировка», но в медицинской практике это слово употребляется в значении «обследование». Скринингом, например, называют УЗИ во втором триместре беременности, во время которого врач замеряет большое количество параметров развития плода.

Осматривая ребенка в течение первых суток после появления на свет, врач оценивает состояние кожных покровов: ровные и чистые ли, какого они цвета, нет ли синюшности; затем позу ребенка, которая свидетельствует о мышечном тонусе. В норме малыш сам принимает позу лягушки.
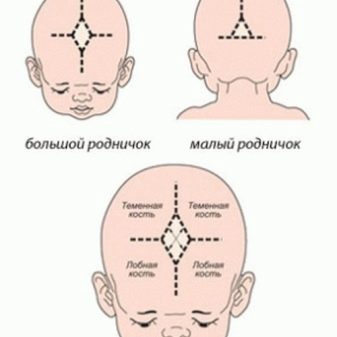
Далее врач осматривает и осторожно ощупывает головку, есть ли небольшие припухлости, синяки (часто они появляются во время родов)
Уделяется внимание состоянию родничков – их у малыша два. Обязательно замеряется окружность головы и сравнивается с длиной тела и весом, эти показатели всегда соотносятся между собой
Следующий этап – осмотр носовых проходов. Врач должен убедиться, что они чистые и ничто не мешает дыханию, и достаточно широкие, чтобы пропускать необходимое количество воздуха. Ротовая полость также становится объектом внимания, в том числе оценивается степень формирования неба, наличие или отсутствие укороченной уздечки.
Врач проверит шею ребенка, прощупает ее на наличие выпуклостей, уплотнений, осмотрит ключицы, перелом которых – довольно частое явление во время родов из-за физиологических особенностей рождения малыша.
Обязательно прослушивается сердце ребенка, его ритм, нет ли шумов. При помощи стетоскопа врач послушает и легкие на предмет хрипов, которые могут свидетельствовать о наличии в них жидкости.
Прощупывая живот, врач определит расположение внутренних органов, их размеры, форму, и перейдёт к половым органам. Сначала врач делает визуальный осмотр, оценивая их развитость.
При первом осмотре врач проверяет также, нет ли у ребенка вывиха головки бедра, строение рук и ног, в том числе ступней, их симметрию и правильное положение.

Для малыша все эти осмотры и манипуляции безвредны, но позволяют врачам еще в первые дни, а иногда и часы жизни убедиться в том, что ребенок родился здоровым и его жизни ничего не угрожает. Даже если скрининг выявил какие-либо отклонения от нормы, то будет назначено более тщательное и глубокое обследование. В случае подтверждения диагноза врачи сразу же приступят к лечению, не давая болезни развиться.
Биохимический анализ крови и коагулограмма
Биохимический анализ крови забирается у всех тяжелых детей, находящихся в реанимации и отделении интенсивной терапии. Наиболее часто данный анализ крови включает в себя определение общего белка, сахара, билирубина, мочевины, креатинина, электролитов, С-реактивного белка и других показателей в зависимости от патологии.
У детей, находящихся на пребывании вместе с мамами, чаще всего проводят анализ крови на билирубин и печеночные пробы. Это необходимо для диагностики желтухи.
Анализ крови на сахар показан детям, родившимся с задержкой развития, с низкой массой тела, недоношенным, а также крупным детям (с весом более 4 кг). Кроме того, обязательно забирают кровь на сахар у детей, родившимся от матерей с сахарным диабетом. Особенно опасна гипогликемия (низкий уровень сахара в крови) у новорожденных. Клинически ее можно пропустить. Но она может оказывать неблагоприятное влияние на головной мозг малыша. В случае экстренного определения уровня сахара в крови могут использоваться глюкометры.
Коагулограмма представляет собой анализ показателей свертывающей системы крови. Этот анализ крови показан всем реанимационным детям, а также новорожденным с клиническими проявлениями нарушений в системе свертывания крови. К таким состояниям можно отнести кровотечения у новорожденных и различные кровоизлияния.
Что такое скрининг у новорожденных
Врачебный осмотр проходит каждый новорожденный. Скрининг нужен для своевременного выявления часто встречающихся наследственных болезней. В столь раннем возрасте невозможно обнаружить другим способом патологии, угрожающие нормальному развитию. Вовремя проведенная терапия позволит замедлить или остановить течение заболевания, предотвратить инвалидность.
Стартовая скрининг-диагностика ребенка проводится в первые дни. Подобные массовые обследования применяются в России с середины 80-х годов 20-го века. Они распространены также в Европе, США. Скрининг бывает:
- аудиологический (проверка слуха);
- общий осмотр (окулиста, ортопеда, невролога, хирурга);
- ультразвуковой (оценка внутренних органов, систем);
- неонатальный (показывает генетические болезни).
Пяточный тест входит в перечень обязательных мероприятий по диагностике врожденных заболеваний неонатального периода. Инициатором массовых проверок новорожденных стала Всемирная организация здравоохранения. Скрининг проходят абсолютно все дети. Польза проведения биохимического анализа очевидна. Так проявляются болезни, не имеющие в столь раннем возрасте выраженных симптомов. Массовый подход выявляет патологии развития или работы внутренних органов, позволяет назначить необходимое лечение.
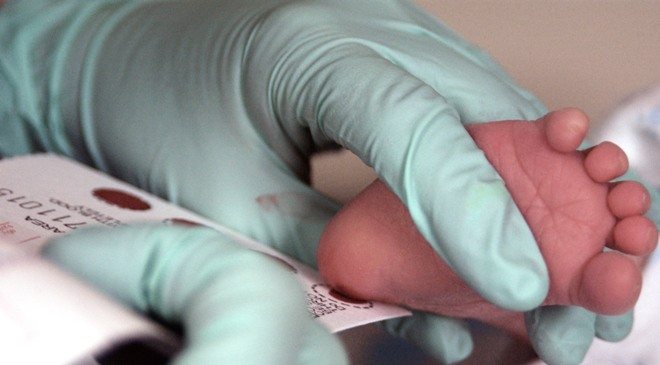
На какие заболевания проводится
Тест показывает патологии, связанные с генетическим нарушением метаболизма. Медицине известно около 500 подобных диагнозов. Из всего перечня в России проводится тестирование, рассчитанное на обнаружение 5 заболеваний, учитывая степень распространения, тяжесть протекания, эффективность проводимой терапии. Если ребенок относится к повышенной группе риска или по желанию родителей, исследование можно расширить до 16 болезней. В Германии скрининг, распространяющийся на новорожденных, тестирует их на возможные наследственные заболевания в количестве 14 наименований, В США – более 40.
Эти болезни не имеют выраженных симптомов, проявляющихся сразу после рождения. Признаки становятся видны при тяжелом течении болезни, когда возникают осложнения. Перечень диагностируемых патологий обмена веществ в организме малыша:
- фенилкетонурия;
- врожденный гипотиреоз;
- муковисцидоз;
- галактоземия;
- адреногенитальный синдром.
Что оценивается при УЗИ в 1 триместре
1. Копчико-теменной размер (КТР) плода
Этот показатель точно определяет срок гестации (беременности), особенно в случае, если женщина не помнит 1-й день последней менструации, либо если менструальный цикл у нее не регулярный. В заключении срок беременности выставляется по КТР плода, а не по дате последней менструации.
Правильное измерение КТР плода
2. Маркеры хромосомной патологии:
— толщина воротникового пространства (ТВП) – является основным признаком хромосомной патологии у плода. Патологической величиной считается увеличение ТВП больше 95-й процентили для каждого срока гестации. Каждое увеличение ТВП повышает риск существования хромосомной аномалии у плода.
ТВП в норме ТВР при патологии
Важно понимать, что увеличение ТВП — это признак (маркер), но не точная диагностика хромосомных аномалий у плода. Определить наличие синдрома Дауна и других заболеваний у будущего ребенка позволяет только инвазивная диагностика с последующим генетическим анализом.. — носовая кость
У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
— носовая кость. У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
Нормальная носовая кость Отсутствие носовой кости
— кровоток в венозном протоке – это маленький сосуд в печени плода. При обратном (ретроградном) токе крови в данном сосуде можно предположить, что у плода хромосомный синдром, либо врожденный порок сердца.
Нормальный кровоток в венозном протоке
Но важно правильно получить этот кровоток и дать ему оценку. Для этого требуются определенные навыки и квалификация врача, которые подтверждаются ежегодной сертификацией FMF.. — кровоток через трикуспидальный клапан в сердце плода
Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
— кровоток через трикуспидальный клапан в сердце плода. Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
Ручка плода Мозг плода в виде “бабочки” в норме
Сроки и место проведения
Неонатальный скрининг новорожденных в России проводится в обязательном порядке. Время взятия крови на исследование у доношенных детей – 2–4 сутки после рождения ребенка, а у недоношенных – на 7 день. Для получения более точного анализа рекомендуют забирать кровь на анализ в возрасте не меньше трех суток, раньше показатели могут быть смазаны.
До готовности анализа крови пройдет некоторое время, поэтому его результаты получит уже педиатр, который будет вести ребенка по месту жительства.
Таким образом, тест можно сделать как в роддоме, так и позже – в детской поликлинике. Если в роддоме пяточный тест не был сделан, в выписных документах делается соответствующая пометка.
В некоторых случаях, например, во время эпидемий гриппа и ОРВИ, тест проводится на дому, чтобы не подвергать новорожденного ребенка риску инфицирования.
УЗИ новорожденным делают в возрасте 1 месяца, а при необходимости повторяют в 3 или 5
Это особенно важно для исследования головного мозга, поскольку примерно к 6 месяцам у ребенка родничок закрывается, что делает исследование невозможным
Какие наследственные заболевания выявляет

Обязательный скрининг новорожденных включает следующий список самых распространенных патологий:
- Муковисцидоз (кистозный фиброз) — системное генетическое заболевание, вызывающее в организме образование вязкой слизи, в результате чего происходит нарушение работы органов дыхания, печени, желудочно-кишечный тракта, экзокринные желез. При раннем выявлении муковисцидоза можно значительно уменьшить риск осложнений, инвалидности и повысить продолжительность жизни. Встречается у 1 ребенка из 7000.
- Гипотиреоз — заболевание, при котором щитовидная железа вырабатывает недостаточно тиреоидных гормонов, что сильно ухудшает развитие всех систем и органов ребенка. При отсутствии терапии в первую очередь начинает страдать нервная система, что негативно влияет на умственном развитии. Также болезнь приводит к отставанию в физическом развитии. При своевременной диагностике гипотиреоз хорошо поддается лечению. Распространенность — 1 случай из 5000.
- Фенилкетонурия — нарушение аминокислотного обмена, вызванное недостаточной выработкой в печени определенных ферментов, осуществляющих превращение фенилаланина в аминокислоту тирозин. Последствия болезни тяжелые — серьезное нарушение умственного развития, поражения ЦНС. Но их можно избежать, если фенилкетонурия выявлена на ранней стадии. Лечение заключается в соблюдении специальной диеты. Встречается у 1 малыша из 15000.
- Адреногенитальный синдром — нарушение выработки гормона кортизола корой надпочечников. Патология проявляется у ребенка задержкой полового развития, нарушением роста (после 12 лет он останавливается) и солевого обмена. Вылечить синдром невозможно, но, с помощью гормональных препаратов его можно держать под контролем. Распространенность — 1 случай из 10000.
- Галактоземия — нарушение метаболизма углеводов, характеризующееся отсутствием некоторых ферментов в детском организме, что вызывает сбой в расщеплении галактозы (вещество, поступающее с молоком). Заболевание неизлечимо, но можно облегчить его течение. Раннее выявление поможет избежать тяжелых осложнений (желтуха, поражение органов, ЦНС) и даже смерти. В основу терапии входит специализированная диета, которой придерживаются около 5 лет. В тяжелых случаях ее нужно будет придерживаться всю жизнь. Также назначаются препараты для улучшения метаболизма, витамины, кальций. Распространенность — 1 случай из 10000-15000.
В список вошли именно эти врожденные патологии, потому что при ранней диагностике их можно вылечить, либо значительно снизить риск развития возможных от них тяжелых последствий. Но количество болезней, которые может определить это исследование, намного больше, и при желании родители могут провести новорожденному расширенный скрининг.
Что показывает
Скрининг на наследственные заболевания проводится натощак. Медицинская сестра делает маленький прокол глубиной до 2 мм и берет несколько капель крови из пяточки у новорожденного. Промокает кровью бланк в пяти точках – кружках. На документе обязательно указывает фамилию, дату и время рождения младенца, информацию о здоровье. Бланк вкладывает в конверт и отправляет в генетическую лабораторию.
Пять кружков, на которые попадает кровь, соответствуют следующим наследственным заболеваниям:
- Фенилкетонурия. Заболевание, характеризующееся изменениями 12-й хромосомы и связанное с нарушением выработки фермента, расщепляющего фенилаланин. Данная аминокислота поступает в организм с продуктами, богатыми белками. В результате нарушенного обмена веществ, аминокислота и образующиеся токсины накапливаются в тканях, поражают центральную нервную систему и вызывают слабоумие. Другое название патологии – фенилпировиноградная олигофрения. Заболевание при соблюдении диеты не вызывает тяжелых последствий. Она исключает белковую пищу, основывается на фруктах, овощах крахмалосодержащих продуктах, растительного масла.
- Гипотиреоз. Патологию связывают с дефицитом гормонов щитовидной железы, в результате чего происходит задержка развития ребенка. Гормональная недостаточность оказывает негативное влияние на ЦНС. Вовремя обнаруженная патология позволяет вовремя принять меры и предотвратить у малыша нарушения психического развития, заболеваний сердца и других органов. В некоторых случаях у новорожденного диагностируется транзиторный гипотиреоз, который со временем проходит самостоятельно.
- Галактоземия. Болезнь связывают с дефицитом фермента, необходимого для превращения галактозы в глюкозу. Этот моносахарид поступает в организм в составе молочных продуктов. В основе терапии – безлактозная диета. Отсутствие лечения приводит к смерти 75% малышей. Несвоевременно начатое лечение приводит к поражениям головного мозга, печени, других органов.
- Адреногенитальный синдром. В результате мутации нарушается синтез гормонов надпочечниками. В организме снижается уровень альдостерона и кортизола, значительно повышается количество андрогенов. Как следствие, нарушается развитие половых органов, функционирование почек и головного мозга.
- Муковисцидоз. Заболевание возникает при изменении гена, контролирующего механизм выработки секретов. Все биологически активные жидкости загустевают и приводят к тяжелым патологиям. Ребенок не может дышать, не способен сходить в туалет. Лечение включает специальные ферменты, диету, лекарственные препараты.
Неонатальный скрининг новорожденных
По рекомендации Всемирной организации здравоохранения (ВОЗ) в России такая процедура практикуется уже 15 лет, инициатором выступает государство. повышает шансы на благоприятный исход.
Когда проводят
Скрининг следует выполнить в первые дни жизни, чтобы он не доставил малышу дискомфорта и чтобы выявить все патологии максимально своевременно. Слишком рано (1-3 день) процедуру не проводят ввиду высокого риска получить ложноположительный или ложноотрицательный результат, но и позже 10-го дня тоже нежелательно брать кровь на анализ. Точные сроки неонатального скрининга:
- Доношенным детям показан анализ на 4-ый день.
- Недоношенным назначают на 7-10 сутки.
Кровь берут в роддоме, но если маму с новорожденным выписали рано (на 3-ий день), можно сделать это в поликлинике или дома (выезжает медсестра). Не исключено и проведение скрининга в стационаре (для больных, недоношенных младенцев). Если ребенок не прошел процедуру, педиатр должен рассказать родителям, где и как ее можно сделать. При желании можно отказаться от неонатального скрининга новорожденных: для этого следует написать специальное заявление в медицинском учреждении, где вам будет предложено данное исследование.
Как подготовить ребенка
При проведении неонатального скрининга новорожденного осуществляется забор периферийной крови из пятки или пуповины, в редких случаях (по отдельным показаниям) – из вены. Если исследование назначили грудничку возрастом 3 месяца и старше, кровь берут из пальца. Желательно проводить анализ натощак (утром), либо покормить малыша последний раз за 3 часа до скрининга. Перед забором крови ножку моют с мылом, обрабатывают спиртом и протирают насухо.
УЗИ почек
Обратите внимание!
Наиболее распространенной патологией, выявляемой при УЗИ почек новорожденного, является пиелэктазия — состояние, при котором из-за скопления мочи происходит расширение почечной лоханки. Не стоит поддаваться панике, ведь часто эта проблема является всего лишь следствием проявления незрелости нервно-мышечной регуляции. Однако в то же время она может быть признаком серьезной урологической патологии, например, гидронефроза, при котором наблюдается нарушение оттока мочи из почки. Маргарита Владимировна особо подчеркивает, что родителям необходимо обязательно сообщать о возможных осложнениях, несмотря на то, что сама по себе пиелэктазия в большинстве случаев считается достаточно безобидным явлением, которое поддается лечению и не оставляет за собой серьезных последствий.
Расширенный неонатальный скрининг
Обычный анализ способен выявить только 5 генетических патологий, но их гораздо больше, и, к счастью, встречаются они редко. Некоторые родители малышу делают платный расширенный скрининг методом тандемной масс-спектрометрии (ТМС), чтобы получить полную информацию о его здоровье. Исследование может выявить или исключить генетическое заболевание из 37 возможных.
Забор крови для расширенного анализа происходит в том же порядке, что и при обычном. Результат будет известен через 2-3 недели. В случае отклонения от нормы хотя бы одного показателя, врач направит малыша на дополнительное обследование.
1.Общие сведения
В современной неврологии одной из острых и актуальных проблем, для которой существуют пока лишь паллиативные решения, остается группа спинальных мышечных атрофий (СМА, SMA). Речь идет о наследственных заболеваниях, при которых из-за дефекта одного из генов изначально нарушен механизм питания т.н. моторных нейронов спинного мозга – нервных клеток, отвечающих за сократительную активность мускульных структур организма, – что приводит к постепенному их отмиранию.
К счастью, такая патология достаточно редка, однако среди наследственных заболеваний она является одной из наиболее часто встречаемых. Статистические данные по спинальной мышечной атрофии в различных источниках варьируют (примерно один случай на 6-8 тыс). Достоверно известно, что вероятность рождения больного ребенка при носительстве сбойного гена обоими родителями составляет 1/4 (25%); установлено также, что в случае «запуска» атрофического процесса с самого рождения шансы дожить до двухлетнего возраста не превышают 50%. Однако СМА может начаться в любом возрасте, обычно в интервале 20-50 лет.
Выделяют четыре типа спинальной мышечной атрофии. Синдром Кеннеди (спинобульбарная мышечная атрофия, СБМА) представляет собой взрослую смешанную форму, имеющую ряд отличительных особенностей. В частности, СБМА чаще встречается и протекает тяжелее у мужчин, чем у женщин; это связано с тем, что дефектный ген находится в Х-хромосоме.
Зачем у младенца берут кровь из пяточки?
Число врожденных заболеваний исчисляется тысячами, но многие из них настолько редки, что не все опытные врачи имеют шанс когда-либо увидеть таких пациентов. И все же около 500 встречаются сравнительно часто, и большую часть из них при своевременной диагностике можно либо вылечить, либо нейтрализовать при помощи правильно подобранного ухода, диеты и лекарств. Чтобы сделать это, не дожидаясь неприятных симптомов, младенцам в роддоме проводят совершенно безопасную процедуру – неонатальный скрининг.
Как проводят неонатальный скрининг, какие болезни определяют с его помощью в России, насколько он точен и что делать, если анализ показал положительный результат по одной из патологий – разбираемся вместе!
Кто может проводить скрининг?
Скрининг может выполнить врач или медицинская сестра в отделении новорождённых .
Кроме того, помимо данных пульсоксиметрии необходимо оценить общее состояние ребёнка, цвет кожных покровов, частоту дыхания и сердцебиения, провести аускультацию сердца, оценить пульс. При асимметрии пульса показано измерение артериального давления на руках и ногах ребёнка .
Если скрининг не был проведён в роддоме, то при первом посещении педиатра разумно это сделать. Если критический порок не проявился в первые сутки жизни ребёнка — но по факту имеется — высоко вероятно, что это случится в течение первых двух недель жизни малыша .
Что такое стволовые клетки?
Стволовые клетки формируются в эмбрионе на самой ранней стадии его развития, спустя несколько дней после зачатия, составляя так называемую «внутреннюю клеточную массу», из которой затем и образуются все органы и ткани человеческого организма. СК обладают способностью бесконечно делиться и превращаться в клетки приблизительно 350 разных типов, что и является предметом пристального внимания и изучения для врачей различных специальностей.
Дифференцирующий потенциал — главное свойство СК — оберегает наше здоровье в течение всей жизни. Ведь как только СК получают сигнал о повреждении, они направляются в «очаг поражения» и превращаются в клетки именно тех тканей и органов, которые нуждаются в защите. Но «трудоспособность» СК со временем снижается, а природный запас сокращается — и организм все сложнее справляется не только с серьезными заболеваниями, но и с повседневными нагрузками. Поэтому стоит задуматься о сохранении клеток, пока мы по-настоящему полны сил, то есть сразу после рождения.
Какие заболевания выявляет скрининговый тест
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
Можно ли отказаться от анализа

Мама может отказаться от проведения скрининга новорожденному. Для этого достаточно написать заявление. Неприятностей от этого никаких не возникнет.
Отказавшись от генетического исследования, мама всю ответственность за здоровье своего ребенка берет на себя. Но перед принятием такого решения стоит несколько раз подумать и оценить потенциальный вред, пользу, которые такой отказ может принести.
Проведение генетического скрининга ребенку особенно нужно, если в семье диагностировались случаи врожденных заболеваний, даже у дальних родственников. Часто бывает, что здоровые родители являются носителями бракованных генов, которые могут передать детям.
Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
На федеральном уровне Положение об организации проведения массового обследования новорожденных детей на наследственные заболевания установлено Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 (далее – Положение № 185).
Положение № 185 регулирует вопросы организации проведения в государственных и муниципальных учреждениях здравоохранения массового обследования новорожденных детей (далее — неонатальный скрининг) на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
Пунктом 2 Положения № 185 определено, что для проведения неонатального скрининга производится забор образцов крови специально подготовленным работником у новорожденных детей в государственных и муниципальных учреждениях здравоохранения, оказывающих медицинскую помощь женщинам в период родов.
Одновременно с этим, пунктом 15 Порядка оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15.11.2012 № 921н) установлена норма о внесении данных неонатального скрининга в медицинскую документацию новорожденного.
При этом, Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 установлены также и Рекомендации по забору образцов крови при проведении массового обследования новорожденных детей на наследственные заболевания, пунктом 2 которых определено, что в случае отсутствия в документации новорожденного ребенка отметки о заборе образца крови при его поступлении под наблюдение в детскую поликлинику по месту жительства или переводе по медицинским показаниям в больничное учреждение, забор образца крови для проведения исследования осуществляется специально подготовленным работником.
Пунктом 3 указанных Рекомендаций определено, что образец крови берут из пятки новорожденного ребенка через 3 часа после кормления на 4 день жизни у доношенного и на 7 день — у недоношенного ребенка, а также поэтапно описывается процесс забора крови.
УЗИ-скрининг
информацияУльтразвуковое исследование является безопасным и достоверным. При нем не используется опасное излучение, не требуются специальные приспособления, сокращающие движения для правильной установки ребенка, которые неудобны и болезненны для малыша, нет необходимости в наркозе.
Наиболее важным для новорожденного является поиск заболеваний и патологических состояний, которые требуют незамедлительного начала терапии и при своевременности предпринятых мер приведут к улучшению состояния, а возможно и к полному восстановлению функции в течение нескольких месяцев.
Важной патологией, которая выявляется при УЗИ, является врожденная дисплазия тазобедренных суставов и врожденный вывих бедра. Многие годы практики доказали, что при незамедлительном начале лечения уже к полугоду ребенок будет абсолютно здоровым вне зависимости от тяжести заболевания
Если же не провести заблаговременно диагностику, лечение затягивается на более длительные сроки, и может быть только оперативным. УЗИ тазобедренных суставов проводят в роддоме или в другом лечебном учреждении в течение первых 3-4 недель жизни ребенка.
Вторым важнейшим обследованием является УЗИ головного мозга (нейросонография). Датчик аппарата направляется на родничок малыша, это дает возможность доктору изучить структуры головного мозга младенца. При помощи этого метода могут быть обнаружены врожденные аномалии развития мозга и другие патологические состояния, которые возникли в результате нарушения мозгового кровообращения во время беременности и родов. Это могут быть поражения в результате кислородного голодания и кровоизлияния в мозг.
УЗИ шейного отдела позвоночника проводят с целью установления травматических повреждений. Кровоизлияния в оболочки спинного мозга, подвывихи позвонков желательно лечить в первые 3 месяца жизни ребенка, когда еще возможно восстановление тонуса мышц и адекватного кровообращения.
УЗИ внутренних органов также необходимо провести ребенку в первые месяцы жизни, а в случае подозрений на патологию сердца, печени, почек, кишечника еще при внутриутробном обследовании, это нужно сделать сразу после рождения малыша, особенно если у него имеются клинические признаки нарушения функционирования этих органов.
Положение об отделении новорожденных акушерского физиологического и обсервационного отделений
I. Общие положения1.1 Отделение новорожденных акушерского физиологического и обсервационного отделений организовано в составе Волгоградского областного клинического перинатального центра № 1 им.Л.И.Ушаковой и является его структурным подразделением.1.2 В отделении осуществляется наблюдение и лечение новорожденных в раннем периоде адаптации.
II. Цель и задачи отделения2.1. Осуществление необходимого ухода за здоровыми новорожденными и новорожденными с патологическими состояниями, за исключением случаев, требующих лечения в условиях отделения реанимации и интенсивной терапии.2.2. Оказание лечебно-профилактической помощи новорожденным детям.2.3. Обеспечение совместного пребывания матери и ребенка (при отсутствии медицинских противопоказаний) и всесторонней поддержки грудного вскармливания.2.4. Иметь в отделении утвержденную главным врачом «Политику грудного вскармливания» и руководствоваться в своей работе принципами освещенными в политике.2.5. Обеспечение санитарно-гигиенического и противоэпидемического режима для предупреждения и снижения заболеваемости внутрибольничными инфекциями матерей, новорожденных детей и медицинского персонала.2.6. Проведение вакцинопрофилактики новорожденных детей.2.7 Обследование новорожденных на наличие наследственных заболеваний — проведение неонатального скрининга.2.8. Проведение комплекса мероприятий по профилактике ВИЧ у новорожденных детей.2.9. Проведение вакцинопрофилактики: против вирусного гепатита В, БЦЖ, против столбняка.2.10. Проведение аудиологического скрининга новорожденных.2.11. Поддержка грудного вскармливания и организация лечебного питания больных и ослабленных новорожденных детей в период их пребывания в стационаре.2.12. Организация работы с детьми оставшимися без попечения родителей2.13. Проведение клинико-экспертной оценки качества оказания медицинской помощи новорожденным детям.2.14. Проведение санитарно-просветительской работы с матерями и родственниками новорожденных по особенностям ухода за новорожденными и профилактики развития у них патологических состояний после выписки из стационара.2.15. Проведение мероприятий по охране труда персонала, по соблюдению техники безопасности, производственной санитарии , в отделении.2.16. Повышение профессиональной квалификации врачебного и среднего медицинского персонала.
III. Структура отделения3.1 Руководство отделением новорожденных акушерского физиологического и обсервационного отделений осуществляется заведующим, назначаемым и освобождаемым от занимаемой должности руководителем ГБУЗ «ВОКПЦ № 1», г.Волжский.3.2 Заведующий отделением подчиняется главному врачу и заместителю главного врача по Педиатрической помощи.3.3 Штаты отделения устанавливаются в соответствии с действующими нормативными документами с учетом местных условий и рассчитываются в соответствии с объемом работы.3.4 Оснащение отделения осуществляется в соответствии со стандартами оказания медпомощи новорожденными.3.5 Медицинский персонал в своей работе руководствуется должностными инструкциями, утвержденными главным врачом учреждения.
Неонатальный скрининг: 5 основных заболеваний
В большинстве регионов России проводится неонатальный скрининг на 5 основных генетических заболеваний.
Фенилкетонурия — наследственное нарушение метаболизма аминокислот, в данном случае фенилаланина.
Характеризуется поражением центральной нервной системы. Единственный способ избежать тяжелых последствий — соблюдение диеты с низким содержанием фенилаланина уже с первой недели жизни ребенка.
Адреногенитальный синдром, или врожденная дисфункция коры надпочечников, — наследственная ферментопатия. Развитие болезни обусловлено дефицитом стероидных гормонов (кортизола и альдостерона) и увеличением синтеза полового гормона — тестостерона.
Проявления заболевания разнообразны: от тяжелых нарушений водно-солевого обмена и полиорганной недостаточности до неправильного развития половых органов, маскулинизации и в дальнейшем бесплодия у девочек. В качестве лечения используется заместительная гормонотерапия.
Врожденный гипотиреоз — неспособность щитовидной железы нормально развиваться или производить необходимое количество гормонов.
При отсутствии должного лечения происходит задержка психомоторного и речевого развития, наступает отставание в физическом и половом развитии. Показана пожизненная заместительная терапия препаратами тиреоидных гормонов.
Галактоземия — нарушение углеводного обмена, при котором в организме накапливается избыток галактозы и ее метаболитов. Эти вещества обладают токсическим действием и повреждают различные органы и ткани.
Основная роль в лечении отводится диете с пожизненным исключением продуктов, содержащих лактозу и галактозу.
Муковисцидоз — наследственное заболевание, при котором поражаются железы внешней секреции, а выделяемый ими секрет при этом становится чрезмерно густым и вязким.
Наиболее ярко болезнь проявляет себя со стороны органов дыхания — респираторная форма. Она дебютирует в раннем возрасте, проявляется частыми ОРВИ, бронхитами и пневмониями, сопровождается постоянным приступообразным кашлем с густой мокротой. В дальнейшем появляются и нарастают явления дыхательной и сердечной недостаточности.
Лечение муковисцидоза симптоматическое (единственное исключение из обязательной «пятерки» скрининга) направлено на снижение вязкости мокроты, восстановление проходимости бронхов и устранение инфекционного воспаления.
Механизмы проведения обследования
Перед отправкой мамы и ребенка домой из роддома, у малыша берут анализ на выявления наследственных и врожденных заболеваний. Забор крови делают из пятки на специальную бумагу (тест-бланк). Пять кровяных отпечатков высушивают и отправляют в лабораторию на диагностику.
При обнаружении каких-либо отклонений от нормы, о результатах скрининга сообщают родителям и приглашают на повторное обследование, чтобы окончательно удостовериться в диагнозе и при необходимости провести ряд дополнительных анализов. Скрининг – это быстрый способ выявления патологий на ранних этапах жизни ребенка.
Если повторных пяточный тест подтвердил предыдущий результат, родителей ребенка приглашают на консультацию к врачу-генетику, который в свою очередь после детальной беседы, даст направления к более узким специалистам. Ребенку будут сделать дополнительные необходимые анализы и назначено лечение.










