Угроза прерывания беременности
Содержание:
- Причины появления патологии на ранних сроках
- Результаты
- Терапия при гематоме в матке
- Этиология внутричерепных гематом
- Что провоцирует вдавленные переломы черепа?
- Цены на аборт в клинике Москвы
- Диагностика ретрохориальной гематомы
- О причинах развития гемосидероза
- Олигофрения у детей
- Последствия эпидуральной анестезии
- Диагностика
- Профилактика заболевания
- Популярные вопросы
- Симптомы ушибов
- Виды УЗИ при беременности
- Лечение
- Диагностика
- Классификация
- Симптомы
- Лечение внутримозговой гематомы в ЦЭЛТ
- Ретроамниотическая гематома
- Диагностика субдуральных гематом
- Дополнительно
- Последствия и прогноз
Причины появления патологии на ранних сроках
Современная медицина не знает точной этиологии возникновения ретрохориальных кровотечений. Внешние и внутренние причины патологолического процесса вторичны и не вызывают гарантированного запуска отслойки с последующим скоплением крови. Однако существует ряд иммунологических, гормональных, гемостазиологичих и прочих обстоятельств, существенно повышающих риски образования.
Гематома при беременности на ранних сроках возникает, если есть:
- Прямые ушибы и прочие травмы области матки;
- Скрытые генетические аномалии развития плода, не диагностируемые современными методиками;
- Интенсивные физические нагрузки;
- Регулярные стрессы;
- Фоновые воспалительные процессы в органах малого таза;
- Местные половые или системные генерализированные инфекционные поражения;
- Внешнее воздействие излучения, вибраций, шума на регулярной основе;
- Проблемы с сердечно-сосудистой системой;
- Заболевания аутоиммунного спектра;
- Ранние токсикозы беременной;
- Врожденные или приобретенные аномалии развития/функционирования половых органов женщины;
- Нарушение свертываемости крови.
Результаты
Билатеральная герниопластика с использованием лапароскопической техники была выполнена у всех 159 больных. При этом в зависимости от степени разрушения пахового канала и размера грыжевого выпячивания мы использовали различные методики лапароскопической техники. Так у 132 больных с обычными размерами паховых грыж с обеих сторон был использован только лапароскопический доступ (ЛГП). В 19 случаях, когда имело место сочетание большой паховой грыжи с контрлатеральной грыжей обычных размеров, мы выполняли комбинированную лапароскопическую герниопластику (КЛГП) с одной и лапароскопическую герниопластику с другой стороны соответственно.Таблица 4. Характер оперативных вмешательств у больных с двусторонними грыжами паховой локализации
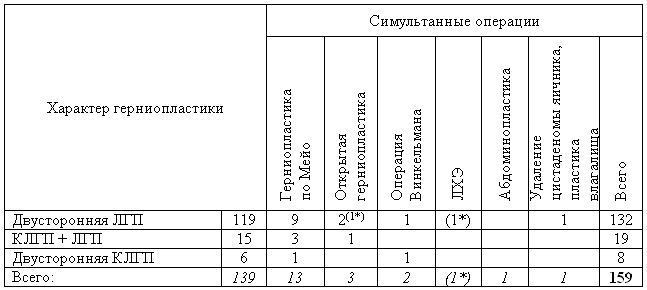 |
| Характер герниопластик | Время операции | Интраоперационные осложнения | Послеоперационный койко-день |
| ЛГП+ЛГП | 45 +/- 16 мин | нет | 1,5 +/- 0,7 |
| КЛГП+ЛГП | 68 +/- 17 мин | нет | 2,0 +/- 1,5 |
| КЛГП+КЛГП | 87 +/- 19 мин | нет | 2,4 +/- 1,3 |
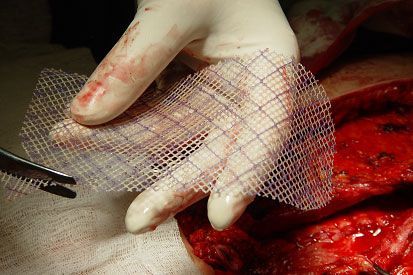 |
| Рис.7. Сетчатый трансплантант «Vipro – II» подготовлен для пластики вентальной грыжи. Симультанный этап операции |
| Рис.8. Схема комбинаций сочетанных заболеваний и доступы при различных симультанных операциях |
 |
| Рис.9. Сетчатый трансплантат укрывает грыжевой дефект |
| Характер осложнения | Характер симультанной операции | |||
| 2-х ЛГП (двусторонняя прямая ПГ) | КЛГП + ЛГП | 2-х КЛГП | 2-х КЛГП + иссечение кожно-жирового лоскута | |
| Ложная киста канатика | 7 | 3 | ||
| Нагноение ран | 1 | |||
| Орхоэпидидимит | 1 | |||
| Гематома по ходу канатика | 1 | |||
| Кровотечение в рану | 1 | |||
| Всего | 14 (8,8%) |
 |
|
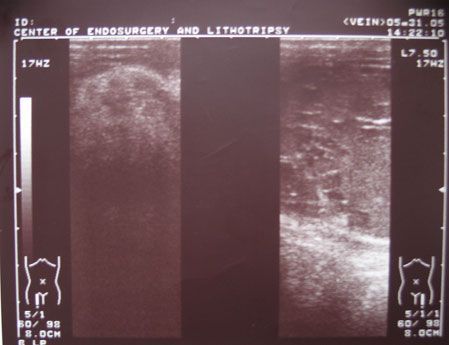
| свежая гематома | гематома в стадии организации |
| Рис.10. Картина УЗИ у больного с гематомами паховых каналов |
| Болевой синдром | Характер симультанной операции | ||
| 2-х ЛГП | КЛГП + ЛГП | 2-х КЛГП | |
| Парастезии | 1 | ||
| Болевой синдром | 1 | 4 | |
| Всего | 6 |
Терапия при гематоме в матке

Ретрохориальная (субхориальная) гематома малого размера, возникшая на ранних сроках, как правило, рассасывается самостоятельно и не влияет на процесс вынашивания и состояние матери и ребенка. При обширной области отслоения формируется значительная гематома, угрожающая кровотечением, самопроизвольным прерыванием беременности.
Даже при самостоятельном излечении наличие гематомы средних и более размеров ограничивает питание плода на этапе зародыша и далее, провоцируя гипоксию, отставание в развитии, фетоплацентарную недостаточность и т. д.
Терапия при гематоме матки зависит от вида, степени кровоизлияния, сроков гестации. При ретрохориальной гематоме курс лечения состоит из сочетания режима, питания и приема медикаментов различного действия:
- обязателен щадящий, постельный режим;
- назначается диета, включающая все необходимые питательные вещества в легкоусвояемом виде с ограничением тяжелой пищи: жирного, жареного, соленого, острого, консервированного, мучного из-за влияния таких блюд на деятельность кишечника и вероятность возникновения запоров;
- кровоостанавливающие средства (Дицинон, Викасол и т. п.);
- миорелаксанты на основе магния (Магне В6, Магневит, Магнерот) для снижения мышечного тонуса матки;
- при подозрении на гипоксию плода — средства, улучшающие кровообращение, транспорт кислорода и питательных веществ к ребенку (Актовегин, Курантил);
- при наличии стресса, излишнем волнении беременной женщины применяют мягкие успокоительные медикаменты растительного происхождения: экстракт валерианы, пустырника, НовоПассит и т. п.
При других видах гематом лечение в первую очередь нацелено на устранение нарушения или патологии, спровоцировавших данное состояние: курс препаратов, влияющих на недостающий фактор свертывания крови, антигипертензивных медикаментов при гестозе как причине гематомы, мочегонные средства при высокой отечности тканей. Внутриматочная гематома требует незамедлительного хирургического вмешательства.
Этиология внутричерепных гематом
Внутричерепные гематомы формируются вследствие травматических повреждений или бывают нетравматическими. Специалисты выделяют следующие факторы, способные инициировать их появление:
- Разрывы кровеносных сосудов при получении черепно-мозговой травмы;
- Кровотечение, возникшее после получения травмы;
- Аномальные изменения характеристик крови при её заболеваниях;
- Заболевания кровеносных сосудов головного мозга;
- Разрушение стенок кровеносных сосудов при снижении их пластичности, новообразованиях мозга, повышенном внутрисосудистом и артериальном давлении.
Сама по себе гематома может быть сформирована жидкой или свернувшейся кровью в объёме от одного до ста миллилитров. Она давит на структуры, расположенные вокруг неё, повреждает их и может стать причиной их отмиранию, а также может привести к отёку мозга.
Что провоцирует вдавленные переломы черепа?
Перелом черепа — это травматическое нарушение целостности черепа, представляющее серьёзную опасность для жизни человека. На их долю приходится около десяти процентов от всех переломов и около трети случаев от общего числа тяжёлых черепно-мозговых травм. Чаще всего их диагностируют у молодых людей, ведущих активных образ жизни или у представителей социально-неблагополучных категорий граждан.
Переломы вдавленного типа возникают при столкновении с объектом, площадь которого меньше площади черепа. Подобное может случиться если человек падает или происходит быстрое сближение его головы с таким объектом. При этом специалисты выделяют ряд условий, которые оказывают серьёзное влияние на последствия травмы. К ним относят следующее:
- Направление ускорения головы;
- Форма и материал производства объекта, травмировавшего черепную коробку;
- Наличие предметов, смягчивших удар при переломе;
- Разность соприкасающихся площадей при ударе;
- Твёрдость кости в области перелома.
Цены на аборт в клинике Москвы
Приняв решение, большинство женщин ищут информацию о том, сколько стоит сделать прерывание беременности. Гинекологические клиники гарантируют качество проведения аборта в Москве и доступные цены. Мы предоставляем лучшее обслуживание и безопасность своих пациентов.
- Медикаментозный метод с применением Мифегина — 10230 рублей;
- Фармаборт Мифепристоном — 7920 рублей;
- Вакуум-аспирация — 5852 рублей;
- Хирургическая операция — 5852 рубля.
Стоимость аборта зависит от выбранного способа и фармацевтических средств, используемых при процедуре. Все таблетки сертифицированы и разрешены к употреблению, не вызывают сильных побочных явлений. Пациентам не требуется длительное пребывание в стационаре, уже через несколько часов возможно вернуться к привычному образу жизни.
Диагностика ретрохориальной гематомы
Диагностика ретрохориальной гематомы проводится при определенной симптоматике или во время планового обследования женщины. Единственный метод, который позволяет точно диагностировать ретрохориальную гематому – это ультразвуковое исследование.
С помощью диагностики методом ультразвукового исследования можно определить локализацию, ее размеры и форму. Благодаря этому, гинеколог может составить тактику лечения и дать прогноз заболеванию. Диагностировать ее могут как на первых месяцах беременности, так и на позднем сроке. Но и в первом и во втором случае, ретрохориальная гематома поддается лечению.
О причинах развития гемосидероза
Гемосидероз кожи может быть первичным и вторичным, развивающимся из-за повреждений и кожных инфекций.
Причинами первичного капиллярита кожи могут быть следующие факторы:
- сосудистые изменения в связи с наличием гипертензии, и пр.
- различные эндокринные нарушения – наличие у пациента сахарного диабета и других патологий.
Вторичный гемосидероз дермы может быть обусловлен:
- расчесами кожи, повреждениями, травмами;
- кожными заболеваниями – дерматитом, нейродермитом и пр.;
- гнойничковыми заболеваниями кожи.
К факторам риска, способным спровоцировать развитие недуга, относят:
- частые переохлаждения;
- стрессы;
- чрезмерные физические нагрузки;
- прием диуретических, противовоспалительных и антибактериальных препаратов.
Генерализованный гемосидероз развивается на фоне предшествующих заболеваний. Чаще всего основными причинами являются системные заболевания крови, аутоиммунные болезни, тяжелые интоксикации и воздействие инфекционных агентов. Увеличенное депонирование гемосидерина может быть обусловлено:
- лейкемией;
- сепсисом, малярией и другими инфекциями;
- наличием резус-конфликта;
- поражением печени;
- постоянными гемотрансфузиями;
- приемом больших доз сульфаниламидов, препаратов, содержащих хинин или свинец.
Почему железосодержащий пигмент накапливается в легких – не вполне понятно. Часто причины кроются в генетической предрасположенности, во врожденной аномалии легочных капилляров, в имеющихся сердечных заболеваниях.
Олигофрения у детей
Данная патология у детей проявляется в виде отсутствия интереса к познанию окружающего мира, отсутствию большинства эмоций от вещей, которые волнуют других детей, а также в глубоком своеобразии их внутреннего мира. В детстве олигофрения все еще позволяет развиваться, но данный процесс происходит намного медленней, чем у сверстников и сопровождается определенными отклонениями.
После того как у ребенка сформировалась речь, риск развития олигофрении значительно снижается, но может начать прогрессировать другая ее форма – слабоумие. В таком случае нарушение интеллектуального развития становится необратимым, потому что при его прогрессировании полностью распадается психика человека.
Существует только одно исключение из этого правила. Оно заключается в том, что умственная отсталость сопровождается психическим заболеванием, которое только усыпляет этот эффект. Развитие таких детей чаще всего движется в совершенно неблагоприятном направлении.
Признаками олигофрении у детей служит слабый интерес к окружающим их предметам. Например, малыши не стремятся дотянуться до игрушек или не хотят ими играться. Этот интерес появляется только в возрасте 3 лет. Дети, у которых была обнаружена олигофрения, если они не занимаются со специалистами-дефектологами, даже в конце дошкольного периода вместо рисования могут только хаотически и бесцельно чиркать карандашом.
Детям-олигофренам обычно свойственно непроизвольное запоминание каких-либо предметов или событий. Чем большее впечатление они произвели, тем сильней отложатся в памяти ребенка. Произвольное запоминание начинает формироваться только в начале школьного возраста. Олигофрены отличаются нестабильностью чувств, эмоциональной незрелостью, ограниченным диапазоном переживаний, крайностями при проявлении таких эмоций, как веселье, радость или огорчение. Они несамостоятельны, безынициативны и импульсивны.
Последствия эпидуральной анестезии
Последствия ЭДА в виде осложнений встречаются не так уж и часто и достигают 1-3% случаев. В 5% обезболивание не наступает вовсе, а в 15% происходит лишь частичная анестезия. Связано это либо с неопытностью врача, когда он не попал в эпидуральное пространство либо из-за наличия соединительнотканных перегородках в эпидуральном промежутке, которые не дают распространиться лекарству.
К другим осложнениям относятся:
Попадание анестетика в венозное русло.
Так как из-за наличия в перидуральном пространстве множества вен лекарство может проникнуть в кровоток, в случае чего роженица ощущает слабость, тошноту, необычный вкус во рту, кружение головы и онемение языка.
Аллергические реакции.
Возможно развитие аллергии при введении местных анестетиков (новокаин, лидокаин) вплоть до развития анафилактического шока, поэтому изначально вводится лишь небольшая доза лекарства.
Затрудненное дыхание.
Анестетик может воздействовать на межреберные нервы, что вызывает затрудненное дыхание.
Боли головные и в спине.
Такие ощущения возникают вследствие прокола твердой мозговой оболочки и проникновения некоторого количества жидкости спинного мозга в перидуральное пространство.
Падение артериального давления.
ЭДА вызывает снижение кровяного давления, которое легко предупреждается внутривенной инфузией физиологического раствора.
Инфицирование спинномозговых оболочек.
Встречается крайне редко при попадании инфекции в перидуральное пространство. Развивается менингит.
Парестезии.
При установке перидурального катетера у рожениц с деформацией позвоночника возможно возникновение «прострела» в пояснице, который продолжается несколько секунд.
Возникновение после родов гипотонического кровотечения.
ЭДА влияет на сократительную активность матки, особенно если она проводится в потужном периоде, что способствует послеродовому гипотоническому кровотечению.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
Диагностика
Основным диагностическим методом ретрохориальной гематомы является УЗИ матки и плодного яйца.
При проведении этой процедуры обнаруживаются следующие признаки:
- локальное утолщение маточной стенки, что свидетельствует о повышении маточного тонуса (возможен кратковременный гипертонус при проведении УЗИ с вагинальным датчиком, в таком случае необходимо повторить УЗИ трансабдоминальным датчиком, то есть через переднюю брюшную стенку. Сохраняющийся мышечный тонус свидетельствует об угрозе прерывания беременности);
- изменение формы плодного яйца вследствие давления на него утолщенного участка миометрия (плодное яйцо приобретает ладьевидную или каплевидную форму);
- обнаружение ретрохориальной гематомы, уточнение ее размеров, места локализации и увеличения или уменьшения при повторном обследовании.
Кроме того, необходимы следующие лабораторные анализы:
- общие анализы крови и мочи;
- кровь на свертываемость (тромбоциты, время кровотечения, фибриноген, протромбин и прочие факторы);
- влагалищный мазок на флору;
- биохимический анализ крови;
- обследование на заболевания, передающиеся половым путем;
- исследование гормонов (по показаниям);
- КТГ и доплерометрия плода на поздних сроках беременности.
Профилактика заболевания
Чтобы обезопасить себя от появления молочницы, будущая мама должна отдавать предпочтение просторному хлопковому нижнему белью, следить за рационом, отказаться от частого использования ежедневных прокладок, меньше нервничать и уделять больше времени отдыху, своевременно проходить гинекологическое обследование и сдавать мазок для анализа.
Важная роль отводится соблюдению правил личной гигиены. Нужно ежедневно подмываться с использованием специальных средств: например, моющих гелей «Гинокомфорт». В его состав входит молочная кислота, позволяющая поддерживать баланс микрофлоры на оптимальном уровне, а также лактат натрия, масло чайного дерева, экстракт ромашки, пантенол и бисаболол. Эти активные компоненты способствуют бережному очищению интимной зоны, оказывают противомикробное и антисептическое действие.
- ОСОБЕННОСТИ ТЕЧЕНИЯ БЕРЕМЕННОСТИ, РОДОВ И ПОСЛЕРОДОВОГО ПЕРИОДА У БЕРЕМЕННЫХ С ВУЛЬВОВАГИНАЛЬНЫМ КАНДИДОЗОМ. Куперт А.Ф., Акудович Н.В., Куперт М.А. // Сибирский медицинский журнал (Иркутск). – 2008. – № 6. – С. 27-29.
- ПЕРИНАТАЛЬНЫЕ ИСХОДЫ ПРИ ВУЛЬВОВАГИНАЛЬНОМ КАНДИДОЗЕ. Акудович Н.В., Куперт А.Ф., Ветохина А.В. // Acta Biomedica Scientifica. – 2004. – №2. – С. 14-17.
- ВУЛЬВОВАГИНАЛЬНЫЙ КАНДИДОЗ И БЕРЕМЕННОСТЬ. Акудович Н.В., Куперт А.Ф. // Сибирский медицинский журнал (Иркутск). – 2004. – С. 38-39.
-
Беременность и вагинальный кандидоз: современное состояние проблемы (обзор литературы). Карапетян, Т. Э. // Гинекология. — 2008. — № 2. — С. 4–8.
-
Кандидозный вульвовагинит у беременных женщин: современные подходы к лечению. А.К. Мирзабалаева // Гинекология: журнал для практических врачей. — 2005. — Т. 7, № 4. — С. 236–240.
-
Вагинальный кандидоз при беременности. О. А. Пересада // Медицинские новости. — 2004. — № 6. — С. 91–93.
Популярные вопросы
Замучила молочница. Лечилась последний раз в июле. Врач выписала таблетки флуконазол мне и мужу на 1,3,7 и 10 день по одной, бактистатин, и свечи вагинорм. Свечи вставляла, но мне кажется после них процесс усугубился. И вот снова зуд и молочные выделения. Подскажите, пожалуйста, чем все таки нужно лечиться? Ранее во время беременности назначали свечи Пимафуцин.
Здравствуйте! Учитывая рецидивирующее течение заболевания порекомендую сдать анализ — посев на неспецифическую микрофлору с определением чувствительности к антибиотикам. Это позволит верно назначить противогрибковый препарат. А далее необходимо провести этап восстановления микрофлору и баланса рН среды в половых путях. С этой целью подойдет гель Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день до 10 дней.
У меня постоянные рецидивы молочницы, что мне только не выписывали за эти два месяца и клотримазол свечи и таблетку флуконазола выпила, даже 2, затем клиндацин 6, но мазок сдавала она не уходила, из симптомов только ужасное сильное жжение. Выписали нистатин свечи и таблетки, всё было бесполезно. Сейчас выписали пимафуцин таблетки и свечи. Ничего не помогает, купила даже лактацид фарма, но у меня так и жжет, помогите, я так уже не могу.
Здравствуйте! Для правильно спланированной терапии необходимо знать чувствительность к противогрибковым препаратам и возможное сочетание с другими патогенными микроорганизмами. Вам необходимо сдать посев на неспецифическую микрофлору с определением чувствительности к антибиотикам и анализ методом ПЦР на ИППП. Далее провести этап восстановления микрофлоры половых путей.
Здравствуйте, проблема насущная, появилась молочница в остром виде, к врачу не могу попасть на данный момент т.к. нахожусь в другом городе, и уезжать через 10 дней, сил терпеть уже нет, ужасный зуд, творожные выделения (жёлтого цвета), больно ходить в туалет. Вчера купила таблетку Флюкостат, выпила на ночь, на утро в туалет ходить не больно, выделения немного уменьшились, но зуд мучает с такой же силой, и опухшие половые губы. Подсказали, что можно ставить свечи пимафуцин. Подскажите, как поступить?
Здравствуйте! Можно воспользоваться Вашим средством , а по возвращению обязательно провести обследования и консультацию врача.
Была молочница, пропила флуконазол и прошла курс кандид б6, для восстановления флоры применяю гинокомфорт чайное дерево, можно ли сочетать с ацилактом, или это одно и то же? Через сколько дней после курса восстановления можно сдавать бак посев?
Здравствуйте! Сочетать данные средства можно, так как гель Гинокомфорт с маслом чайного дерева обеспечивает оптимальную рН среду в половых путях и содержит молочную кислоту, а свечи содержат лактобактерии. Посев сдается через 3-4 дня после завершения лечения или после очередных менструаций.
Симптомы ушибов
Ушибы сопровождаются появлением следующих клинических признаков:
- покраснение, отек или припухлость;
- кровоизлияние (гематома) или синяк (появляется на месте покраснения, область появления — подкожная жировая клетчатка, межмышечное и подфасциальное пространство);
- сильная или ноющая боль (интенсивность боли зависит от расположения, силы удара и формы травмирующего предмета).
Следует обратить внимание на длительную боль, она может свидетельствовать о переломе, кровотечении во внутренних органах, разрывах связок. 1
1
Лечение ушибов и гематом
2
Лечение ушибов и гематом
3
Лечение ушибов и гематом
Виды УЗИ при беременности
Все формы УЗИ при беременности делятся на селективные и скрининговые. Главная задача скрининга — выявление женщин, у которых беременность протекает с осложнениями или патологией плода, требующих дополнительного обследования. В зависимости от целей и сроков различают скрининговые УЗИ при беременности:
- I триместра (11–14 недель);
- II триместра (18-21 неделя);
- III триместра (30-34 недели).
Во время подобного УЗИ выполняются уточнение срока беременности, определение размеров плода и исключение врожденных патологий, оценка плаценты, пуповины и околоплодных вод.
Селективные УЗИ при беременности — это внеплановые исследования, назначаемые по показаниям. Они проводятся на любом сроке и в любых количествах, например для определения маточной и внематочной беременности на ранних сроках, при угрожающем выкидыше, многоплодной беременности, аномальном количестве околоплодных вод и т. д.
УЗИ при беременности может проводиться двумя способами:
- трансвагинальный (специальный вагинальный датчик с предварительно надетым одноразовым презервативом помещается во влагалище);
- трансабдоминальный (датчик сканирует исследуемую область через переднюю брюшную стенку).
УЗИ помогает обнаружить беременность уже на 5 день при задержке менструации. Можно увидеть эмбрион, его местоположение (маточное или внематочное). С 14 дня от момента задержки можно услышать сердцебиение зародыша.
УЗИ при беременности может проводиться в нескольких режимах.
УЗИ при беременности можно разделить по форме диагностической информации и типу изображения:
- Двухмерное (2D) УЗИ — стандартное, дает черно-белое изображение в двух измерениях.
- Трехмерное (3D) УЗИ — объемное статическое изображение в трех проекциях, в цвете.
- Четырехмерное (4D) УЗИ — объемное изображение, позволяющее наблюдать движения плода в режиме реального времени.
- Фетометрия плода — определение размеров плода, позволяет точно определить срок беременности и соответствие ему развития плода.
- Кардиотокография (КТГ) – одновременная регистрация частоты сердечных сокращений у плода и сократительной активности матки.
- Эхокардиография плода — исследование сердца плода.
Лечение
Лечение данной патологии в большинстве случаев осуществляется амбулаторно. При «свежих» повреждениях пораженный участок помещают на возвышенность, прикладывают лед и накладывают давящую повязку.
Для ускорения восстановления назначаются физиотерапевтические процедуры и прогревания. Небольшие поверхностно локализованные образования вскрываются в условиях стационара. При крупных и глубоко локализованных гематомах, показано проведение вскрытия и дренирования в условиях травматологического отделения. При лечении инфицированных образований после вскрытия рекомендуется наложение тугой повязки и проведение антибиотикотерапии.
Диагностика
Диагностика заболевания осуществляется квалифицированным специалистом. При отсутствии симптомов нарушения целостности костей и суставов дополнительные исследования, как правило, не требуются. Диагноз определяется с учетом анамнеза, жалоб и результатов лабораторного исследования.
При глубоко залегающих образованиях для оценки повреждений применяется ультразвуковое исследование травмированных мягких тканей. При наличии сопутствующих поражений твердых костных структур производится рентгенологическое исследование пораженного сегмента. Помимо этого, дифференциальную диагностику имеет смысл проводить в случае подозрения на наличие переломов, частичных или полных разрывов мышц и связок.
Классификация
Классификация гематом осуществляется с целью деления их на группы, выбора тактики лечения, оценки целесообразности проведения оперативного вмешательства и определение вероятного прогноза течения заболевания.
В клинической практике выделяют следующие виды образований:
- По месту их локализации. Гематомы могут быть подкожными, внутри фасциальными и внутримышечными. Наиболее крупные полости могут образовываться внутри крупных мышц или фасций, что обуславливается большим количеством кровеносных сосудов.
- По состоянию поврежденного сосуда. По данному признаку выделяют пульсирующие (образующиеся при нарушении целостности крупных кровеносных сосудов, без формирования тромба) и не пульсирующие (образующиеся при нарушении целостности мелких и средних сосудов, с быстрым закрытием поврежденного сосуда тромбом).
- По состоянию излившейся крови. Выделяют несвернувшиеся (появляющиеся впервые дни после получения повреждений), свернувшиеся (проявляющиеся спустя несколько суток после травмы), лизированные (заполненные загустевшей, неспособной к свертыванию кровью).
- По отношению к окружающим тканям. Выделяют диффузные (практически не образуется полость, большинство излившейся крови просачивается сквозь окружающие ткани), ограниченные (излившаяся кровь образует внутреннюю полость, степень пропитывания окружающих тканей незначительна) и осумкованные («зрелые» образования, характеризующиеся наличием слоя фиброзной ткани, отделяющей полость от окружающих тканей).
- По тяжести поражения. Выделяют легкие (степень развития незначительна, не требуют лечения), средние (характеризуются значительным размером, для лечения требуется использование консервативного или оперативного лечения) и тяжелые (большие по размеру полости, отличающиеся большей болезненностью и более темным окрасом окружающих тканей, часто осложняются сопутствующими инфекциями и являются абсолютным показанием для проведения оперативного лечения).
Симптомы
Первыми признаками является возникновение болевых ощущений и местного отека. Главным отличием гематомы от других травматических поражений мягких тканей является более выраженная локализация припухлости, а также отсутствие мягкого перехода от пораженных структур к здоровым.
С течением времени отечность переходит на здоровые ткани, усиливается болезненность, ограничивается подвижность. Появляются жалобы на ощущение давления и распирания в травмированной зоне.
При поверхностной локализации образования, окружающие ткани окрашиваются в синий цвет. При более глубокой локализации проявляется повышение температуры кожных покровов, цвет которых практически не изменяется.
При пальпировании места образования отсутствует флуктуация, хорошо определяется наличие уплотнение и резкой боли. После формирования содержащей кровь полости, отчетливо проявляется такой положительный симптом, как зыбление.
Вначале травмированная область при пальпации напряжена, после уменьшения отека плотность травмированной области значительно снижается. При благоприятном течении заболевания происходит постепенное уменьшение отечности и выраженности болевых ощущений, а при неблагоприятном – увеличивается болезненность, появляется скованность во время движений.
Лечение внутримозговой гематомы в ЦЭЛТ
Лечение гематом проводится с применением консервативных и нейрохирургических методик. Их выбор зависит от результатов диагностики и индивидуальных показаний пациента.
| Методики лечения гематомы | В чём заключается? |
|---|---|
| Консервативные | Показано пациентам, сохранившим ясность сознания при гематомах до 30-ти мм и отсутствии признаков компрессии продолговатого мозга. Лечение предусматривает введение препаратов, снижающих проницаемость сосудистых стенок. Процедура проводится под контролем компьютерной томографии. |
| Нейрохирургические | Целесообразны при крупных гематомах с ярко проявленными очаговыми симптомами. В зависимости от ситуации применяют следующие способы удаления:
Если гематомы множественные, удаляют как правило, лишь самые крупные. |
В отделении неврологии ЦЭЛТ ведут приём неврологи и нейрохирурги с многолетним опытом научной и практической работы. Вы можете записаться к ним на приём онлайн на нашем сайте или связавшись с нашими операторами: +7 (495) 788 33 88.
- Переломы позвонков
- Пластика дефектов костей черепа
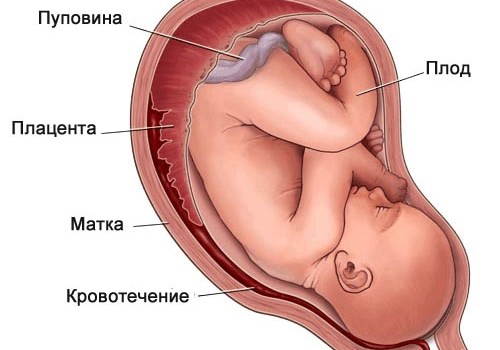
Ретроамниотическая гематома
Обнаружение ретроамниотической гематомы на УЗИ происходит на ранних сроках, в первом триместре. Само название заболевания говорит о том, что это гематома, образовавшаяся между стенкой матки и амниотической оболочкой.
Амниотическая оболочка или водная оболочка — это то, в чем находится плод в утробе, т.е. это стенки некого резервуара, в котором содержатся плод и амниотическая жидкость (околоплодные воды). Основной задачей амниотической оболочки считается выработка амниотической жидкости и предотвращение попадания внутрь инфекций, а также защита малыша от внешних факторов.
Диагностика субдуральных гематом
Распознавание субдуральной гематомы может быть серьёзно затруднено разнообразием её клинических проявлений. Для того чтобы правильно поставить диагноз учитывает следующие факторы:
- Характер и особенности травматического повреждения;
- Развитие нарушений сознания;
- Наличие/отсутствие светлого промежутка;
- Неврологический статус пациента.
Инструментальные диагностические исследования, которые назначают пациенту, представлены следующим:
- Рентгенография черепной коробки;
- Детальный (офтальмоскопия);
- Церебральная ангиография (исследование сосудов головного мозга);
- Компьютерная и в т.ч. и с контрастом.
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
- Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.
- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам
Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Последствия и прогноз
Ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути.
Неблагоприятным прогностическим признаком являются размеры гематомы около 60см3, или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Возможные последствия (в порядке уменьшения вероятности):
- самопроизвольный аборт;
- замершая беременность (несостоявшийся выкидыш);
- хроническая внутриутробная гипоксия плода;
- задержка внутриутробного развития плода.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах