Брадикардия плода при беременности: насколько опасна и что делать?
Содержание:
- Показатель нормы АЧТВ
- Таблица ЧСС эмбриона по неделям
- Способы выслушивания сердцебиения
- Терапия
- Суть патологии
- Лечение диабета беременных
- Анализ крови на паратгормон
- Что является причиной выявления кровяных следов в моче у беременных?
- Регулярно занимайтесь спортом
- Подготовка к КТГ
- Что такое вариабельность сердечного ритма (ВСР)?
- Диабет беременных — последствия для ребенка
Показатель нормы АЧТВ
Показатель АЧТВ измеряют в секундах. Референсные значения для каждой лаборатории могут немного отличаться (с учетом калибровки оборудования и выбора реагентов), но в большинстве случаев клиницисты придерживаются крайних границ в пределах от 21 до 39 секунд.
Норма и расшифровка АЧТВ
Значение, как правило, включено в состав показателей гемостазиограммы, поэтому итоговая оценка должна проводиться в совокупности (например, с ПТР). При отклонении от нормы других участников коагулограммы уровень АЧТВ может отклоняться на 30-40%.
Однако время свертывания имеет и самостоятельную расшифровку:
- если показатель АЧТВ превышает верхний порог нормы, возникает состояние гипокоагуляции, когда кровь сворачивается либо очень медленно, либо не сворачивается вообще;
- низкий АЧТВ является симптомом гиперкоагуляции, когда система свертывания работает слишком активно, что может привести к риску образования тромбозов и тромбоэмболий.
Определение АЧТВ при беременности
Отдельного внимания заслуживает норма АЧТВ у женщин в период беременности. Смена гормонального фона и формирование дополнительного круга кровообращения (для ребенка) заставляет систему гемостаза реагировать изменением значений гемостазиограммы. Повышается уровень фибриногена, что автоматически провоцирует сокращение активированного тромбопластинового времени. Таким образом, норма АЧТВ у беременных женщин может сокращаться до пределов в 14-20 секунд. Допустимый диапазон уменьшается до 5-6 пунктов (в сравнении с 10-17 у обычных людей), поэтому необходим постоянный пристальный контроль за ситуацией:
- Снижение АЧТВ до уровня <14 секунд провоцирует риск тромбозов, опасный для жизни как матери, так и развивающегося плода. Затрагивая сосуды плаценты, тромб приводит к ее преждевременному отслоению.
- Повышение АЧТВ крови до уровня >20 секунд способно вызвать маточное кровотечение.
При нормально развивающейся беременности анализ на АЧТВ рекомендуют проводить каждый триместр. Для женщин в группе риска, врач-акушер назначает дополнительный внеплановый контроль. Роль фактора риска могут сыграть:
- наследственность;
- наличие сердечно-сосудистых патологий (в том числе гипертоническая болезнь);
- гипертонус матки;
- поздний токсикоз беременности (гестоз);
- повышение белка в моче.
Причины повышенного или пониженного АЧТВ
АЧТВ выше нормы возникает из-за недостатка плазменных факторов свертывания или при низком уровне белка фибриногена. Причиной этого могут стать:
- дефицит витамина К (важный участник синтеза протромбина);
- недостаток прекалликреина (специфические протеазы, катализирующие синтез кининов — участников воспалительного процесса, которые увеличивают продукцию факторов коагуляции);
- поражение печени (основное место синтеза протромбина);
- высокий уровень волчаночных антител (действуют как сильные антикоагулянты, нарушая естественный процесс свертывания);
- прием гепариновых препаратов;
- дополнительное воздействие на организм биологически активных веществ.ю замедляющих полимеризацию белковых образований в системе свертывания (миеломные пептиды, продукты распада фибриногена);
- переливания большого объема крови;
- хронический гломерулонефрит;
- заболевания соединительной ткани;
- болезнь Виллебранда и синдром Хагемана (генетически обусловленный дефицит плазменного фактора);
- Синдром диссеминированного внутрисосудистого свертывания (АЧТВ повышен на 2-3 стадии заболевания) и антифосфолипидный синдромы.
Причин для показателя АЧТВ ниже нормы намного меньше. Как правило, это активация внутреннего механизма коагуляции при превышении уровня некоторых факторов свертывания или при их повышенной резистентности к специфическому С-белку. Кроме того, повышенное тромбообразование может развиваться на начальной (гиперкоагуляционной) стадии ДВС-синдрома или в результате приема гормональных препаратов.
Таблица ЧСС эмбриона по неделям
Сердцебиение плода при беременности проверяют каждой женщине, стоящей на учете. Этот показатель позволяет:
- подтвердить сам факт беременности. После первой задержки женщина отправляется на диагностику. По УЗИ уже с 3-й недели можно услышать стук сердца. Если сердечная деятельность плода не наблюдается, через некоторое время снова делают УЗИ. Отсутствие сердцебиения говорит о замершей беременности;
- оценить состояние плода. Сердечко ребенка чутко реагирует на изменения. Стресс, заболевание матери, количество кислорода в окружающем пространстве, фазы сна и отдыха сразу отражаются на ЧСС. Если сердечко бьется слишком часто долгое время, нарушено кровоснабжение плода. Если замедлено, это говорит об ухудшении состояния малыша. Методы правки во многом зависят от того, на каком сроке сердцебиение стало патологическим;
- контроль состояния плода в родах. В процессе родов ребенок испытывает сильную нагрузку и нехватку кислорода. Контроль ЧСС позволяет определить такие трудности, как пережатие пуповиной, отслойку плаценты, и предпринять экстренные шаги для устранения последствий. В родах ЧСС ребенка проверяют после каждой схватки.
Есть поверье, что по ЧСС плода можно определить пол ребенка. Якобы у девочек сердцебиение 150-170 ударов в минуту, а у мальчиков – 130-150. Поэтому многие думают, что если по УЗИ сердце плода 146 ударов в минуту, или, например, 137, 143, значит, родится мальчик. А кто будет при 167 ударах, или 158, 172 – мальчик.
Эта гипотеза никак не подтверждается научно. Пол по ЧСС узнать может быть определен только с достоверностью 50%. ЧСС у мальчиков и девочек отражает способность сражаться с нехваткой кислорода. А половая принадлежность не имеет никакого влияния на эту способность.
Если хочется узнать пол будущего ребенка, обратитесь к специалисту УЗИ. Определить половую принадлежность можно с 15-16 недели.
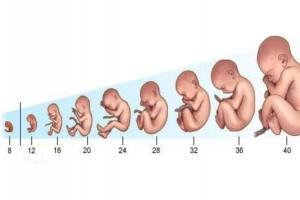
Частота сокращений сердца меняется не только по фазам активности малыша, но и в зависимости от сроков беременности.
- на 7 неделе норма составляет 115 сокращений;
- на 8-й биение сердца может подскакивать до 170 ударов в минуту;
- на сроке 11 недель ЧСС обычно держится на 150 ударах. Допустимы незначительные отклонения в большую или меньшую сторону.
Начиная с тринадцатой недели врачи постоянно и ЧСС по УЗИ, проверяют характер и ритм, расположение сердца.
Со второго триместра частота сокращений стабилизируется и составляет 140-160 ударов. Если пульс быстрый, например, 170-180, это свидетельствует о кислородном голодании. Если низкий, менее 120 – о гипоксии плода.
Наблюдение у врача
Норма пульса малыша:
| Недели беременности | Количество сокращений в минуту |
| 4-6 | 80-85 |
| 6 | 100-135 |
| 7 | 115-130 |
| 8 | ЧСС 150 ударов в минуту. Показатели до 170 – в пределах нормы. |
| 9-10 | 170-190 |
| 11-40 | 140-160 |
Таким образом, количество 125 ударов является нормой для начальных сроков беременности. На поздних он считается слабым и требует дополнительного обследования.
А пульс 153, 162, 166 ударов в минуту естественный для сроков 11-40 недель, для 4-7-й он патологический.
Можно узнать пол плода
При определении ЧСС врач оценивает не только сердцебиение плода, но учитывает дополнительные факторы: наличие заболевания у матери, время прослушивания, спит малыш или находится в активном состоянии.
Когда будущая мама захочет послушать, как бьется сердце ребенка, необязательно посещать поликлинику. Звук эмбрионального развития можно услышать следующими способами:
стетоскоп. Обычная акушерская трубочка стоит недорого и позволяет прослушать сердечко малыша. Потребуется терпеливый помощник
Важно научиться отличать сердце от звуков движений ребенка, пульса, перистальтики матери. Эффективен с 18-25 недели;
фетальный допплер
Подойдет тем, у кого нет времени на освоение стетоскопа. Портативный ультразвуковой детектор работает по принципу КТГ, только не дает графическое изображение. В комплекте обычно есть наушники. Этот прибор действует с 8-12 недели, а пользоваться им можно вплоть до 38-39-й;
приложив ухо к животу. Метод подходит для поздних сроков, в 3-м триместре. Место прикладывания зависит от расположения плода. Если малыш лежит головой вниз, приложите ухо в месте ниже пупка. При тазовом предлежании – выше. Обычно этим методом пользуются мужчины, чтобы услышать зарождающуюся в утробе жизнь.
Способы выслушивания сердцебиения
- 1. УЗИ (ультразвуковое исследование)
Таким способом исследование сердца проводят с первого по пятый месяц беременности. В более ранние сроки исследование проводится трансвагинально (через влагалище), позднее – трансабдоминально (через стенку живота).
УЗИ делает возможным определение различных патологий развития даже в ранние сроки. Всего положено сделать 3 УЗИ за беременность. Уже самое первое УЗИ определяет сердечные сокращения, на втором – просматриваются камеры сердца для исключения пороков или других отклонений. Если врач имеет какие-либо подозрения по поводу состояния сердца ребенка, то он может назначить дополнительные обследования для визуализации всех 4-х камер сердца. Таким образом выявляют почти 75 % возможных патологий развития сердца.
Во 2 и 3 триместрах также определяются объем и положение сердца, в норме оно располагается примерно на треть объема грудной клетки.
- 2. КТГ (кардиотокография)
Представляет собой регистрацию и анализ работы сердца плода в различных условиях (вариабельность ритма): при движении, при отсутствии движений, при маточных сокращениях и действии различных раздражителей. Таким методом возможно определить дефицит кислорода, когда он имеется.
Гипоксия (кислородная недостаточность) опасна тем, что снижает адаптивные возможности организма, приводит к замедлению развития и роста и возникновению различных патологий в родовой период и в период после родов.
При помощи КТГ определяется базальный ритм и вариабельность ритма. Базальным ритмом называется ЧСС при отсутствии движения и в движении ребенка. При этом норма ЧСС в покое примерно 109 — 159 ударов в минуту, а в движении – до 190. Вариабельность ритма представляет собой разность частоты сердечных сокращений в покое и в движении. Норма вариабельности ритма составляет не меньше 5 и не больше 25 сокращений.
Изменение этих значений может говорить о патологиях развития, однако на основании самих по себе этих значений нельзя ставить диагноз, нужны дополнительные исследования.
Существует 2 вида КТГ:
- непрямая или наружная – исследование работы сердца ребенка и сокращений матки женщины трансабдоминальным способом, датчики накладывают на живот матери. У этого метода не имеется противопоказаний, он может использоваться и во время беременности, и во время родов.
- прямая (внутренняя) – очень редко применяется. Он может использоваться только в период родов. Исследование производится ЭКГ-электродом, прикрепляемым на голову ребенка, и датчиком, который вводится в полость матки.
Результат исследования представляют по балльной системе:
- от 9 до 12 – норма;
- от 6 до 8 – небольшая гипоксия, назначают повторное обследование на следующий день;
- 5 – сильная нехватка кислорода, угрожающая ребенку, что является показанием к ЭКС.
- 3. Аускультация
Этот метод можно применять с пятого месяца беременности. Аускультация – это выслушивание тонов сердца при помощи стетоскопа через брюшную стенку беременной. Данная процедура проводится и во время визитов будущей мамы к гинекологу, и во время родов с интервалом в 20 минут для слежения за состоянием малыша. Во время аускультации врач определяет положение ребенка.
Определение положения плода при помощи аускультации:
- сердцебиение выслушивается ниже пупка женщины — следовательно, предлежание головное;
- сердцебиение выслушивается вровень с пупком – значит, положение плода поперечное;
- сердцебиение определяется выше пупка – следовательно, плод в тазовом предлежании.
Также аускультация выявляет ритмичность и характер сердцебиения, а значит, и возможную гипоксию и патологии развития сердца.
Аускультация неэффективна, если:
- расположение детского места по передней стенке матки,
- слишком большое количество околоплодных вод или наоборот маловодие,
- более одного плода в матке,
- ожирение беременной.
Однако все же аускультация – метод довольно надежный и простой в применении.
Терапия
Своевременное обращение к лечащему врачу – обязательный шаг, который должна сделать беременная женщина, заметив выделение крови вместе с мочой. Как говорит статистика, только каждый третий случай носит патологический характер, но не стоит медлить, ведь вовремя предоставленная медицинская помощь избавит вас от нервных волнительных предрассудков по поводу вашего здоровья. Выбор методов лечения напрямую зависит от выявленной болезни. Правильно определенная причина гематурии направит врача на поиск подходящего именно вам курса лечения. Но помните, в данном случае даже подтверждение анализов о гематурии не позволяет вам приступать к самолечению.
Посетив нашу больницу, вы ощутите, что такое качественное и профессиональное медицинское обслуживание. Современные лаборатории и оборудование, вежливый персонал, квалифицированные врачи предоставят вам возможность в кратчайшее сроки поправить и ваше, и вашей малютки здоровье.
Полезная информация по теме:
- Определение крови в моче
- Причины крови в моче
- Обследование при крове в моче
- Кровь в моче
- Кровь в моче у детей
- Кровь в моче у женщин
- Кровь в моче у мужчин
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Назад в раздел
Суть патологии
В норме желудочки не сокращаются в собственном режиме. Все сердечные сокращения происходят слаженно, а ритм задается синоатриальным узлом.
Это комплекс нервных клеток, способных вырабатывать электрический импульс. Он расположен в верхнем углу правого предсердия. У здорового человека синоатриальный узел вырабатывает 60-80 импульсов в минуту.
После того, как импульс появился в СА-узле, он распространяется по всему миокарду по специальной проводящей системе. Это сеть нервных клеток и волокон, обеспечивающих сокращение каждого отдела сердца.
На желудочки импульс распространяется из атриовентрикулярного узла Далее начинается проводящая система желудочков, состоящая из пучка Гиса, двух его ножек и волокон Пуркинье (фото). Эти элементы обеспечивают сокращение всех участков желудочков.
Проводящая система желудочков
При каких-либо изменениях в проводящей системе развивается нарушение внутрижелудочковой проводимости. Чаще это состояние оказывается незаметным для общей сократительной функции сердца, но иногда могут развиваться нарушения ритма.
Причины
Иногда нарушение проводимости может возникать на фоне полного здоровья.
Но чаще для этого есть предрасполагающие факторы:
- вредные привычки;
- стрессы;
- заболевания сердца;
- гипертония;
- тиреотоксикоз;
- действие некоторых лекарств;
- заболевания легких.
Преходящие нарушения проводимости могут возникать при обезвоживании.
Лечение диабета беременных
Диета при сахарном диабете беременных
В большинстве случаев достаточно соблюдения специальной диеты, рекомендованной диетологом на основании индекса массы тела беременной и ее вкусовых предпочтений. Эффективность диетотерапии определяется сохранением нормальных показателей глюкозы в крови.
Диета при диабете беременных рекомендует:
- Исключить простые углеводы — сладости, выпечку, белый хлеб, мёд, сахар, варенье, сладкие напитки и фрукты, мороженое.
- Ограничить сложные углеводы – крупы (манку, рис – исключить), картофель, кукуруза, бобовые, макаронные изделия из твёрдых сортов пшеницы. Распределить их приём равномерно на несколько приёмов пищи в течение дня, чтобы исключить голодание (вызывает образование кетоновых тел).
- Употреблять достаточное количество белка – мясо, рыба, морепродукты, птица, грибы, яйца, твёрдый сыр, молочные и кисломолочные продукты средней жирности (3-5%).
- Необходимо обогатить рацион клетчаткой и витаминами – зелень, овощи (кроме варёной моркови и свеклы), кисло-сладкие ягоды (виноград исключить).
- Правильно выбирать жиры, не превышать рекомендованное врачом их количество – растительные масла (добавлять в готовые блюда), орехи, семечки. Животные жиры (сливочное масло, колбасы) – ограничить.
- При готовке варить, тушить, готовить на пару и запекать блюда. Не жарить. Не готовить во фритюре.
Детально меню беременной при гестационном сахарном диабете составит врач, учитывая индивидуальные особенности каждой конкретной женщины.
Использовать в чистом виде стол №9 при сахарном диабете беременной не стоит из-за существенного ограничения его калорийности. Подробно, что можно кушать при диабете беременных расскажет врач на очной консультации.
Фармакотерапия
В тех случаях, когда с помощью диеты не удается достичь желаемого контроля уровня гликемии в крове, есть признаки негативного влияния на плод — прибегают к назначению лекарственных препаратов – инсулина. При диабете беременных нельзя использовать сахароснижающие препараты в таблетках. Инсулинотерапию назначает врач-эндокринолог. Беременных с сахарным диабетом, находящихся на инсулинотерапии, ведут совместно эндокринолог, терапевт и акушер-гинеколог.
Физическая активность
Пациенткам рекомендуется регулярная физическая активность – прогулки на свежем воздухе (не менее 150 минут в неделю), плавание.
Анализ крови на паратгормон
Анализ на паратгормон является одним из наиболее важных в перечне обследований, назначаемых при подозрении на нарушения обмена кальция, в том числе и при развитии остеопороза. Кровь на паратгормон обычно сдают одновременно с анализом на ионизированный кальций, фосфор, кальцитонин, поскольку такой блок исследований дает возможность врачу-эндокринологу наиболее полно оценивать состояние обмена. Очень желательно также выполнить сразу и денситометрию – исследование плотности костной ткани, которое показывает вероятность развития переломов костей.
Паратгормон – анализ, качество выполнения которого очень различается между различными лабораториями. В настоящее время наиболее распространенными методами выполнения анализа крови на паратгормон являются иммуноферментный (так называемый метод 2-го поколения) и иммунохемилюминесцентный (метод 3-го поколения).
Большинство лабораторий проводит анализ паратгормона с использованием метода 2-го поколения, поскольку оборудование и реагенты для иммуноферментного анализа (ИФА) стоят недорого – можно использовать даже реагенты отечественного производства. Вместе с тем, использование метода ИФА приводит к снижению точности анализа паратгормона в крови и возрастанию погрешности.
Специализированная лаборатория Северо-Западного центра эндокринологии использует для выполнения анализа на паратгормон автоматический иммунохемилюминесцентный анализатор 3-го поколения DiaSorin Liaison XL (Италия)
– аппарат с исключительно высокой точностью анализа. В работе эндокринологов нашего центра точность такого исследования, как анализ крови на паратгормон, является основной диагностики, поэтому к вопросам качества исследования мы подходим очень серьезно. Специализированная лаборатория центра НИКОГДА не выполняет анализ паратгормона методом 2-го поколения и НИКОГДА не использует ни отечественных, ни китайских реагентов – только реагенты итальянского производства компании DiaSorin.
Если Вы решаете, где сдать паратгормон, и не уверены, какие анализы при этом стоит сдать дополнительно – проведите следующий анализ крови: паратгормон и кальций (очень желательно — ионизированный), фосфор, кальцитонин. Если Вы сдадите еще и суточную мочу на кальций – будет просто замечательно, любой эндокринолог оценит Вашу начитанность в вопросах сдачи анализов.
В лаборатории центра эндокринологии анализ на ионизированный кальций проводится с использованием автоматического биохимического анализатора Olympus AU-680 (Япония) – высокопроизводительного автомата высокой точности, способного проводить в час до 680 биохимических тестов! В сочетании с высокой точностью анализов на паратгормон и кальцитонин, точный анализ на кальций обеспечит оптимальные результаты диагностики.
Что является причиной выявления кровяных следов в моче у беременных?
Гематурия не является заболеванием как таковым. Она выступает только последствием, синдромом такого-то заболевания.
Поэтому причины гематурии у беременных кроются в самых болезнях. Кровь в моче у беременных присутствует при:
- разрыве мочевого пузыря;
- инфекции в мочеполовых органах, органах малого таза;
- диабете;
- волчанке;
- микрокровоизлиянии;
- пиелонефрите;
- цистите.
Если беременная болеет мочекаменной болезнью, то кровь могла возникнуть при движении самих камней, которые сдвинулись с места и нарушили целостность внутренней среды организма. Опасным для беременных женщин является сопровождение кровяной мочи неприятными ощущениями в области живота, повышенной температурой тела, ведь эти симптомы указывают на серьезные повреждения почек или же мочевого пузыря.
Регулярно занимайтесь спортом
Физическая нагрузка может как усиливать, так и уменьшать уровень кортизола — это зависит от продолжительности и интенсивности упражнений. Несмотря на пользу занятий спортом — это все же нагрузка и стресс для организма. Поэтому в результате интенсивных упражнений кортизол обычно ненадолго повышается, но затем падает ночью.
При этом упражнения средней интенсивности не приводят к повышению уровня гормона стресса. Как и интенсивные тренировки, умеренная нагрузка связана со снижением уровня кортизола в ночное время.
С помощью регулярных упражнений можно контролировать уровень кортизола. А помимо снижения гормона стресса, спорт хорошо влияет на микробиоту. Но лучше избегать напряженных вечерних тренировок, которые не дадут вам уснуть. Физическая активность полезна не только для тела — многие врачи рекомендуют ее и для улучшения психического здоровья.
Подготовка к КТГ
Исследование проходит амбулаторно, в женской консультации. Это не больно и абсолютно безвредно. Поэтому волноваться не следует. Ведь КТГ — это обязательная процедура, которая позволит оценить состояние вашего малыша и в случае проблем поддержать его силы.
Перед проведением кардиотокографии необходимо:
- Хорошо выспаться. Если мама спокойна и достаточно отдохнула, малыш будет чувствовать себя хорошо и продемонстрирует хорошие результаты.
- Поесть перед выходом из дома. Посчитайте, сколько времени займет дорога до женской консультации и примите пищу в таком количестве, чтобы в кабинет гинеколога зайти сытой, но не испытывая чувство пресыщения.
- Придите в женскую консультацию немного раньше назначенного времени. Отдохните, восстановите дыхание, расслабьтесь — так восстановится ваш сердечный ритм.
- Возможно, вам нужно посетить туалет. По времени КТГ займет не менее 30 минут, подготовьтесь к этому заранее, чтобы не испытывать неудобства и не волноваться.
- Курить и употреблять спиртное — ни накануне, ни тем более перед проведением процедуры.
Что такое вариабельность сердечного ритма (ВСР)?
Термин «вариабельность сердечного ритма (ВСР)» становится всё популярнее, так как исследования этого показателя продолжают идентифицировать его связь со спортивными результатами и восстановлением (1). Помимо этого, в настоящее время доступно множество приложений для контроля ВСР при помощи смартфона (2).
ВСР – просто различия во времени между последовательными сердцебиениями, известное также, как R-R интервал или межударный интервал (Рисунок 1). Время между каждым ударом сердца не фиксировано/постоянно, оно изменяется между ударами, отсюда и название «вариабельность сердечного ритма».
Рис. 1. Вариабельность сердечного ритма.
Традиционно ВСР оценивали при помощи электрокардиограммы (ЭКГ), но с развитием технологий теперь можно надёжно измерять его при помощи смартфона, с датчиком на груди (3) или на пальце (4). Несмотря на множество других показателей при измерении ВСР, наиболее распространённый и, вероятно, надёжный – технически известный как «квадратный корень из средней суммы квадратов разностей между соседними R-R интервалами (RMSSD)» (5). В спорте ВСР наиболее часто оценивают с использованием показателя RMSSD. Другие два популярных показателя ВСР, которые используются в спортивной науке: высокочастотная мощность (HFP) и стандартное отклонение вариабельности случайного межударного R-R интервала (SD 1) (6).
Помимо значимости ВСР для спортивных результатов, она в основном используется в клинике. Показана способность ВСР прогнозировать смертность после сердечного приступа (7, 8), а также связь с застойной сердечной недостаточностью (9), диабетической невропатией (10, 11, 12), депрессией (13, 14), состоянием после пересадки сердца (15), подверженностью синдрому внезапной детской смерти (SIDS) и низкой выживаемостью недоношенных детей (16).
Диабет беременных — последствия для ребенка
Крупный непропорциональный плод. Самым важным и частым осложнением диабета беременных является нарушение роста внутриутробного плода. Развиваясь в условиях повышенного уровня глюкозы крови, которая проникает через фетоплацентарный барьер, плод вынужден компенсировать повышенный уровень сахара с помощью собственного инсулина. В связи с тем, что строение инсулина и гормона роста очень схожи, высокий уровень инсулина стимулирует рост плода. Проблема в том, что развивается крупный плод. У такого плода пропорции тела отличаются от пропорций правильно развивающихся новорожденных, у которых объем головы больше, чем объем плечевого пояса. У плодов при некомпенсированном гестационном диабете размер плечевого пояса преобладает, увеличиваются размеры живота. Это приводит к тому, что во время родов после прохождения головы плода через родовые пути плечи могут застрять (дистоция плечиков) и ребенок вместе с матерью может получить сильную травму либо погибнуть.
Многоводие или маловодие. Кроме того при гестационном диабете может нарушаться баланс количества околоплодных вод и развивается либо многоводие, либо маловодие. Это является серьезным фактором риска внутриутробной гибели плода или преждевременных родов.
Недоразвитие лёгких. При диабете беременных легкие плода созревают позже, так как нарушена выработка сурфактанта (специальной смазки внутренних стенок альвеол, где происходит обмен кислорода в легких). Поэтому преждевременные роды при гестационном диабете особенно опасны.
Гипогликемия и обменные нарушения у плода. Из-за постоянной повышенной выработки собственного инсулина во время беременности сразу после родов ребенок оказывается в состоянии гипогликемии с нарушением электролитного обмена, что угрожает его жизни.
Все это диктует необходимость как можно более раннего выявления гестационного диабета беременных, уровня сахара в крови беременной женщины и не допустить развития осложнений.