Панариций
Содержание:
- Этиология и патогенез
- Диагностика кандидоза околоногтевых валиков и ногтей
- Врач-хирург Клиники на Комарова рекомендует
- Анатомическое строение кисти и пальцев
- 4.Лечение
- Симптомы панариция
- Классификация
- Куда обращаться при появлении фурункула на ягодице
- Панариций: клинические рекомендации и общие данные
- Панариций у ребёнка
- 1.Общие сведения
- Методы диагностики и лечения
- Классификация панариция
- Симптомы панариция
- Профилактика
- Диагноз
- Как распознать панариций?
Этиология и патогенез
Наиболее распространенным возбудителем П. является белый или золотистый гемолитический стафилококк в монокультуре или в ассоциации с другими микробами. Реже воспаление обусловливается кишечной палочкой, протеем, стрептококком и др. Иногда причиной заболевания служит гнилостная, а также грибковая инфекция.
Микробы проникают в ткани из окружающей среды или поверхностных слоев кожи пальца при мелких, особенно не санированных повреждениях (ссадины, раны, нанесенные острыми предметами — иголками, металлическими стружками, деревянными занозами и др.); крайне редко инфицирование происходит гематогенным путем.
Возникновению П. способствуют снижение иммунологической реактивности организма, истощение, нарушение обмена веществ, эндокринные заболевания, а также длительное воздействие на кожу рук раздражающих веществ, холода, влаги, вибрации, при к-рых наступают расстройства микроциркуляции и трофики тканей, нарушается защитная функция кожи. Экспериментально доказано, что многие хим. вещества и металлы (медь, цинк, кобальт, хром и др.), попадая в рану, оказывают на ткани токсическое действие и также способствуют возникновению П.
Дальнейшее развитие и особенности течения П. в отличие от гнойных заболеваний других локализаций в значительной мере определяются особенностями анатомического строения пальца: обилием на небольшом протяжении функционально важных образований (фиброзные влагалища, сухожилия, синовиальные влагалища, сосуды, элементы, образующие суставы), ячеистостью расположения подкожной клетчатки, пронизанной фиброзными перемычками. Все эти факторы способствуют проникновению инфекции вглубь и переходу ее на сухожилия и костно-суставной аппарат. Фаза серозного пропитывания тканей обычно короткая, быстро сменяется фазой гнойно-некротического воспаления, т. к. скопление экссудата в замкнутых пространствах приводит в короткие сроки к нарушению кровообращения, некрозу тканей, гнойному их расплавлению.
Диагностика кандидоза околоногтевых валиков и ногтей
Клинический диагноз кандидозной паронихии и онихии необходимо подтверждать микроскопическим и культуральными исследованиями. Существенную роль в диагностике кандидоза играет нарастание титpa колонии при многократных посевах в течение нескольких дней или прогрессировании заболевания.
Дифференциальная диагностика кандидоза околоногтевых валиков и ногтей
Кандидозную паронихию следует дифференцировать от стрептококковой паронихии. Поражение ногтевых пластинок при кандидозе может напоминать онихомикоз, обусловленный нитчатыми грибами, а также псориаз ногтей и околоногтевых валиков.
Врач-хирург Клиники на Комарова рекомендует
«В первые 1–2 дня возможно консервативное лечение формирующегося панариция при помощи полуспиртовых компрессов или ванночек с гипертоническим раствором соли – но положительный эффект от них наступает лишь в 20-30% случаев (ни в коем случае не пользуйтесь повязками с ихтиоловой мазью или мазью Вишневского – они лишь ускоряют нагноение).
Критерием окончательного формирования панариция в гнойной хирургии является «бессонная ночь» — после таких ночей пациенты обычно без лишних уговоров приходят к хирургу за оперативным лечением. Попытки самолечения неприемлемы, так как могут закончиться развитием панариция вглубь. Это приведет к появлению таких его форм, как сухожильный и костный панариций, что значительно усложняет лечение и ухудшает исход.
Подкожный или подногтевой панариций – заболевание, при котором хирург может вылечить пациента амбулаторно. Госпитализация не нужна, однако после операции необходимо проводить перевязки столько, сколько потребуется врачу для адекватного контроля за раной.
Операция выполняется под местной анестезией, рана очищается от гноя и заживает в период от 5 до 10 дней.
Уже в первый же день после операции наступает видимое облегчение, пациенту проводится курс лекарственной терапии антибактериальными препаратами и анальгетиками.
В периоде восстановления пациенту можно назначить физиотерапевтическое лечение для ускорения процессов регенерации.
Записаться на прием к врачу хирургу вы можете по телефону +7 (423) 243 14 15, 240 2727.
Стоимость консультативного приема 1 500 рублей.
Анатомическое строение кисти и пальцев
Анатомия пальцев Указательный (II), средний (III), безымянный (IV), мизинец (V) пальцыБольшой палецНоготь Ноготь имеет:
- Тело — видимая часть ногтя.
- Корень (ногтевой матрикс) — задняя часть ногтевой пластинки, которая практически полностью находится под ногтевым валиком. В основании ногтя выступает лишь его небольшой участок беловатого цвета полулунной формы (лунка).
Кожа Подкожно-жировая клетчаткаКровоснабжение пальцевИннервация пальцев СухожилияСухожильные синовиальные влагалища
- II, III и IV пальцев изолированы. Они начинаются у основания первых фаланг пальцев и заканчиваются на основании ногтевых фаланг.
- I пальца берет свое начало от основания лучевой кости (кость предплечья), заканчиваясь у основания ногтевой фаланги.
- V пальца начинается чуть выше запястья, затем направляется в середину ладони, где расширяется, образуя мешок. Далее оно сужается и доходит до основания ногтевой фаланги мизинца.
- Возникает выраженная боль.
- Воспалительная жидкость или гной быстро направляются вглубь лежащие ткани и распространяются по сухожильным влагалищам, приводя к образованию осложнений (флегмона и другие).
- Сухожилия, сосуды и нервные ветки нередко сдавливаются воспалительной жидкостью, поэтому в течение 48-72 часов могут погибнуть.
4.Лечение
В начале статьи не случайно подчеркивается необходимость немедленного обращения к врачу (это может быть любой ближайший травматологический или фельдшерский пункт, поликлиника, больница любого профиля и т.д.). В данном случае фактор времени играет одну из ведущих ролей в плане прогноза: чем раньше оказывается помощь, тем выше шансы избежать тяжелых осложнений. И если на ранних стадиях, как правило, удается обойтись консервативной терапией, то по мере развития гнойно-воспалительного процесса, его распространения на окружающие ткани, – более сложным становится необходимое хирургическое вмешательство. Суть его заключается во вскрытии гнойной полости, дренировании экссудата, антисептической обработке. Наиболее тяжелые и запущенные случаи панариция заканчиваются масштабным тканевым некрозом и неизбежной ампутацией пальца (а иногда и не только пальца).
Симптомы панариция
симптомы заболевания
- Вначале возникает чувство жжения и распирания.
- Затем появляется небольшая пульсирующая и тянущая боль, которая усиливается постепенно. Особенно она выражена при опускании руки вниз. По мере прогрессирования недуга она приобретает выраженный пульсирующий характер, а иногда даже мешает спать.
- Местно отмечается припухлость (отек) и напряжение мягких тканей, которые больше распространяются на тыльную поверхность пальца.
- Покраснение кожи наблюдается редко.
- Повышается температура тела и нарушается общее состояние при прогрессировании процесса.
антибиотиков
Сухожильный панариций
Симптомы
- Спустя 2-3 часа после травмы появляется резко выраженная пульсирующая боль, усиливающаяся при малейшем движении.
- Быстро нарастает отек, который может распространяться как на тыльную поверхность пальца, так и на ладонную. А в случае повреждения сухожильных влагалищ I и V пальцев иногда переходит и на предплечье. Палец при этом выглядит как «сосиска».
- Нарушается свободное движение пальца, и он принимает полусогнутое положение.
- Кожа краснеет (гиперемия).
- По мере прогрессирования заболевания появляются симптомы интоксикации: нарушается общее состояние, повышается температура тела, возникает головная боль.
- Имеется боль по ходу сухожильного влагалища.
Суставной панариций
Симптомы
- Возникает выраженная боль в месте пораженного сустава, которая резко усиливается при малейшем движении пальца. Однако нередко болит весь палец.
- Нарастает отек и покраснение сустава, но больше с тыльной стороны. Постепенно они распространяются на весь палец.
- Иногда появляются патологические движения пальца (движения, которые в норме отсутствуют) и хрустящий звук, если в процесс вовлекаются связки.
- Постепенно нарастают симптомы общей интоксикации: повышается температура тела, больные жалуются на плохое общее самочувствие, тошноту, головную боль, учащение сердцебиения.
Подногтевой панариций
Симптомы
- Ярко выраженная пульсирующая боль на месте поражения. Поскольку очаг воспаления находится под ногтевой пластиной, а она неподвижна.
- Сквозь ногтевую пластину иногда просвечивается гной.
- Возникает отек и покраснение околоногтевого валика, а иногда и кончика пальца.
- Спустя двое-трое суток ногтевая пластина отслаивается на незначительном участке, потому что гной приподнимает её. При этом состояние больных несколько улучшается, а боль уменьшается.
Паронихий (околоногтевой панариций)
Симптомы
- Возникает выраженная боль в месте поражения.
- Напрягается и краснеет кожа околоногтевого валика и ногтевой фаланги.
- При поверхностной форме сквозь кожу начинает просвечиваться полоска гноя.
- При глубокой форме воспалительная жидкость устремляется вовнутрь, иногда поражая ноготь. И тогда, подрытая гноем, ногтевая пластина теряет связь с ногтевым ложем и приподнимается. В дальнейшем при накоплении гноя формируется вторичный подногтевой панариций.
Костный панариций
Первые симптомы
- боль (основной признак) резко выраженная в месте поражения, которая уменьшается с появлением свища
- развивается отек всего пальца
- фаланга приобретает вид веретена
- страдает общее состояние: повышается температура тела, больные жалуются на общее недомогание, появляется головная боль
- кожа краснеет на месте поражения
следует помнить
- Могут воспаляться лимфатические узлы и сосуды (особенно, если инфекция поражает суставы, сухожилия и их влагалища, кости). Поэтому они увеличиваются и становятся болезненными.
- Нередко при любом виде панариция довольно быстро нарастают признаки общей интоксикации: повышается температура тела до 38-39С, больные жалуются на плохое общее самочувствие, тошноту, головную боль, учащение сердцебиения.
Классификация
Классификация панариция основана на глубине и локализации гнойно-воспалительного процесса. А вот вид возбудителя при этом не играет ключевой роли, характер флоры указывают в диагнозе в качестве уточнения.
Болезнь может иметь несколько клинических форм:
- кожный панариций;
- подкожный;
- околоногтевой, его называют также паронихией;
- подногтевой;
- суставной;
- костный;
- сухожильный панариций;
- пандактилит (поражение всех тканей пальца).
Суставной, костный и сухожильный панариций относятся к глубокой форме заболевания, как и пандактилит. А все остальные разновидности являются поверхностными, именно они диагностируются чаще всего.
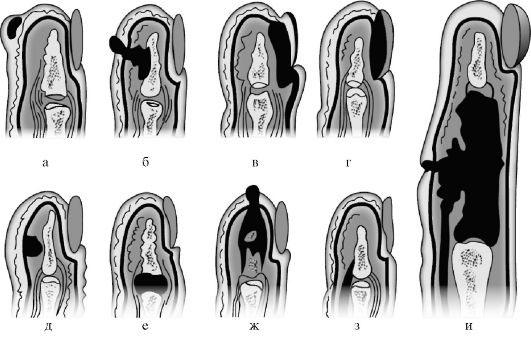
а — кожный; б — паронихия; в — подногтевой; г — подкожный; д — сухожильный; е — костный; ж — суставной; з — костно-суставной; и — пандактилит
Некоторые специалисты называют панарицием и гнойно-воспалительные заболевания кисти с поражением ладони, тыльной поверхности, межпальцевых промежутков и подапоневротических образований. Но корректнее относить их к флегмонам. Воспаление тыльных поверхностей проксимальной и средней фаланг пальцев тоже обычно не считают панарицием, за исключением случаев их вторичного поражения при пандактилите.
Куда обращаться при появлении фурункула на ягодице
Если при фурункулезе возникло образование на ягодице, избавиться о него следует как можно быстрее, но для этого нужно своевременно обратиться к хирургу или вызвать хирурга на дом для проведения осмотра и выбора тактики лечения.
И чтобы подобрать такого специалиста, рекомендуем обратиться в сервис «Ваш Доктор», который поможет узнать, какие клиники предоставляют такие услуги и оформить вызов или запись на прием.
Полезная информация по теме:
- Вызов хирурга на дом
- Стержневая мозоль
- Нарыв на пальце
- Вросший ноготь
- Панариций
- Удаление бородавок
- Удаление кондилом
- УЗИ брюшной полости
- Удаление папиллом
- Лечение пролежней
- Рентген
- Снятие швов
- Гастроскопия
- Колоноскопия
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Назад в раздел
Панариций: клинические рекомендации и общие данные

По общей статистике, в том числе согласно научным работам, проводимым доктором медицинских наук, профессором Щербатых Андреем Викторовичем, удалось установить, что болезнь чаще всего затрагивает первые пальцы кистей. Данный факт связан с повышенной функциональной нагрузкой и распространённостью травматизма.
Примечательно, что в большинстве всех случаев развитие околоногтевого панариция или гнойного воспаления другого вида связано с микротравмами кожных покровов. Отдельного внимания заслуживает непрямое лимфотропное лечение, благодаря которому все чаще выполняется введение антибактериальных препаратов при терапии гнойных процессов на пальцах.
Когда диагностируется панариций, клинические рекомендации должны соблюдаться в полном объеме:
Чтобы предупредить развитие глубокой формы острого гнойного воспаления, важно выполнять динамическую цитологическую диагностику. Если, к примеру, через 3 дня после хирургического вскрытия цитограмма свидетельствует о некротическом процессе, целесообразно выполнить повторную хирургическую обработку пораженной зоны.
При глубоких формах гнойного воспаления тканей пальцев в 90% всех случаев рекомендовано использование активного дренирования проточно-промывного типа.
При панариции пальцев для пациента разрабатывается индивидуальная терапевтическая и реабилитационная программа.
Если какой-либо вид гнойного поражения имеет давность более 7-ми суток, врач должен выполнить тщательное клиническое исследование на предмет обнаружения/предупреждения развития глубоких форм болезни.
Панариций у ребёнка
Дети чрезвычайно уязвимы перед различными инфекционно-воспалительными заболеваниями мягких тканей пальцев рук. Причина в несовершенстве иммунной системы и частых травмах кожи, получаемых при ущемлении дистальных фаланг дверями и ящиками, порезах, уколах. Панариций может возникать даже у самых маленьких детей. Возможны дополнительные симптомы, такие как высокая температура, лихорадка, часто отсутствующие у взрослых даже с гнойными формами панариция, что объясняется повышенной реактивностью организма у детей. Принципы диагностики и лечения не отличаются от таковых у взрослых.
1.Общие сведения
Панарицием (от лат. «ногтеед») называют специфический вариант инфекционно-воспалительного процесса в мягких тканях пальца. Характерными чертами панариция, в отличие от других пальцевых воспалений, является преимущественно приногтевая локализация (что и дало античное название заболеванию), острое начало, образование гноя. Чаще страдают пальцы рук, хотя не уникальны случаи панариция на ногах.
Казалось бы, незначительное и «обычное» нагноение, – а зачастую начало панариция воспринимается именно так, – чревато более чем серьезными осложнениями, вкл. пандактилит (тотальное воспаление пальца во всех его тканях), флегмону, остеомиелит, тромбофлебит, лимфаденит и многие другие состояния, требующие уже совсем другого вмешательства и лечения. Поэтому при появлении описанных ниже признаков к врачу следует обратиться как можно скорее.
Методы диагностики и лечения
Появление признаков развития патологии потовых желез, таких как болевой синдром и зуд ограниченной области кожи, образование бугристой поверхности, имеющей тенденцию к увеличению, ведет к обязательному обращению за помощью к профильному специалисту. Хирург, проведя осмотр поверхности и выслушав жалобы, назначит лабораторную диагностику следующих биоматериалов:
- мазка из отделяемой жидкости потового протока, на идентификацию патогенного возбудителя и его чувствительности к антибактериальным препаратам;
- капиллярной крови, в виде расширенного анализа, отображающего наличие процесса воспаления;
- венозной крови, на состояние иммунной стабильности организма.
Лечение гидраденита
имеет комплексную форму и включает в себя соблюдение определенных рамок имеющегося рациона, способствующих восстановлению иммунных свойств организма и препятствующих излишнему потоотделению.
Медикаментозная терапия включает прием соответствующих противомикробных препаратов. На начальных стадиях образования патологии дает эффект использование физиотерапевтических методов лечения в виде обеззараживания и прогревания поверхности кожи, которые применимы только после консультации хирурга.
При осложненных формах развития процесса требуется оперативное вмешательство, используя которое создаются благоприятные условия для оттока скопившегося гнойного инфильтрата и иссечении пораженной ткани. В сочетании с антибактериальной терапией, такой вид лечения способствует быстрому восстановлению поврежденной поверхности.
Полезная информация по теме:
- Вызов хирурга на дом
- Стержневая мозоль
- Нарыв на пальце
- Вросший ноготь
- Панариций
- Удаление бородавок
- Удаление кондилом
- УЗИ брюшной полости
- Удаление папиллом
- Лечение пролежней
- Рентген
- Снятие швов
- Гастроскопия
- Колоноскопия
Классификация панариция
Инфекционно-воспалительные заболевания мягких тканей пальцев по международной классификации болезней относятся к частной форме целлюлита (код по МКБ-10 — L03.0).
Анатомическая классификация панариция, использующаяся в клинической практике, различает следующие формы заболевания:
- Кожный панариций : поверхностная форма заболевания, сопровождается образованием внутрикожного абсцесса, содержащего гной. Визуально определяется как волдырь (пузырь) на коже пальца (чаще на тыльной или боковой поверхности), заполненный экссудатом серозного, а затем гнойного или кровянистого характера. Кожные формы панариция могут сопровождаться увеличением регионарных лимфатических узлов;
- Подкожный панариций : сопровождается абсцессом подкожных мягких тканей. Чаще всего возникает на ладонной поверхности пальца вследствие проникновения инфекции через порез или укол. Характерный признак – сильная пульсирующая боль, усиливающаяся при нажатии, с отёком и покраснением кожи;
- Паронихий (околоногтевой панариций): инфекционное воспаление тканей, окружающих ноготь. Сопровождается покраснением и отёком боковых или проксимальных участков околоногтевого валика. Может приводить к формированию абсцесса. Нажатие на поражённую область приводит к возникновению сильной боли. Чаще всего паронихий – это следствие маникюра, сделанного с нарушением правил антисептики;
- Подногтевой панариций (гипонихий): гнойное воспаление мягких тканей, находящихся под ногтевой пластинкой. Может возникать как дальнейшее развитие паронихия. Возможен прямой занос инфекции с инородными телами (занозами), попадающими под ноготь. В некоторых случаях подногтевой панариций возникает при нагноении гематомы, образующейся при ударе тупым предметом по ногтю (например, при работе с молотком или ущемлении пальца дверью);
- Костный панариций : разновидность остеомиелита костей пальца, глубокая форма панариция. Возникает при вторичном распространении инфекции с мягких тканей, например, при подкожном панариции. По сути это осложнение инфекции, возникающее при неправильном лечении или позднем обращении за медицинской помощью;
- Суставной панариций : серозно-гнойное воспаление суставов пальцев и пястья, возникающих при первичном (ранения, уколы, порезы, проникающие в суставную полость) или вторичном (прогрессирующий костный, сухожильный или подкожный панариций) заносе инфекции. Проявляется веретенообразным отёком пальцев в области межфаланговых суставов, с резко выраженным нарушением их функции. Может определяться крепитация и патологическая подвижность в поражённом суставе;
- Сухожильный панариций : наиболее тяжелая форма заболевания, сопровождающаяся гнойным воспалением сухожилий и сухожильных влагалищ – соединительнотканных оболочек, окружающих сухожилия. Возникает при прямом заносе инфекции через порез или прокол соответствующих анатомических структур пальца, или вследствие распространения инфекции при других формах панариция. Характерный признак – сильные боли по всей длине поражённого сухожилия, значительно усиливающиеся при любом движении пальцем. При этом палец находится в положении лёгкого сгибания. Требует экстренного хирургического вмешательства, иначе возможна полная утрата функции вследствие некроза сухожилия.
Вышеперечисленные виды панарициев могут диагностироваться по отдельности, однако возможна комбинация нескольких форм болезни.
Симптомы панариция
симптомы заболевания
- Вначале возникает чувство жжения и распирания.
- Затем появляется небольшая пульсирующая и тянущая боль, которая усиливается постепенно. Особенно она выражена при опускании руки вниз. По мере прогрессирования недуга она приобретает выраженный пульсирующий характер, а иногда даже мешает спать.
- Местно отмечается припухлость (отек) и напряжение мягких тканей, которые больше распространяются на тыльную поверхность пальца.
- Покраснение кожи наблюдается редко.
- Повышается температура тела и нарушается общее состояние при прогрессировании процесса.
антибиотиков
Сухожильный панариций
Симптомы
- Спустя 2-3 часа после травмы появляется резко выраженная пульсирующая боль, усиливающаяся при малейшем движении.
- Быстро нарастает отек, который может распространяться как на тыльную поверхность пальца, так и на ладонную. А в случае повреждения сухожильных влагалищ I и V пальцев иногда переходит и на предплечье. Палец при этом выглядит как «сосиска».
- Нарушается свободное движение пальца, и он принимает полусогнутое положение.
- Кожа краснеет (гиперемия).
- По мере прогрессирования заболевания появляются симптомы интоксикации: нарушается общее состояние, повышается температура тела, возникает головная боль.
- Имеется боль по ходу сухожильного влагалища.
Суставной панариций
Симптомы
- Возникает выраженная боль в месте пораженного сустава, которая резко усиливается при малейшем движении пальца. Однако нередко болит весь палец.
- Нарастает отек и покраснение сустава, но больше с тыльной стороны. Постепенно они распространяются на весь палец.
- Иногда появляются патологические движения пальца (движения, которые в норме отсутствуют) и хрустящий звук, если в процесс вовлекаются связки.
- Постепенно нарастают симптомы общей интоксикации: повышается температура тела, больные жалуются на плохое общее самочувствие, тошноту, головную боль, учащение сердцебиения.
Подногтевой панариций
Симптомы
- Ярко выраженная пульсирующая боль на месте поражения. Поскольку очаг воспаления находится под ногтевой пластиной, а она неподвижна.
- Сквозь ногтевую пластину иногда просвечивается гной.
- Возникает отек и покраснение околоногтевого валика, а иногда и кончика пальца.
- Спустя двое-трое суток ногтевая пластина отслаивается на незначительном участке, потому что гной приподнимает её. При этом состояние больных несколько улучшается, а боль уменьшается.
Паронихий (околоногтевой панариций)
Симптомы
- Возникает выраженная боль в месте поражения.
- Напрягается и краснеет кожа околоногтевого валика и ногтевой фаланги.
- При поверхностной форме сквозь кожу начинает просвечиваться полоска гноя.
- При глубокой форме воспалительная жидкость устремляется вовнутрь, иногда поражая ноготь. И тогда, подрытая гноем, ногтевая пластина теряет связь с ногтевым ложем и приподнимается. В дальнейшем при накоплении гноя формируется вторичный подногтевой панариций.
Костный панариций
Первые симптомы
- боль (основной признак) резко выраженная в месте поражения, которая уменьшается с появлением свища
- развивается отек всего пальца
- фаланга приобретает вид веретена
- страдает общее состояние: повышается температура тела, больные жалуются на общее недомогание, появляется головная боль
- кожа краснеет на месте поражения
следует помнить
- Могут воспаляться лимфатические узлы и сосуды (особенно, если инфекция поражает суставы, сухожилия и их влагалища, кости). Поэтому они увеличиваются и становятся болезненными.
- Нередко при любом виде панариция довольно быстро нарастают признаки общей интоксикации: повышается температура тела до 38-39С, больные жалуются на плохое общее самочувствие, тошноту, головную боль, учащение сердцебиения.
Профилактика
Профилактика состоит в соблюдении личной гигиены, предупреждении мелких травм пальцев; важное значение имеют повышение сан. культуры населения, совершенствование техники безопасности и улучшение условий труда (снабжение спецодеждой, напр
перчатками, варежками и др., механизация, автоматизация производств и др.). Снижению заболеваемости П. способствует обработка микротравм 0,5% р-ром нашатырного спирта, 5% спиртовым р-ром йода, пленкообразующими антисептическими жидкостями типа «фуропласт» и др.
Библиография:
Койко А. А. и др. Применение рентгенотерапии в комплексном лечении панариция, Клин, хир., № 1, с. 38, 1979; Лишке А. А. и Лунегов А. И. Костный панариций у взрослых и детей, Пермь, 1977; Лыткин М. И. и Косачев И. Д. Панариций, Л., 1975; Мелешевич А. В. Применение марли, шелковых и капроновых нитей при лечении инфицированных ран кисти, Хирургия, № 12, с. 96, 1978; Попкиров С. Гнойно-септическая хирургия, пер. с болг., с. 348, София, 1977; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1, с. 305, М., 1964; Стручков В. И. Гнойная хирургия, с. 156 и др., М., 1967; Miсhon J. Le panaris, Ann. Chir., t. 28, p. 255, 1974; Niсholls R. J. Initial choice of antibiotic treatment for pyogenic hand infections, Lancet, v. 1, p. 225, 1973; Reill P. Infektionen der Hand, Diagnose, Therapie und Komplikationen, Ther. Umsch., Bd 32, S. 778, 1975; Sсhink W. Pyogene Infektionen der Hand, Chirurg, Bd 42, S. 356, 1971.
Диагноз
Рис. 5. Зоны болезненности (затемнены) при гнойном воспалении пальцев кисти: 1 — при костном панариции, 2— при суставном панариции, 3— при подкожном панариции, 4— при сухожильном панариции, 5— при тендовагинита V пальца и общего синовиального влагалища сгибателей пальцев, 6— при тендовагините пальца и синовиального влагалища длинного сгибателя I пальца.
Диагноз основывается на характерном анамнезе, клин, и рентгенол, картине. Необходимо точно определить локализацию гнойно-некротического очага, установить фазу воспалительного процесса и клин, форму болезни
При сборе анамнеза важно уточнить, были ли в ближайшем прошлом мелкие травмы пальцев, проводилась ли их обработка, имеют ли место факторы, способствующие возникновению гнойных заболеваний (загрязненность рук и др.); какова давность заболевания, были ли бессонные ночи из-за болей; какое проведено лечение
При осторожном исследовании пальца с помощью пуговчатого зонда (согласно старому практическому правилу «палец пальцем не пальпируют») определяют место наибольшей болезненности, к-рое обычно соответствует локализации гнойного очага (рис. 5).
5).
Рентгенодиагностика П. производится методом рентгенографии в двух взаимно перпендикулярных проекциях. Предпочтительны безэкранная рентгенография мягким излучением, рентгенография с прямым увеличением изображения, электрорентгенография (см.). При П. мягких тканей пальца рентгенол, изображения костных фаланг нормальны и лишь при очень длительном течении П. смежная фаланга может подвергнуться остеопорозу (см.).
Рис. 6. Боковые рентгенограммы I пальца левой кисти (а) и I пальца правой кисти (б) больных с костным панарицием дистальной фаланги: а— начальная стадия (повышенная прозрачность двух фаланг, стрелкой указан краевой очаг просветления на ладонной стороне дистальной фаланги); б— частичное разрушение ладонной стороны дистальной фаланги (стрелкой указана тень сместившегося под углом секвестра).
Рис. 7. Прямые рентгенограммы III пальца (а) и I пальца (б) кистей рук больных с суставным панарицием: а— суставная щель дистального межфалангового сустава сужена, остеопороз концов костей, образующих сустав; поверхности их неровные и нечеткие; б— дистальная фаланга смещена (подвывих) в результате разрушения связок, деструкция головки средней фаланги.
При костном панариции уже к концу 1-й недели болезни на рентгенограммах отмечается неравномерное просветление — реактивный остеопороз пораженной части фаланги вплоть до почти полного исчезновения структуры этой части фаланги при дальнейшем развитии П. (рис. 6, а). По затихании воспаления очертания и структура фаланги восстанавливаются через 3—5 нед. Ошибочное толкование этого просветления фаланги как некроза может привести к неоправданной резекции или даже экзартикуляции жизнеспособной фаланги. В отличие от описанной картины некротизирован-ная часть фаланги, лишенная кровоснабжения, сохраняет на рентгенограммах тень нормальной интенсивности; образовавшийся секвестр часто смещается (рис. 6, б). При интактности смежного сустава суставная щель и подхрящевые корковые слои сохраняются. При осложнении костного П. гнойным артритом на рентгенограммах помимо остеопороза наблюдается прогрессирующее сужение суставной полости (вследствие хондролиза суставных хрящей), неровность и нечеткость контуров суставных концов (рис. 7,а). Иногда гнойный артрит может осложниться дистензионным вывихом или подвывихом фаланги (рис. 7, б).
Суставной П. ведет к анкилозу; при этом на рентгенограмме исчезают корковые слои суставных концов и суставная полость, на месте к-рой костно-трабекулярная структура переходит из одной кости в другую. При активно и длительно текущем костном или суставном П. может наблюдаться просветление всех смежных костей кисти (гл. обр. суставных концов костей), т. е. регионарный остеопороз. При костном П. дистальной фаланги на рентгенограммах отсутствует оссифицирующий периостит вследствие малой активности здесь камбиального, остеогенного слоя надкостницы.
Дифференциальная диагностика различных форм П. основывается на особенностях клин, проявлений. Диагностика таких заболеваний пальцев, как фурункул (см.), карбункул (см.), обычно не сложна.
Поражение пальцев возможно при туберкулезе, актиномикозе, туляремии и др. Уточнение диагноза в таких случаях иногда представляет известные трудности и требует специальных бактериологических и серологических исследований, проводимых при соответствующих заболеваниях (см. Актиномикоз, Гонорея, Сифилис, Туляремия и др.).
Как распознать панариций?
Постановка диагноза панариций для практикующего врача по совокупности анамнестических и клинических признаков обычно не представляет трудностей
Значительно сложнее и чрезвычайно важно на дооперационном этапе установить вид панариция, что в значительной мере определяет хирургическую тактику. В связи с этим оправдан следующий диагностический алгоритм при исследовании каждого клинического случая:
- тщательный сбор анамнеза (характер и давность первичной травмы или микротравмы, проводимое лечение, наличие сопутствующей патологии);
- оценка результатов объективного осмотра (вид поражённого пальца, изменение кожного покрова, локализация и выраженность болезненности при точечной пальпации пуговчатым зондом, наличие патологической подвижности в суставе или костной крепитации и др.);
- анализ данных рентгенографии поражённого пальца.
[]
Дифференциальная диагностика
Учитывая большую активность и контактность кисти, на пальцах могут формироваться фурункулы, карбункулы, сибиреязвенные карбункулы, которые не представляют трудности в дифференциальной диагностике. Чаще панариций приходится дифференцировать с эризипилоидом («свиной рожей»), вызываемым специфической палочкой. Заражаются при разделке сырого мяса (чаще свинины) или рыбы.
Отличительной особенностью является синюшная гиперемия, с четко очерченными границами.