Вредно ли делать рентген?
Содержание:
- Флюорография при беременности ― вредно или не очень?
- Факторы, приводящие к осложнениям беременности
- Могут ли быть последствия?
- Рецепты кремов от растяжек
- Заголовок 1
- Нет панике
- Флюорография при беременности
- Цифровая или плёночная?
- Могут ли быть последствия?
- Диаскинтест — что нельзя делать, чтобы не «смазать» результат
- Желтуха новорожденных: симптомы, лечение, профилактика
- Показания к проведению анализа на фолликулостимулирующий гормон
- Что необходимо знать беременным о рентгене?
- Альтернатива флюорографии
- Как делают КТ головного мозга
- Сперва взвесим риски
- Опасна ли флюорография для беременных
- Кому и как часто нужно делать флюорографию
Флюорография при беременности ― вредно или не очень?
И, правда, беременным женщинам флюорография должна назначаться только в крайнем случае ― если нет никакой возможности её избежать. Такими случаями может быть возможное заражение туберкулёзом, воспаление лёгких и прочие опасные заболевания, требующие рентгеновского обследования.
Врачи часто утверждают, что беременным женщинам вовсе не следует бояться флюорографии, ведь при её проведении выделяются совсем небольшие дозы рентгена. И не стоит забывать, что излучение направляют в область грудной клетки, что по идее не должно иметь никакой возможности воздействовать на органы малого таза.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Могут ли быть последствия?
Последствия флюорографии могут быть серьезными, не очень серьезными или отсутствовать вообще. Все зависит от полученной дозы облучения, состояния роженицы и особенностей протекания беременности и других факторов.
Риск осложнений увеличивает наследственная предрасположенность к патологическим нарушениям развития. Если в семье были случаи врожденных аномалий, флюорография навредит плоду с большей вероятностью.
Еще одним фактором риска является поздний возраст роженицы или обоих родителей: после 35 лет риск патологий развития малыша в утробе увеличивается.
Среди возможных последствий флюорографии врачи называют:
- Прерывание беременности. Выкидыш чаще всего случается на ранних сроках, когда плодное яйцо еще не прочно закрепилось в полости матки. Излучение может повлиять на имплантацию плода.
- Замершая беременность в результате мутаций или гибели клеток малыша.
- Врожденные патологии развития плода вследствие воздействия рентгеновских лучей на клетки. Процедура может привести к тому, что клетки не смогут обеспечить нормальную закладку органов. Патологии могут быть и незначительными, которые легко исправить после рождения малыша, так и серьезными, которые снизят качество жизни ребенка.
- Онкологические заболевания. Если для взрослого человека доза излучения минимальна и незначительна, то для малыша — огромна. Флюорография может стать причиной развития онкологических процессов в детском организме, особенно часто воздействию подвергается кровеносная и лимфатическая системы.
В медицинской практике такие последствия встречаются нечасто: доза облучения действительно невелика, и если женщина соблюдает предписания и рекомендации врача, флюорография не нанесет вреда плоду. Однако употребление алкоголя, курение, ношение тяжестей, частые стрессовые ситуации во время беременности в совокупности с проведенной процедурой могут стать предпосылками к возникновению осложнений.
Рецепты кремов от растяжек
Если отечественный косметический рынок переполнен продукцией, которая помогает бороться с растяжками, то, что мешает приготовить подобное средство в домашних условиях? Существует ли домашний крем от растяжек при беременности?
Да, такие рецепты действительно есть, и мы подобрали для вас наиболее интересные.
- Смешать в равных частях льняное и миндальное масло. Смазывать проблемные участки 2 раза в день на протяжении всего периода вынашивания.
- Смешать 1 ст. л. овсяной муки, 3 ст. л. косметической глины и масло виноградных косточек до консистенции жидкой сметаны. Наносить смесь на тело на 15 минут, после чего смыть водой без моющего средства. Процедуру следует проводить через день. Готовую массу можно хранить в холодильнике.
- Приготовить смесь из 100 мл кефира, 1 ст. л. любого растительного масла, 15 г глицерина (или любого крема с глицерином) и 1 г мумиё. Полученный крем нужно наносить на кожу на 20 минут (без втирания), потом смыть водой без моющего средства.
- Выдавить сок из листьев алоэ (100 мл), добавить столько же растительного масла, а также содержимое 20 капсул препарата Аевит. Все хорошо перемешать. Хранить в прохладном месте. Наносить на зоны предполагаемых растяжек ежедневно на ночь.
- Перемешать 4 г мумиё, 1 ч. л. питьевой воды и до 100 г любого увлажняющего крема. Смазывать участки тела 1-2 раза в сутки. Данное средство не советуют использовать при грудном кормлении.
- Соединить 1 ст. л. свежей кофейной гущи, оставшейся после заваривания кофе, с 1 ст. л. меда и 1 ст. л. домашней сметаны. Массажными движениями нанести смесь на область живота и оставить на 15-20 минут. Смыть теплой водой без мыла.
Кроме использования различных растительных масел для приготовления кремов, рекомендуется и прием их внутрь. Так, ежедневное употребление утром натощак 1 ст. л. любого растительного масла не только сделает кожу эластичной, но и избавит от запоров, которые часто мучают женщин во время беременности.
Крем от растяжек при беременности действительно необходим, если женщина не хочет утратить красоту своего тела
Однако не менее важно также следить за своим питанием и весом, не переедать, гулять на свежем воздухе. Если принять все необходимые меры, то после рождения малыша кожа останется такой же красивой, как и раньше
Заголовок 1
Подзаголовок
«+num_H2+». «+val.text+»
«+num_H2+».»+num_H3+». «+val.text+»
Первый триместр
Второй триместр
Третий триместр
- РОДЫ
Месяцы
Резус-фактор — белок, который есть в крови у одних людей (резус-положительных) и отсутствует у других (резус-отрицательных). Для женщины, собирающейся стать мамой, о своем резус-факторе желательно знать все, чтобы избежать возможных последствий резус-конфликта.
Что такое резус-конфликтная беременность?
Резус-конфликт возникает при несовпадении факторов в крови мамы и малыша. Когда в резус-отрицательную кровь попадают резус-положительные эритроциты, организм воспринимает их как нечто чужое и враждебное. Тут же начинают вырабатываться антитела, цель которых — уничтожение «врага». Только вот этим «врагом» является ребенок, которого Вы ждете.
Однако несовпадение резус-факторов еще не означает обязательного развития конфликта.
Группа риска
Наибольшая вероятность резус-конфликтной беременности существует в ситуации, когда мама резус-отрицательная, а малыш резус-положительный.
Наоборот тоже бывает, но очень редко. Конфликт «положительной» мамы и «отрицательного» ребенка не так опасен. По-хорошему, в такой ситуации женщинам не стоит сильно волноваться на этот счет.
Будьте особенно внимательны, если у Вас резус-отрицательный фактор, а у отца ребенка резус-положительный
Обратите на это внимание своего врача. При такой комбинации риск возникновения резус-конфликта — 75%
Если Вы попали в группу риска, не спешите впадать в отчаяние, разводиться с мужем и, тем более, делать аборт!
Резус-несовместимость может и не проявить себя. Особенно безопасны первые роды, когда организм матери еще не знает, как себя вести в подобной ситуации. Он не так активно вырабатывает антитела, или при благоприятном раскладе (кровь малыша не попадает в кровоток матери), не вырабатывает их вовсе. Поэтому вероятность конфликта во время первой беременности составляет не более 10%.
Риск повышается:
- при повторных родах;
- если были выкидыши или аборты;
- если во время беременности были мелкие травмы, кровоизлияния, повреждения плаценты, инфекционные заболевания, снижающие проницаемость плаценты;
- если резус-антитела выработались в результате когда-то проведенного переливания крови.
Контроль резус-несовместимости осуществляется всю беременность. Для этого необходимо регулярно по назначению врача сдавать кровь на антитела.Если беременность протекает гладко, на 28 неделе можно сделать «резус-прививку»: ввести маме антирезусный иммуноглобулин.
Если возник конфликт
Мамочке обязательно необходимо лечь в специальный перинатальный центр, где состояние малыша будут постоянно отслеживать и поддерживать его жизнеспособность. На позднем сроке врачи могут найти целесообразным организацию преждевременных родов.
В течение 72 часов после родов женщине должны ввести антирезусный иммуноглобулин. Так же необходимо поступать после аборта или выкидыша, если известно, что с плодом была резус-несовместимость. Это снизит риск конфликта при следующей беременности.
Интересные факты
Эмоции и настроение женщины на 2 месяце беременности
Отношения с близкими под угрозой. Как обуздать гормональный взрыв?
Изменения в организме матери на 2 месяце беременности
Опасны ли поздние роды
Выбираем нужные продукты
Простуда при беременности
Развитие ребенка во время 2 месяца беременности
Резус-конфликт при беременности, кто входит в группу риска
Срочно к врачу, если…
Упражнения при беременности
Визит к гинекологу на втором месяце беременности
Выкидыш: боремся со страхом
Нет панике
Но не стоит паниковать раньше времени. Хотя негативное влияние рентгеновского излучения на плод доказано, многие врачи отмечают, что врождённые аномалии развития возникают далеко не после одного непродолжительного сеанса флюорографии легких.
Несмотря на то, что официальная инструкция называет беременность противопоказанием для этой процедуры, ученые уверены:
- Современные установки для флюорографии создают низкую лучевую нагрузку на пациента, поэтому негативное действие на ребенка сведено к минимуму.
- Лучи рентгена имеют направленное действие, а матка (особенно на ранних сроках беременности) находится на значительном удалении от лёгких.
- Большинство приборов имеют встроенные свинцовые фартуки, позволяющие защитить живот будущей мамы от излучения.
Так можно ли проходить флюорографию во время беременности на ранних сроках? Нежелательно.
В этот особый для женщины период важно свести к минимуму все возможные риски для плода, и рентгеновское излучение в том числе. Но и переживать излишне не стоит, если процедуру пришлось выполнить по показаниям (вам ее назначил врач), или вы прошли обследование ещё до того как узнали, что беременны
Флюорография при беременности
Флюорография при беременности — одна из самых популярных по обсуждаемости тем. И это вполне понятно, ведь речь идёт о маленьком, беззащитном ребёнке, и о том следует ли подвергать его таким процедурам. Как известно, рентгеновское облучение негативно влияет и на клетки, и на ткани организма. А поскольку в процессе формирования плода клетки делятся постоянно, и так же беспрерывно развиваются разные структуры тела, то как можно точно узнать, на что же именно воздействует в данный момент флюорография? Поэтому направление врача на флюорографию у многих беременных женщин вызывает волнение, ведь как тут не переживать о том, не повредит ли эта процедура плоду и каковы могут быть её последствия?
Флюорография — один из самых распространенных методов медицинского обследования, с помощью которого можно выявить как скрытые заболевания дыхательных путей, так и патологические изменения в сердечно-сосудистой системе. Благодаря этому методу, заболевания можно определить на ранних стадиях беременности и, соответственно, вовремя начать нужное лечение.
Флюорографическое обследование здоровым людям рекомендовано проходить не больше одного раза в год, ведь при его прохождении в организм попадает определенная доза облучения. Вот почему многие будущие мамы отказываются от флюорографии, опасаясь негативных последствий ее влияния на плод.
Цифровая или плёночная?
Современная цифровая флюорография безопаснее для здоровья человека, чем рентген или традиционная пленочная. При цифровом виде исследования лучевая нагрузка на пациента и врача минимальна, а диагностические возможности достаточны, чтобы провести профилактическое исследование. Тем не менее, если вы беременны или не исключаете такую вероятность — перед проведением флюорографии вам лучше обсудить это с врачом.
По итогам исследования врач-рентгенолог может рекомендовать проведение рентгеновского исследования органов грудной клетки для дальнейшей диагностики и оценки патологических очагов. В назначении может быть указана необходимость сделать снимок в прямой и боковой проекциях.
Требуется быстро сделать флюорографию в Москве? Приезжайте к нам! Стоимость платной флюорографии — 1800 руб. Остались вопросы? Звоните! +7 (495) 308-39-92.
Могут ли быть последствия?
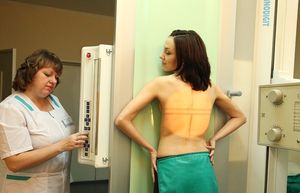 Разовое облучение при прохождении ФГ не может способствовать развитию аномалии или нарушений в развитии эмбриона. Поэтому беременным все же делают флюорографию.
Разовое облучение при прохождении ФГ не может способствовать развитию аномалии или нарушений в развитии эмбриона. Поэтому беременным все же делают флюорографию.
Однако если в геноме родителей существует высокая предрасположенность к паталогическим нарушениям развития, есть вероятность, что они случатся.
В рамках подготовки к беременности и вынашиванию ребёнка паре предлагается пройти консультацию у генетика. С помощью анализов выявляется прогноз на будущее потомства и возможные отклонения в здоровье. Данное исследование уместно, если:
- у ближайших родственников присутствуют болезни, передающиеся по наследству;
- пара решает зачать ребёнка после 35 лет — в этом возрасте беременность определяется врачами как «поздняя», вероятность аномалий повышается;
- в истории семьи были выкидыши, замершие беременности и аномалии развития плода.
Диаскинтест — что нельзя делать, чтобы не «смазать» результат
Чтобы оценка диаскинтеста была объективной, после укола стоит соблюдать правила осторожности. Несмотря на его низкую чувствительность к попаданию жидкости, мочить место укола все же не рекомендуется
В противном случае реакция может оказаться ложноположительной.
Кроме того, нельзя чесать место введения препарата, чтобы не спровоцировать отечность и покраснение. Нельзя тереть и заклеивать пластырем, что иногда делают родители при купании ребенка, чтобы исключить попадание воды в ранку. Так как препарат вводят под кожу на руке, лучше держать ручку подальше от воды во время купания под душем. Заклеивание пластырем и попытка тщательно насухо вытереть папулу может привести к неприятной реакции. Этих правил нужно придерживаться до «чтения» пробы специалистом в течение трех дней.
Взрослым диаскинтест тоже проводят, но строго по показаниям. Делают его только в туберкулезных диспансерах. И используют непосредственно для диагностики туберкулеза или оценки эффективности лечения, назначенного врачом ранее. Методика оценки результата — та же, как и правила подготовки к тесту и рекомендации после его проведения.
Желтуха новорожденных: симптомы, лечение, профилактика
Самое частое проявление конфликта АВО выражается в гемолитической (или физиологической) желтухе у новорожденного. Проявляются ее симптомы окрашиванием кожных покровов и склер глаз в желтый цвет, и порой влияют на неврологический статус. Дети становятся беспокойными, крикливыми или, наоборот, неактивными, вялыми, спят больше, чем положено по возрасту.
В тяжелых случаях билирубиновая атака оказывает воздействие на мозг и другие жизненно важные органы новорожденного. Но чаще всего физиологическая желтуха проходит за 2-3 недели при небольшой поддержке (и постоянном контроле) неонатолога и педиатра.
Основное лечение заключается в помощи организму. Как и во время беременности, если обнаружен высокий титр групповых антител, врач может назначить внутривенные вливания (или допаивание из бутылочки) глюкозы, прием витаминных комплексов, призванных облегчить процесс очистки крови печенью. Если у ребенка обнаружено высокое содержание билирубина, не надо противиться назначению дополнительного питания или медицинских процедур. Как правило, грудному вскармливанию это не мешает, а своевременная помощь малышу облегчит его состояние и поможет правильному росту и развитию.
В случае необходимости доктор может назначить иные медикаменты, в том числе и с условием госпитализации. Если желтуха начинает оказывать влияние на мозговые клетки, лечение проводится при постоянном врачебном контроле.
В последнее время часто говорят о пользе позднего пересечения пуповины после родов. Перевязывание пуповины откладывают на момент прекращения ее пульсации, что позволяет ребенку получать питательные вещества уже после рождения. Это именно та процедура, которая запрещена, если группа крови матери отлична от группы крови отца. Даже если вероятность, что ребенок унаследовал группу крови матери, выше возможности конфликта по группе крови, пуповину следует пересекать сразу же после рождения. Это убережет малыша от возможных проблем.
Однако главное при желтухе новорожденных — профилактика. В процессе беременности мать не ощущает дискомфорта от иммунологической несовместимости
Поэтому, если есть возможность конфликта по группе крови, надо своевременно проходить исследования, планировать ведение родовой деятельности с врачом и помнить о важности здорового образа жизни.
Показания к проведению анализа на фолликулостимулирующий гормон
- Выявление причин женского бесплодия. Снижение значений ФСГ у женщин указывает на возможное отсутствие овуляции. В этом случае назначается фолликулометрия – УЗ-контроль развития и роста фолликулов.
- Плохие показатели спермограммы (исследования семенной жидкости) у мужчин. Анализ позволит узнать, не связан ли этот процесс с гормональной дисфункцией.
- Задержка полового созревания. В этом случае нужно сдавать анализ сразу на два гормона – ФСГ и ЛГ. В норме концентрация ЛГ должна быть в 2 раза выше. Если соотношение нарушено, значит, половое развитие проходит с задержкой.
- Менструальная дисфункция. Тест показан при нерегулярных, скудных, болезненных месячных.
- Прогноз беременности при угасании функции яичников. Повышение уровня ФСГ указывает на снижение репродуктивной функции, вызванное началом климактерического периода. Такое исследование показано при планировании поздней беременности.
- Контроль проводимой гормонотерапии. Анализ на ФСГ сдается для контроля эффективности лечения бесплодия у мужчин и женщин.
- Поликистоз яичников – состояние, при которым эти органы превращаются в скопление мелких кист. Для оценки тяжести заболевания нужно сдать кровь на ЛГ и ФСГ. У больных выработка фолликулостимулирующего гормона падает, а лютеинизирующего – увеличивается.
- Подозрение на тестикулярную феминизацию – заболевание, при котором у мужчины практически отсутствуют волосы на лице и теле, голос имеет высокий тембр, а телосложение напоминает подростковое. Заболевание сопровождается повышением уровня ФСГ и нарушением других гормональных показателей.
Бесплодие
Болезненные месячные
Что необходимо знать беременным о рентгене?
Заботливые родители начинают следить за самочувствием своего малыша, еще с этапа зачатия. Они проходят тщательное обследование, сдают массу анализов, подвергаются определенным процедурам перед тем, как завести ребенка. Но в современной медицине врачи стараются прибегать к рентгену крайне редко. И касается это не только беременных женщин, но и всех пациентов вообще. Помните, излучение в любом случае полезным не бывает.
Единица измерения рентгеновского излучения – рад. Если говорить цифрами, то 10 рад может нанести серьезный вред малышу, находящемуся в утробе матери. Но, к счастью, ни один прибор не дает излучения больше, чем пять рад. Но не стоит забывать, что существует древнее оборудование еще военных времен, способное нанести вам серьезный вред. Его, естественно, следует избегать. К счастью, такие «экспонаты» можно встретить крайне редко в государственных медучреждениях. Так что, перед исследованием обязательно поинтересуйтесь у врача сроком изготовления аппарата.
Альтернатива флюорографии
Метода, который бы полностью заменил флюорографию, не существует. Можно провести ряд других обследований, но если результаты частично подтвердят диагноз, окончательно установить его поможет именно флюорография.
Так, при подозрении на пневмонию проводят ПЦР (мазок из зева) и биохимический анализ крови: смотрят показатели микоплазмы и присутствие пневмококков. Вспомогательными методами могут быть простукивание (аускультация) и прослушивание фонендоскопом.
Иногда назначается УЗИ легких, хотя пневмонию и туберкулез данное исследование подтвердить не может.
Флюорография при беременности нежелательна, но беременность не всегда является абсолютным противопоказанием к ее проведению. Специалист должен оценить риски и общее состояние беременной и плода, взвесить все «за» и «против», после чего принимается решение о проведении процедуры. В любом случае, если беременность протекает хорошо, а женщина ведет правильный образ жизни, вероятность возникновения неприятных осложнений близка к нулю.
Специально для beremennost.net – Елена Кичак
Как делают КТ головного мозга
Процедура не требует никаких подготовительных мер. На диагностику пациент должен приехать с паспортом, при наличии – с направлением, результатами ранее выполненных обследований, выписками из стационаров и прочими медицинскими документами. Непосредственно перед обследованием пациентом заполняется анкета на возможные противопоказания, после чего он снимает с себя часы, украшения и другие металлические предметы, переодевается в халат, который выдается в медицинском учреждении.
Затем пациента укладывают на подвижный стол КТ-сканера, если планируется контрастное усиление – в локтевую вену лаборантом устанавливается катетер. После чего стол заезжает в кольцо гентри так, чтобы голова была в области этого кольца.
Для получения точных снимков без артефактов важно лежать неподвижно во время КТ головного мозга. КТ аппарат, в отличие от МРТ, не имеет капсулы и не издает громких звуков, что делает процедуру намного комфортнее
Единственные неприятные ощущения могут возникнуть от введения контрастного препарата, они могут проявиться в ощущении прилива тепла, металлическом вкусе во рту, однако почти все пациенты хорошо переносят контрастное исследование головы.
После диагностики пациент может вернуться к своему обычному режиму жизни.
Подробнее узнать о том, как проходит КТ головного мозга, помогут видео этой процедуры. Ролики об СКТ, как проводится КТ головного мозга, видео контрастного исследования широко распространены в Интернете.
КТ головного мозга – сколько длится по времени
Непосредственное сканирование занимает порядка 1 минуты. Если выполняется нативный скрининг, общая его продолжительность занимает 10-15 минут. Необходимость контрастного усиления добавляет в эту длительность еще приблизительно 15 минут.
Если изучается не только вещество мозга, но и его сосуды, то время такого комплексного исследования составляет порядка 30 минут.
Компьютерная томография головного мозга – фото результатов
Итогом скрининга становится серия снимков структур головы, которая распечатывается на пленке или записывается на диск или флеш-карту. Снимки представляют собой множество черно-белых изображений послойных срезов головного мозга. Фото можно посмотреть на нашем ресурсе или медицинских ресурсах Интернета.
Как часто можно делать КТ головного мозга
В зависимости от параметров оборудования, используемого протокола и программного обеспечения доза облучения при КТ головы составляет 2-3 мЗв. Вопрос о частоте проведения процедуры должен обсуждаться с лечащим врачом на основании показаний и оценки возможностей альтернативных неионизирующих методов исследования. Однако, если КТ проводится 1-2 раза в год, никакого вреда организму она не причиняет.
Сперва взвесим риски
В самом начале, на ранних сроках, до 5-и недель беременности, действует закон «Все или ничего». Любое повреждение зародыша вызывает его гибель, с другой стороны, повредить его не так-то просто. Природа предусмотрела множество степеней защиты для зарождающейся жизни. Тем не менее в этот период есть высокий риск выкидыша, под влиянием рентгеновского излучения, а если беременность продолжается, значит, все хорошо. Рентген не повлек за собой никаких неблагоприятных последствий. Будущей маме можно расслабиться.
Самый высокий риск возникновения врожденных пороков развития плода — это период закладки органов — органогенеза. С 5-ой по 16-17-ю неделю беременности. Повреждения, чаще всего нервной системы, были зарегистрированы при воздействии значительных доз излучения.
После 20-й недели беременности риск для плода приравнивают к риску для женщины. То есть при необходимости — можно смело идти на рентген?
Опасна ли флюорография для беременных
Врачи никак не придут к единому выводу относительно возможности проведения флюорографических обследований во время беременности. Некоторые медики заявляют, что всё зависит от срока вынашивания и используемого аппарата, но большинство считает нежелательной флюорографию для будущих мам.
Но никто не станет спорить, что некоторые заболевания, которые помогает выявить ФЛГ, во много раз опаснее для плода, чем доза облучения. Например, доказанного негативного влияния на плод именно флюшки, нет. Множество других факторов могло вызвать замирание беременности, пороки внутриутробного развития и генетические сбои у эмбриона. А вот последствия туберкулёза лёгких или костей матери не однажды становились причиной тяжёлых патологий и даже гибели плода.

До сих пор во многих населённых пунктах флюорографию делают на старых аппаратах, передающих изображение на плёнку в отдельное помещение
Флюорография в первой половине беременности
До 25 недель врачи однозначно не советуют подвергать себя и плод вредному облучению
Эта предосторожность вызвана тем, что в первом триместре и половине второго идёт активное деление клеток эмбриона, формируются жизненно важные системы и органы. Вмешательство извне способно остановить развитие плода или направить его в неправильную сторону
Но бывают случаи, когда без флюорографии не обойтись, такое происходит при следующих обстоятельствах:
- беременной пришлось по работе близко контактировать с людьми, которые больны туберкулёзом;
- у кого-то из близких диагностирован туберкулёз;
- у детей положительная реакция на пробу Манту или сомнительная флюорограмма у взрослых членов семьи;
- подозрение на острую пневмонию или злокачественное образование, угрожающее жизни будущей матери.
Даже если вы самостоятельно причислили себя к категории риска, не спешите в кабинет рентгенолога. Для начала посетите своего гинеколога, он взвесит все за и против, после чего примет решение о необходимости проведения обследования на флюорографе. Любые обследования с облучением в первые недели после зачатия могут спровоцировать выкидыш.
По возможной опасности флюорографии для плода первая половина беременности условно делится на 3 периода:
- От момента зачатия до закрепления в матке — по девятый день включительно. Эмбрион чаще всего погибает и женщина никогда об этом не узнаёт.
- От десятого дня до шести недель. В это время происходит закладка органов и систем, а облучение способно спровоцировать отклонения либо задержку развития. Особенному риску подвергается нервная система.
- С шестой недели клетки ещё продолжают активное деление, поэтому даже кратковременное воздействие рентгенологических лучей может затормозить развитие плода. Возможны внешние уродства и внутренние патологии из-за не до конца разделённых тканей и органов.
Флюорография во второй половине беременности
Начиная с третьего триместра врачи уже не настолько категоричны в запрете на флюорографию, хотя без особой надобности стараются не назначать. Для взрослого однократные дозы излучения от ФЛГ не несут опасности, а вот влияние радиационных лучей на плод вызывает опасения. Поэтому при отсутствии угрозы жизни женщины лучше отложить флюорографию на послеродовой период.
Кому и как часто нужно делать флюорографию
Флюорографическое обследование периодически должны проходить все, кому исполнилось 18 лет. Однако существуют определенные группы людей, которым флюорографию надо делать раз в год в силу их профессиональной деятельности или определенных жизненных обстоятельств. К ним относятся:
- специалисты, чья профессиональная деятельность связана с возможностью заболеть туберкулезом (медицинские работники), а также люди, работающие в организованных коллективах: дошкольных учреждениях, школах или занятые в пищевой промышленности, торговле;
- группа медицинского риска (люди, которые имеют те или иные хронические заболевания). В частности, это пациенты, страдающие сахарным диабетом, имеющие различные заболевания легких, иммунодефицитные состояния, в том числе ВИЧ, серьезные заболевания желудочно-кишечного тракта (например, гепатиты, колиты). У таких людей из-за ослабленного здоровья довольно высок риск «подхватить» туберкулез;
- так называемая группа социального риска: люди, ведущие асоциальный образ жизни, злоупотребляющие алкоголем, наркотическими либо психотропными веществами, без определенного места жительства, а также те, кто ранее находились в местах лишения свободы.
Остальным флюорографию нужно делать раз в два года. Однако в случае, если был зафиксирован контакт с человеком, который болен туберкулезом, в течение двух лет необходимо делать рентгенографию органов грудной клетки раз в полгода и находиться под наблюдением врача-фтизиатра.