Статьи
Содержание:
- Лечение лимфоцитоза и лимфопении
- Причины лимфоцитоза
- С какой целью проводится исследование?
- Папула Манту: что это такое и какой размер считается нормой
- Количество лимфоцитов: норма, повышенное и пониженное количество
- Геморрагический синдром у детей
- Лимфоцитоз
- Анализ крови: трактовка результата
- Лимфоцитоз у детей
- Моноциты
- Гемоглобинопатии у детей
- Прокальцитониновый тест
Лечение лимфоцитоза и лимфопении
Подобным вопросом должен заниматься исключительно специалист. Первоначально необходимо установить причину, которая вызвала патологическое состояние. В случае вирусной инфекции назначаются противовирусные препараты, при заболевании бактериальной этиологии – антибиотики или бактериофаги.
При подборе медикаментозной терапии следует ориентироваться на минимально допустимый возраст, который прописан в инструкции к каждому препарату. При подборе агрессивных методов лечения оценивается сравнительный ущерб организму ребёнка от болезни и от лекарства.
Недопустимо самостоятельно подбирать препарат и его дозировку, а также применять методы нетрадиционной медицины без предварительной консультации с врачом.
Причины лимфоцитоза
Почему только при анализе можно узнать об изменении количества кровяных телец? Лимфоцитоз не имеет специфических симптомов — определить его может только общий анализ крови. Расшифровка результата осуществляется специалистами биохимических лабораторий, и на её основании, а также опираяся на данные истории болезни или характер жалоб пациента, врач может выдвинуть гипотезу о причинах повышения и назначить дальнейшее обследование. Повышение уровня лимфоцитов может вызываться целым рядом факторов, которые специфичны для взрослых и детей.
У детей
Повышенное количество лимфоцитов у детей может быть вызвано:
- Вирусным заболеванием: лишай, коклюш, малярия, ветряная оспа (ветрянка), корь, вирусный гепатит и другие;
- Инфекцией: грипп, ОРВИ, ангина и прочие;
- Гнойно-воспалительными процессами;
- Бронхиальной астмой;
- Лейкемией
Повышены лимфоциты могут быть и при протекании других заболеваний, при различных индивидуальных особенностях организма. Точные причины можно определить только после проведения полного обследования. Также следует помнить, что иногда лимфоциты остаются повышены даже и через некоторое время после выздоровления в анализе крове можно наблюдать.
Если лимфоциты повышены у взрослых
Повышение лимфоцитов, выявленное в анализе взрослого человека, может быть обусловлено:
Количество лимфоцитов, отклоняющееся от нормы, может быть свидетельством наличия других заболеваний — в каждом случае это индивидуально. Расшифровка анализа крови не является достаточным основанием для постановки того или иного диагноза — такое заключение можно дать только по результатам полного обследования квалифицированными врачами.Также следует помнить, что если понижены моноциты, сегментоядерные нейтрофилы и другие виды лейкоцитов, то и это может говорить о том что лимфоциты повышены. В каждом конкретном случае при подозрении на какое-то заболевание должна проводиться детальная расшифровка всех показателей.
С какой целью проводится исследование?
Направление на анализ может выписать врач – педиатр, хирург, инфекционист или гематолог. Норма лимфоцитов в крови у детей определяется с целью:
- диагностирования наличия инфекционных заболеваний;
- дифференциальная диагностика вирусных и бактериальных инфекций;
- определения степени напряжённости иммунитета, которая отражает способность организма противостоять инфекционным агентам;
- диагностики наличия инвазии гельминтами;
- установления выраженности аллергической реакции;
- раннего выявления побочных эффектов от приёма медикаментозных средств;
- выявления иммунодефицитных состояний;
- первичной дифференциальной диагностики лейкемии (белокровия) и определения эффективности выбранной тактики терапии.
Папула Манту: что это такое и какой размер считается нормой
Манту делают детям от года до 14 лет. Это не прививка в полном смысле слова, а способ обследования на заболевание.
По результатам процедуры медики судят о возможном присутствии в организме возбудителей тяжелого недуга. Вакцинируют против туберкулеза БЦЖ новорожденных еще в роддоме.
К возрасту 7 лет действие препарата прекращается. Проба помогает узнать, есть ли еще в организме иммунитет против инфекции.
Манту делается для следующих целей:
- Выявление тех детей, у которых реакция сильно выражена. Требуется дополнительное обследование, так как есть подозрение, что они больны.
- Наблюдение за динамикой на протяжении нескольких лет. По ней судят о том, что в организме возможно есть болезнетворные бактерии и началось развитие туберкулеза.
- Определение лиц, у которых нет иммунного ответа на Манту (отсутствует бугорок и покраснение, остается только след от укола в виде точки), таких детей необходимо прививать от недуга заново.
Узнать информацию о профилактике туберкулеза вы можете на видео от канала Profilaktika Tomsk.
Шприцем под кожу ниже локтя на внутренней стороне руки вводят специальное вещество — туберкулин. Заразиться данным заболеванием от него невозможно. Ведь препарат производится из частичек болезнетворных микобактерий, которые обезврежены нагреванием. Это вакцина считается неживой. Со стороны пациента никакой подготовки к процедуре не требуется.
Противопоказания
Нельзя делать пробу Манту в следующих случаях:
- когда ребенок страдает эпилепсией;
- есть инфекционное или вирусное заболевание, грипп, карантин в школе или детском саду;
- имеются болезни кожных покровов;
- при аллергии любого происхождения;
- есть хронические недуги, особенно в острой форме.
Мнение детского врача о пробе Манту вы узнаете на видео от канала Доктор Комаровский.
Прививка проводится ребенку в первый раз в 1 год при условии, что в течение 7 дней после рождения была введена вакцина БЦЖ. Она способствует выработке иммунитета к возбудителю заболевания. При отсутствии вакцинации рекомендуется делать прививку раз в полгода.
Проба Манту обычно не проводится грудничку, так как доктора отмечают на нее нестабильную реакцию организма. В течение первого года жизни у малыша активно формируется иммунная система, и результат прививки является неинформативным.
Прививку делают специальным туберкулиновым шприцем подкожно. Вводится две туберкулезные единицы, вокруг которых возникает набухание в виде пуговки (папула).
В месте укола скапливаются лимфоциты, обеспечивающие ответ иммунной системы на введение антигена туберкулеза. За счет взаимодействия лимфоцитов и туберкулина происходит реакция в виде уплотнения с покраснением кожи.
Результат реакции Манту зависит от того, встречался ли организм малыша до прививки с палочкой туберкулеза.
Варианты реакции:
- формируется пуговичка – организм сталкивался с палочкой;
- место укола имеет вид точки – не было контакта.
Видео снято Здоровьесберегающим каналом.
Большинство детей сталкиваются с туберкулезной палочкой путем введения вакцины БЦЖ в роддоме. В своем составе она содержит ослабленный живой возбудитель заболевания, за счет чего формируются антитела. Поэтому в норме реакция Манту у детей 1 года составляет 10 мм.
В дальнейшем с каждым годом размер пуговки уменьшается до 4-6 мм. При реакции в виде точки в возрасте до 7 лет, отрицательный результат взаимодействия с возбудителем, должна проводиться ревакцинация БЦЖ. Иммунная система повторно активизируется для борьбы с палочкой Коха.
Замеры папулы проводятся через 72 часа после пробы
Важно измерять только уплотнение, не учитывая покраснение кожи вокруг
Существует ряд противопоказаний для проведения пробы Манту:
- кожные болезни;
- острые или хронические заболевания в стадии обострения – проба может быть проведена не ранее, чем через 30 дней после исчезновения симптоматики;
- эпилепсия;
- аллергические состояния в стадии обострения или непереносимость компонентов пробы;
- простудные недуги;
- вакцинация профилактическими прививками менее 4 недель назад.
Иммунитет в течение месяца после прививки или заболевания может неправдиво среагировать на туберкулин. В связи с этим и возник период в 30 дней, который рекомендовано выдержать до проведения ревакцинации. Лучше прививать малыша после пробы Манту, разрешается сразу же после замера реакции.
Размер Манту у детей 1 года колеблется в диапазоне 9-11 мм. Что является положительным результатом в пределах нормы, если ребенку делали БЦЖ в первую неделю жизни. Такая реакция подтвержает, что организм ранее контактировал с палочкой Коха и боролся с ней.
Все показатели были подтверждены врачами как норма. Зачастую такой же результат повторяется и в два года, а с 3 лет начинается уменьшаться.
Количество лимфоцитов: норма, повышенное и пониженное количество
Уровень лимфоцитов может варьироваться в зависимости от расы человека, его пола, места проживания и факторов образа жизни.
Нормальный диапазон количества лимфоцитов у взрослых людей составляет от 1000 до 4800 лимфоцитов в 1 микролитре (мкл) крови. У детей нормальный диапазон составляет от 3000 до 9500 лимфоцитов в 1 мкл крови.
Для европеоидов (европейская раса) уровень CD4+ Т-лимфоцитов (хелперов) может варьировать от 600 до 1000 лимфоцитов/мкл, в то время как для азиатских и ближневосточных популяций CD4+ составляют от 500 до 900 клеток/мкл. ()
Уровень CD8+ Т-лимфоцитов (цитотоксических) у европеоидов в норме колеблется от 400 до 660 лимфоцитов/мкл, в то время как у жителей Китая – от 400 до 800 клеток/ мкл. ()
Эталонные диапазоны, используемыми при проведении анализов крови, в США:
- 690 – 2,540 клеток/мкл для CD3+ Т-лимфоцитов (оптимальное – ~1410 клеток/мкл)
- 410 – 1,590 клеток/мкл для CD4+ Т лимфоцитов (оптимальное – ~ 880 клеток/мкл)
- 190 – 1,140 клеток/мкл для CD8+ Т лимфоцитов (оптимальное – ~ 490 клеток/мкл)
Лимфоцитоз
Аномально высокое количество лимфоцитов (значительно выше 3000 клеток в мкл), или лимфоцитоз, может указывать на проблему с иммунной системой. Лимфоцитоз может быть вызван гриппом, ветрянкой, туберкулезом, краснухой и др. инфекциями. Лейкоз также может быть причиной высокого содержания лимфоцитов в крови. Некоторые лекарственные препараты способны вызывать повышение уровня лимфоцитов. (, )
Лимфоцитоз не обязательно означает, что есть проблемы с иммунной системой и может быть временным явлением. Симптомы лимфоцитоза крайне редки.
Лимфоцитопения
Слишком низкое число лимфоцита, или лимфоцитопения, может возникнуть из-за СПИДа, нарушениями в выработке лимфоцитов костным мозгом, приемом стероидов, или нарушениями работы головного мозга, как рассеянный склероз. К другим причинам лимфоцитопении относятся наследованные расстройства. ()
Как и лимфоцитоз, лимфоцитопения не обязательно указывает на нарушение иммунной системы. Подобное состояние может произойти после гриппа или другой распространенной инфекции. Причиной также могут быть сильный стресс, интенсивные физические упражнения или недостаточное питание (голодание). ()
Заболевания и состояния организма, которые наиболее часто ассоциируются с лимфопенией.
Их можно разделить на группы – патогенные (связанные с инфекцией), цитотоксические (токсичные для клеток), врожденные (вызванные генетическим дефектом, встречаются редко) или связанные с питанием.
- Апластическая анемия (редкое состояние, при котором организм перестает вырабатывать клетки крови)
- Химиотерапия (лечение при раке)
- Лучевая терапия (лечение при раке)
- Лейкемия (разновидность рака крови)
- ВИЧ / СПИД
- Гиперспленизм (преждевременное разрушение клеток крови селезенкой)
- Недостаточное питание и дефицит витаминов
- Миелодиспластические синдромы (группа расстройств, которые нарушают выработку клеток крови)
- Ревматоидный артрит (аутоиммунное заболевание)
- Волчанка (аутоиммунное заболевание)
- Миастения Гравис (аутоиммунное заболевание)
- Туберкулез
- Гистоплазмоз
- Грипп
- Малярия
- Вирусный гепатит
- Сепсис
- Брюшной тиф
В соответствии с исследованием, дефицит цинка в питании может ослабить иммунную функцию с помощью развития лимфоцитопении Т-клеток. ()
Заболевание почек, в частности поздняя стадия этого заболевания, может уменьшить количество Т-клеток в крови, но лимфоцитопения может возникнуть и при остром воспалении почек.
Геморрагический синдром у детей
Под термином «геморрагический синдром» понимают повышенную кровоточивость в виде кровотечений из слизистых оболочек носа, появления кровоизлияний в кожу и суставы, желудочно-кишечных кровотечений и т. д. В клинической практике целесообразно выделять несколько типов кровоточивости.
- При гематомном типе определяются обширные кровоизлияния в подкожную клетчатку, под апоневрозы, в серозные оболочки, в мышцы и суставы с развитием деформирующих артрозов, контрактур, патологических переломов. Наблюдаются профузные посттравматические и послеоперационные кровотечения, реже — спонтанные. Выражен поздний характер кровотечений, т. е. спустя несколько часов после травмы. Гематомный тип характерен для гемофилии А и В (дефицит VIII и IX факторов).
- Петехиально-пятнистый, или микроциркуляторный, тип характеризуется петехиями, экхимозами на коже и слизистых оболочках, спонтанными или возникающими при малейших травмах кровотечениями — носовыми, десневыми, маточными, почечными. Гематомы образуются редко, опорно-двигательный аппарат не страдает. Послеоперационные кровотечения, кроме кровотечений после тонзиллэктомии, не отмечаются. Часты и опасны кровоизлияния в головной мозг; как правило, им предшествуют петехиальные кровоизлияния в кожу и слизистые оболочки. Микроциркуляторный тип наблюдается при тромбоцитопениях и тромбоцитопатиях, при гипо- и дисфибриногенемиях, дефиците X, V и II факторов.
- Смешанный (микроциркуляторно-гематомный) тип характеризуется сочетанием двух ранее перечисленных форм и некоторыми особенностями: преобладает микроциркуляторный тип, гематомный тип выражен незначительно (кровоизлияния преимущественно в подкожную клетчатку). Кровоизлияния в суставы редки. Такой тип кровоточивости наблюдается при болезни Виллебранда и синдроме Виллебранда-Юргенса, поскольку дефицит коагулянтной активности плазменных факторов (VIII, IX, VIII + V, VII, XIII) сочетается с дисфункцией тромбоцитов. Из приобретенных форм такой тип кровоточивости может быть обусловлен синдромом внутрисосудистого свертывания крови, передозировкой антикоагулянтов.
- Васкулитно-пурпурный тип обусловлен экссудативно-воспалительными явлениями в микрососудах на фоне иммуноаллергических и инфекционно-токсических нарушений. Наиболее распространенным заболеванием этой группы является геморрагический васкулит (или синдром Шенлейна-Геноха). Геморрагический синдром представлен симметрично расположенными, преимущественно на конечностях в области крупных суставов, элементами, четко отграниченными от здоровой кожи. Элементы сыпи выступают над ее поверхностью, представлены папулами, волдырями, пузырьками, которые могут сопровождаться некрозом и образованием корочек. Возможно волнообразное течение, «цветение» элементов от багряного до желтого цвета с последующим мелким шелушением кожи. При васкулитно-пурпурном типе возможны абдоминальные кризы с обильными кровотечениями, рвотой, макро- и (чаще) микрогематурией.
- Ангиоматозный тип характерен для различных форм телеангиэктазий. Наиболее частый тип — болезнь Рандю-Ослера. При этом типе кровоточивости нет спонтанных и посттравматических кровоизлияний в кожу, подкожную клетчатку и другие органы, но имеются повторные кровотечения из участков ангиоматозно-измененных сосудов — носовое, кишечное, реже — гематурия и легочные.
Клиническое выделение этих вариантов кровоточивости позволяет определять комплекс лабораторных исследований, необходимых для уточнения диагноза или причины геморрагического синдрома.
Лимфоцитоз
Увеличенный уровень лимфоцитов в крови ребенка бывает обусловлен как повышенным числом лимфоцитов (такой лимфоцитоз называется абсолютным), так и пониженным числом нейтрофилов (этот лимфоцитоз является относительным, так как в действительности количество лимфоцитов не превышает норму, а лишь выглядит таким из-за другого перераспределения разных видов белых кровяных клеток в лейкограмме).
Причиной лимфоцитоза у ребенка бывает:
- ОРВИ, грипп, корь, ветряная оспа, аденовирусная и другая вирусная инфекция.
- Токсоплазмоз и другие паразитарные болезни, а также заражение простейшими.
- Туберкулез.
- Лимфолейкоз и другие опухоли кроветворных органов.
- Истощение и дефицит витамина В12.
- Отравления свинцом, мышьяком и некоторыми другими ядами.
- Аутоиммунные заболевания.
- Гиперфункция щитовидной железы.
- Состояние после спленэктомии.
- Прием противоэпилептических, гормональных, противомикробных и других препаратов.
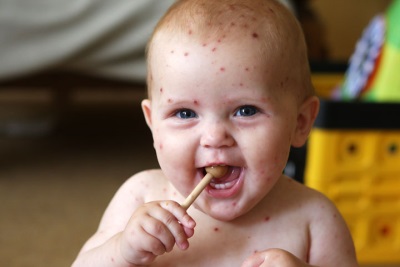
Педиатр в постановке диагноза учтет жалобы, все показатели анализа крови, перенесенные болезни, прием медикаментов и прочие факторы. Это позволит назначить ребенку с лимфоцитозом правильное лечение, в результате которого постепенно уровень лимфоцитов вернется к нормальным показателям.
Анализ крови: трактовка результата
Существует 3 разновидности результата теста:
- Положительный — антитела найдены. Человек контактировал с больным туберкулёзом. Также положительный результата может указывать на латентную форму туберкулёза. Необходимо назначить дополнительное обследование: рентген лёгких, компьютерная томография груной клетки, анализ мокроты и т.д.
- Отрицательный — инфекции туберкулёза в организме не обнаружено.
- Сомнительный — это указывает на то, что иммунный ответ в организме начался, но не развернулся в полную силу. Следовательно, состояние пациента необходимо контролировать и провести повторную диагностику (T-SPOT или диаскинтест) через несколько месяцев. Также тест может дать сомнительный результат в том случае, если у пациента вырабатывается иммунный ответ не на конкретные антигены туберкулёза, а на другие инфекции. Например, у детей это может быть связано с вирусом герпеса. В случае сомнительного результата некоторые лаборатории предлагают бесплатно повторное исследование.
После получения результата T-SPОТ, родителям необходимо показать тест фтизиатру. Врач осмотрит ребёнка и напишет заключение, которое можно показать в детском учреждении, будь то детский сад или школа. Однако результат одного анализа без справки от фтизиатра действительным считаться не будет. Не забывайте, что сотрудники детских учреждений — не врачи и расшифровкой результата диагностики заниматься не вправе.
Решение о конкретном выборе метода диагностики для вашего ребёнка с учётом его особенностей здоровья рекомендуется принимать совместно с фтизиатром.
Плюсы T-SPOT
— исследование без вмешательства в организм. Для диагностики туберкулёза необходим только анализ крови;
— исследование подходит детям с аллергическими реакциями и кожными болезнями;
— ранняя диагностика туберкулёза;
— высокая специфичность (специфичность достигает 97%, это способность теста не давать ложноположительный результат при отсутствии микобактерий);
— не реагирует на введение вакцины БЦЖ. Проба Манту может давать подобную реакцию;
— отсутствие побочных эффектов и противопоказаний для проведения теста;
— исследование подходит для беременных женщин, контактировавших с больными туберкулёзом.
Минусы T-SPOT
— не входит в список процедур по ОМС (можно пройти только на платной основе);
— исследование не позволяет выявить активность или динамику болезни;
— возможность сомнительного результата и, как следствие, потребность в дополнительной сдаче теста.
Лимфоцитоз у детей
Особенностью детского возраста являются достаточно значительные изменения в формуле крови. Выделяют два так называемых перекреста, когда происходят резкие изменения соотношения клеток крови. Первый происходит в возрасте около недели после рождения, когда количество лимфоцитов начинает превышать количество остальных клеток крови. Второй перекрест происходит в 5-6 лет, когда количество лейкоцитов начинает преобладать над лимфоцитами.
Эти явления носят физиологический характер и являются проявлениями нормального развития иммунной, кроветворной систем. Но встречаются и патологические лимфоцитозы, которые свидетельствуют о развитии разнообразных болезней (в основном инфекционной природы).
Основной причиной повышения лимфоцитов в детском организме выше нормы являются инфекционные болезни, вызываемые различными вирусами. Чаще всего это заболевания, характерные для детского возраста – корь, краснуха, простудные инфекции. Может расти уровень лимфоцитов и по другим причинам:
- Аллергические реакции.
- Авитаминоз, систематическое недоедание.
- Бронхиальная астма.
- Отравления химическими веществами.
Несмотря на то, что повышение лимфоцитов в детском организме далеко не всегда сопровождается характерными симптомами, существует ряд признаков свидетельствующих об этом. К ним относятся:
- Повышение температуры тела.
- Сыпь.
- Увеличение миндалин и других региональных лимфоузлов.
- Нарушения пищеварения.
- Симптомы общего недомогания – слабость, быстрая утомляемость.
При проявлении таких симптомов нужно обратиться к педиатру и пройти рекомендуемые обследования. После постановки диагноза врач назначит соответствующее лечение, которое устранит причину активизации иммунной системы.
Нужно учитывать, что нормальный уровень лимфоцитов восстанавливается с запозданием. Даже после полного восстановления после инфекции либо других заболеваний пройдет от нескольких недель до 1-2 месяцев до нормализации уровня белых кровяных клеток. Это физиологический процесс, который не требует дополнительного лечения и не должен вызывать беспокойства.
Моноциты
Моноциты – Это важнейшие хотя и немногочисленные лейкоциты, принимающие непосредственное участие в процессе иммунной реакции на чужеродные вещества и организмы
Наиболее важной функцией является распознавание свой-чужой.
возраст
Показатель
1-3 день
3 – 12 %
4- 14 день
5 — 15 %
От 2 недель до 12 месяцев
4 — 10 %
От 12 месяцев до 2 лет
3 — 10 %
От 2 до 5 лет
3 — 9 %
От 6 до 7 лет
3 — 9 %
От 8 до 9 лет
3 — 9 %
От 9 до 11 лет
3 — 9 %
От 12 до 15 лет
3 — 9 %
Старше16 лет
3 — 9 %
Грибковые инфекции (кандидоз),
Паразитозы
Ранний период после в инфекционно-воспалительного заболевания
Специфические болезни: туберкулез, сифилис, бруцеллез,
Саркоидоз,
Неспецифический язвенный колит
Ревматические болезни
острый лейкоз,
миеломная болезнь,
лимфогранулематоз
интоксикация фосфором или тетрахлорэтаном.
Причины снижения моноцитов (моноцитопения)
апластическая анемия
волосатоклеточный лейкоз
Гнойные процессы – абсцесс, флегмона, гангрена, остеомиелит
роды
ранний период после операции
прием гормональных противовоспалительных лекарств (дексаметазон, преднизолон)
Гемоглобинопатии у детей
Они довольно широко распространены у представителей этнических групп, вышедших из Африки, Азии, Среднего Востока и Средиземноморья. Заболевания этой группы обусловлены носительством и генетической наследуемостью аномальных структур глобина в составе гемоглобина. Представителями этой группы, встречающимися наиболее часто, являются серповидно-клеточная анемия и талассемии (большая и малая). Общими проявлениями гемоглобинопатий являются хроническая анемия, сплено- и гепатомегалия, гемолитические кризы, полиорганные поражения вследствие гемосидероза или гемохроматоза. Интеркуррентные инфекции провоцируют кризы основного заболевания.
Ключ к распознаванию — биохимическое исследование гемоглобина. Распознавание возможно уже в I триместре беременности по данным биопсии трофобласта.
Прокальцитониновый тест
Что это такое. Анализ крови, при котором в образце определяют концентрацию белка прокальцитонина. Это исследование точнее, чем СОЭ и СРБ, потому что с высокой степенью вероятности подтверждает, что воспаление вызвали именно болезнетворные бактерии, а не другие причины. Однако стоит прокальцитониновый тест дороже, чем другие исследования, так что врачи обычно начинают с более простых и бюджетных тестов. При этом тест не позволяет понять, какие именно бактерии вызывают воспалительную реакцию.
Как это работает. В норме прокальцитонина в крови практически нет. Однако в ответ на вторжение бактерий почти все клетки тела начинают усиленно создавать этот белое, так что его уровень в крови резко повышается. Скорее всего, уровень прокальцитонина в крови растет в ответ на бактериальные яды, которые они выделяют в процессе жизнедеятельности — так что при вирусной инфекции, травмах и атаке паразитических грибков уровень прокальцитонина повышается совсем немного.
Пока исследователи не совсем понимают, какую роль играет прокальцитонин в противобактериальной обороне. Но сам факт повышения позволяет использовать уровень прокальцитонина в крови в качестве достаточно надежного маркера бактериальной инфекции.
Зачем назначают. Чтобы надежно отличить бактериальную инфекцию от вирусной. Например. при обычной, неосложненной коронавирусной болезни уровень прокальцитонина в крови находится в пределах нормы.
Если концентрация прокальцитонина вырастает, значит, к вирусной инфекции присоединилась бактериальная, и настала пора назначать антибиотики. Прокальцитониновый тест применяют для контроля за состоянием пациентов, которые лечатся в больнице — например, при тяжелой форме COVID-19.
«Прокальцитонин в амбулаторной практике используют редко, — рассказывает другой специалист. — В моду он вошел недавно, с началом эпидемии коронавирусной болезни. Считается, что он предсказывает ее тяжелое течение. Но на самом деле этот тест пришел из реаниматологии — он указывает на сепсис, то есть на заражение крови. Самостоятельно этот тест делать не нужно».
Как подготовиться. Людям, которые лечатся дома, прокальцитониновый тест практически не назначают. Но в целом правила подготовки такие же, как при СОЭ и СРБ.
Как понять результат анализа. Появление прокальцитонина в крови — всегда недобрый знак, даже если уровень белка поднялся незначительно. Умеренно повышенный уровень прокальцитонина — от 0,15 до 2 нг/мл — у взрослых людей может говорить о местной легкой или среднетяжелой бактериальной инфекции, аутоиммунной реакции или тяжелой почечной недостаточности. Если уровень прокальцитонина поднимается выше 2 нг/мл, речь идет о бактериальном заражении крови, то есть сепсисе, тяжелой бактериальной инфекции вроде менингита, или о раковой опухоли щитовидной железы.





