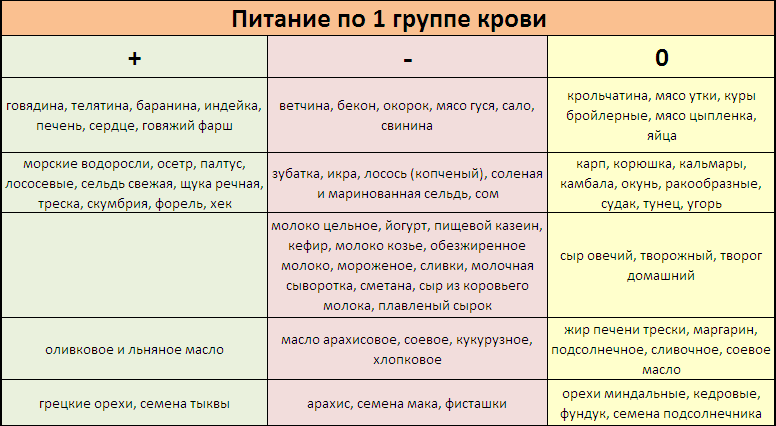
Группа крови + резус-фактор
Содержание:
- Печень при нормальной беременности
- Источники токсоплазмоза у человека
- 4) Качественный анализ на антитела к коронавирусу SARS-CoV-2, IgG+IgM
- Материал для исследования
- Симптомы токсоплазмоза
- Как будет протекать беременность резус-отрицательной матери, если у ребенка положительный резус?
- Исследование мочи по Зимницкому
- Факторы, приводящие к осложнениям беременности
- Антигрупповые антитела. Подготовка к беременности после желтухи
- Анализы на токсоплазму
- Развернутая коагулограмма при беременности
- Диагноз
Печень при нормальной беременности
При нормально протекающей беременности печень и селезенка вернее их размеры, остаются в пределах нормы. У части временных (около 60%) на 2–5 месяце беременности могут появляться пальмарная эритема и телеангиэктазии на коже груди, лица, шеи, рук, что обусловлено гиперэстрогенемией. Эти кожные проявления исчезают в течение первых двух месяцев после родов.
Беременности свойственен слабый холестаз, который связывается с влиянием эстрогенов. Он проявляется повышением содержания желчных кислот в сыворотке крови и замедлением экскреции бромсульфалена. Отмечается повышение щелочной фосфатазы (не более чем в 2-4 раза выше нормы) преимущественно за счет плацентарной фракции, которая в конце беременности составляет около 50% от общего уровня ЩФ сыворотки крови. Характерно повышение уровней холестерина (в 1,5-2 раза), триглицеридов (в 3 раза), а- и в-липопротеидов, фосфолипидов. перечисленные выше отклонения имеют наибольшую выраженность в третьем триместре, нарастая концу беременности. Уровень сывороточного билирубина, как правило, не изменяется, редко отмечается небольшое его повышение (не более чем 2 раза) в различные сроки беременности. Отмечается некоторое снижение уровней общего белка, альбуминов 20% от нормы, что объясняется простым разведением при увеличении объема циркулирующей крови, достигающего максимальных значении в конце второго и начале третьего триместра. Уровень у-глобулинов не изменяется или незначительно снижается. В то же время синтез некоторых белков в печени увеличивается во время беременности, что отражается в повышении уровней а- и в-глобулинов, церулоплазмина, трансферрина, фибриногена, некоторых факторов свертывания. Уровни у-глютамилтранспептидазы (у-ГТ), а также сывороточных аминотрансфераз в норме не изменяются. Нормализация измененных во время беременности биохимических показателей происходит в первые 4-6 недель после родов.
При физиологической беременности наблюдается повышение объема циркулирующей крови и увеличение сердечного выброса. Чрезвычайно важным является увеличение портального венозного давления, что связано с увеличением объема циркулирующей крови, а также с ростом беременной матки и повышением внутрибрюшного давления.
Кроме того, беременная матка, особенно в положении на спине, может сдавливать нижнюю полую вену, в результате чего увеличивается кровоток через систему v.azygos и возможно транзиторное расширение вен пищевода у здоровых беременных. Максимальное увеличение портального венозного давления наблюдается в конце второго – начале третьего триместра беременности, а также во втором периоде родов.
Гистологическое исследование печени у беременных не выявляет каких-либо патологических изменений. Возможны неспецифические изменения, выражающиеся в небольшом повышении содержания гликогена, жировых вакуолей в гепатоцитах.
Поражения печени, обусловленные патологией беременности
Источники токсоплазмоза у человека
Действительно, кошка имеет огромное значение. Но не спешите выбрасывать своих домашних питомцев, потому что там всё не так просто. Далеко не каждый, и, скорее, очень редкий домашний питомец может стать действительно источником токсоплазмоза.
Откуда вообще может к человеку поступить Toxoplasma gondii?
Пища, а не кошки – основной источник заражения: мясо, молоко, растительная пища. Водоемы могут быть заражены (любителям устриц на заметку). Это связано с жизненным циклом самого паразита.
Сдать анализы на токсоплазму можно в нашей специализированной лаборатории ЦИР. Звоните: +7(495)514-00-11.
4) Качественный анализ на антитела к коронавирусу SARS-CoV-2, IgG+IgM
Результаты качественного анализа на антитела к коронавирусу позволяют понять, сталкивался ли ваш организм с вирусом и выработал ли он иммунитет, даже при отсутствии симптомов заболевания.
Расшифровка результатов:
— Положительные IgM, отрицательные IgG — острый инфекционный процесс. Давность инфицирования – примерно 1-3 недели от момента заражения.
— Положительные М и G — инфекционный процесс давностью от 3 до 8-10 недель от момента заражения.
— Отрицательные IgM, положительные IgG — примерная давность контакта с SARS-CoV-2 – более 10-12 недель.
— Отрицательные IgM и IgG — либо пациент, получивший данный результат не встречался с SARS-CoV-2, либо контакт был совсем недавно, до недели от момента обследования.
Подготовка к сдаче венозной крови для анализа:
— 2-3 часа до исследования не есть, пить только чистую негазированную воду;
— не курить в течение 30 минут.
Срок получения результата: от 2 дней.
Материал для исследования
Для обнаружения специфических антител к токсоплазме производится забор крови из вены, особой подготовки процедура не требует. Для проведения ПЦР-реакции подходит любой биологический материал – кровь, слюна, образцы тканей, другие биологические жидкости (ликвор, моча).
Если возникает потребность в диагностике токсоплазмоза у плода возможен забор крови из пупочного канатика. Процедура назначается редко потому что связана с высоким риском осложнений и преждевременного прерывания беременности. Более щадящая методика – взятие на анализ околоплодной жидкости путем пункции. Эти методики применяют в случае, когда результаты специфических анализов беременной с подозрением на токсоплазмоз не дают достаточной ясности диагноза.
Показания к применению различных лабораторных исследований и особенности интерпретации результатов у разных категорий обследуемых
В зависимости от категории пациента (возрастной группы, группы риска) показано применения различных наборов методик диагностики. Особенно важен правильный выбор диагностических методов в случае подозрений на токсоплазмоз у беременных женщин.
Симптомы токсоплазмоза
В большинстве случаев, как мы уже сказали, это субклинические формы. Человек не знает об инфекции, и диагноз токсоплазмоза не стоит. Но, если все-таки развивается классическая клиническая картина — развивается поражение мозга, развивается поражение глаз.
Если не лечить токсоплазмоз, то возможны грозные осложнения: это и потеря слуха, и слепота, эпилепсия, и умственная отсталость. То есть поражение мозга и глаз может быть очень серьезным.
Других проявлений также много. Помните, мы с вами уже читали и про желтуху, и про гепатоспленомегалию, про сыпь, про лихорадку — это неспецифические симптомы, которые могут проявляться при разных внутриутробных инфекциях.
Как будет протекать беременность резус-отрицательной матери, если у ребенка положительный резус?
Возможно несколько вариантов течения беременности.
Первый — кровь плода не смешивается с кровью матери, а значит, нет провоцирующих факторов для развития конфликта резусов
Важно понимать, что такое может быть при «образцово-показательной» беременности без каких-либо осложнений.
Второй вариант — в кровоток беременной женщины поступают эритроциты (красные кровяные клетки) эмбриона. Они начинают «склеивать» кровь матери
Поэтому в ответ на их появление иммунная система вырабатывает антитела. Они бывают двух классов. Во время первой встречи с положительным резусом, организм образует IgМ-антитела. Их размер очень велик, они отличаются нерасторопностью, поэтому им сложно проникнуть через плаценту к плоду. В этом случае вероятность резус-конфликта очень мала.
Третий вариант — у женщины не первая беременность или в прошлом было ошибочное переливание положительной крови. Организм уже знаком с враждебным белком и при поступлении даже небольшого количества резус-положительной крови, начнет вырабатывать другой класс антител — IgG. Они имеют меньший размер и большую подвижность, чем их предшественники, поэтому с легкостью преодолеют плацентарный барьер, попадут в кровь плода и начнут уничтожать его эритроциты. Если разрушение клеток крови идет очень активно, возникнет резус-конфликт плода и матери. Он приводит к кислородному голоданию тканей и органов ребенка, а также к нарушениям кровообращения и обменных процессов. В результате конфликта резусов крови возможны преждевременные роды, выкидыш, а также развитие гемолитической болезни новорожденных.
Исследование мочи по Зимницкому
Анализ мочи по Зимницкому используют для определения качества работы мочевыводящей системы. Этот метод позволяет оценить концентрационную функцию почек. Он достаточно информативен и способен определить патологические изменения на ранних стадиях, когда симптомы заболеваний, а также отклонения в общем анализе мочи отсутствуют.
Показания
Данный метод исследования используют при следующих патологических состояниях:
- Хроническая форма пиелонефрита и гломерулонефрита.
- Признаки почечной недостаточности.
- Сахарный диабет.
- Гипертоническая болезнь.
Данный анализ подразумевает забор суточного объёма выделений в определённые часы. Чтобы получить максимально точную информацию, пациента необходимо ознакомить с правилами подготовки и проведения анализа.
Подготовка
Перед проведением этого метода исследования необходимо:
- За 24 часа до запланированного анализа нужно прекратить употребление диуретиков.
- Исключить из рациона продукты, которые могут повлиять на цвет мочи, а также жареные, жирные, солёные блюда, так как они способны вызвать жажду.
- Перед забором каждой порции выделений необходимо тщательно проводить туалет наружных мочеполовых органов.
- Для забора суточного объёма нужно подготовить 8 чистых сухих баночек.
Все эти пункты обязательны для выполнения, ведь они позволяют собрать качественный материал, который поможет верно оценить состояние пациента.
Порядок проведения
В день проведения анализа в 6 часов утра пациент должен помочиться в унитаз. После этого биологический материал будет собираться в ранее подготовленные ёмкости через каждые 3 часа. Таким образом, больной должен опорожняться в 9, 12, 15, 18, 21, 24, 3 и 6 часов, каждый раз в отдельную баночку.Материал нужно хранить закрытым в холодильнике. Обязательно нужно вести контроль суточного употребления жидкости, поэтому пациент записывает весь объём жидкости, который он употребляет, включая суп и каши.Если в один из часов, когда нужно собрать материал, позывы отсутствуют, ёмкость нужно оставить пустой и также сдать. Когда объёма не хватает для сбора всей выделенной мочи, необходимо воспользоваться дополнительной ёмкостью.На следующий день утром в лабораторию сдают собранный материал и лист с подсчётом суточного употребления жидкости.
Расшифровка: норма и патология
У здорового человека проба по Зимницкому даёт такие результаты:
- Плотность мочи колеблется в пределах 1,013-1,025.
- Дневной объём мочи в два раза больше ночного.
- После употребления жидкости количество мочеотделения увеличивается.
- Объём выделенной мочи составляет не менее 80% от количества употреблённой жидкости.
Если же какие-либо показатели отклоняются от нормы, можно говорить об патологических нарушениях:
- Снижение плотности наблюдается при обострении пиелонефрита, сердечной и почечной недостаточности. Увеличение этого показателя характерно для гломерулонефрита, сахарного диабета или токсикоза беременных.
- При проблемах с сердцем ночное мочеиспускание преобладает перед дневным. Если количество в это время одинаковое, то имеет место нарушение концентрационной способности почек.
- При увеличении суточного объёма жидкости стоит обследовать пациента на присутствие почечной недостаточности или сахарного диабета. Снижение этого показателя характерно для пиелонефрита и гломерулонефрита.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Антигрупповые антитела. Подготовка к беременности после желтухи
Клиники и лаборатории ЦИР
07.02.202010:16
Вопрос: «Подскажите, пожалуйста! Певый ребёнок был жёлтым с рождения. В 1 месяц поставили гепатит с холестазом, вызванный ЦМВ внутриутробно. Но до беременности у меня были антитела к ЦМВ. Воды зелёные, кесарево в 40 недель в связи с тазовым предлежанием. Схватки начались. У ребёнка загиб желчного пузыря, и возможно, что у папы синдром Жильбера. Ребёнок умственно развивается прекрасно. Планируем вторую беременность. Нужно ли обследоваться? У ребёнка кровь 2+, у мамы 1-».Отвечает Игорь Иванович Гузов, акушер-гинеколог, к.м.н., главный врач ЦИР.Если у ребёнка была кровь группа A (II)+, у мамы 0 (I)-, вероятность желтухи у ребёнка выше в связи с разницей в группах крови.У вас первая группа крови, у ребёнка вторая группа крови, значит, у вас могут быть небольшие титры антител против фактора А 2-ой группы крови, и эти антитела могут давать повышение риска желтухи у ребёнка.
То есть это отслеживается во время беременности анализом на антигрупповые антитела. Но лечения никакого не существует. И, как правило, здесь не существует таких тяжёлых видов нарушений.. Поэтому это наиболее вероятная причина.Загиб желчного пузыря не имеет никакого отношения. Синдром Жильбера — теоретически возможно, но не уверен. Скорее всего, это конфликт по крови. Что касается ЦМВ, здесь вопрос открытый. Иногда бывает, что если у вас есть антитела против цитомегаловируса, происходит активации цитомегаловируса, которая приводит к тому, что у ребёнка может быть цитомегаловирусная инфекция. Здесь каких-то проблем, слава Богу, не было.«Воды зелёные, кесарево в 40 недель в связи с тазовым предлежанием, схватки начались…»То, что схватки начались, это хорошо. Такой рубец, как правило, гораздо более хороший после кесарева сечения. Он гораздо лучше получается, надежнее, если кесарево сечение было уже на фоне развившихся схваток.Что касается зелёных вод, они могут быть просто признаком гипоксии плода, но ни в коем случае не связаны ни с каким цитомегаловирусом.Просто у ребёнка во время беременности скапливается так называемый первородный кал – меконий, и если ребенок по каким-то причинам выделяет этот первородный кал, то воды окрашиваются зеленым цветом. Это никакой не гной.Я думаю, здесь спокойно нужно планировать беременность. Повторные беременности и роды проходят обычно благополучно. На всякий случай отслеживать уровень антигрупповых антител. Они могут быть повышены, если ребенок унаследует также 2-ую группу крови. Это зависит от того, какой вариант группы крови у вашего мужа. Если у него есть скрытый ген 1-ой группы крови, то тогда возможно, что и у ребенка будет первая группа крови, и такая ситуация не повторится.И думаю, что профилактика резус-конфликта была и во время беременности, и после родов, поэтому на резус-фактор мы это списывать не должны никак, иначе бы вы описали. Здесь конфликт идет только по группе крови. Как правило, это достаточно доброкачественное состояние. Если будут идти повышенные антигрупповые антитела, так же как и при антитромбоцитарных антителах, иногда в какой-то степени ситуацию облегчают внутривенно иммуноглобулины, если их капать раз в месяц в определенной дозе. Так что, я думаю, у вас здесь хорошие перспективы, всё должно быть хорошо.
Если у Вас есть вопросы, особенно если вы планируете беременность или ждёте малыша, приходите на приём в Центр иммунологии и репродукции. Записаться на приём.
Анализы на токсоплазму
Давайте попробуем проговорить принципы диагностики на примере вполне себе конкретной ситуации: тщательно планирующая беременность женщина. Она очень правильно подходит к подготовке беременности и пришла обследоваться до её наступления.
Какая ситуация для этой женщины идеальная? (Мы сейчас говорим только о токсоплазме). Какие анализы вообще мы сдаем? Иммуноглобулины IgG и IgM (рекомендуется сдать, потому что так мы сможем дифференцировать иммуноглобулины). Очень важный момент: во время беременности иммуноглобулины могут появляться не из-за инфекции. То есть мы можем наблюдать повышение, но инфекции нет.
Сдать эти анализы можно в нашей специализированной лаборатории ЦИР. Звоните: +7(495)514-00-11.
Развернутая коагулограмма при беременности
Исследование сворачиваемости крови может быть обычным и развернутым. Чаще всего врачи прибегают к обычной коагулограмме, которая состоит из четырех показателей: протромбинового индекса, АЧТВ (значение активированного частичного тромбопластинового времени), количества фибриногена и тромбоцитов. Если врач заподозрит какие-либо нарушения свертывающей системы, то он может назначить развернутую коагулограмму, которая продемонстрирует уже всю картину свертываемости крови в организме. При этом можно будет оценить не только состояние собственно системы свертывания, но и спрогнозировать её функциональность в будущем.
Развернутый анализ рекомендуется проводить тем, у кого отягощена семейная наследственность (например, есть больные тромбоэмболией, инсультами, инфарктами), а также женщинам с варикозным расширением вен или тромбофлебитами, либо после длительного приема гормональных контрацептивных препаратов.
[], [], []
РФМК при беременности
Показатели гемостаза (растворяемых фибрин-мономерных комплексов – РФМК) – позволяют оценить уровень и процентное соотношение элементов тромбов, численность которых способна увеличиваться при массовом тромбообразовании в системе кровообращения. К примеру, такое состояние можно наблюдать при тромбозе крупных магистральных сосудов, при тромбоэмболии легочной артерии.
Повышенный уровень РФМК можно наблюдать в крови пациентов с синдромом диссеминированного внутрисосудистого свертывания, при котором происходит внезапное и нарастающее расстройство всех этапов свертывания. Такое случается, к примеру, при шоковом состоянии, при тяжелейших травмах, обширных ожогах, системных тромбозах и пр.
Коагулограмма РМФК отличается повышенной чувствительностью, в отличие от, например, этанолового теста.
Повышение показателей РФМК указывает на возрастающую опасность образования внутрисосудистых тромбов.
Коагулограмма при беременности расшифровка РФМК выглядит следующим образом:
- у здорового человека нормальным показателем РФМК считается 3,38-4,0 мг/100 мл;
- во время беременности допускается повышение этого значения примерно в 3 раза.
Д димер
Как мы уже говорили выше, Д-димер – это продукт фибринолиза – распада тромба. Оценку этого показателя следует проводить как до беременности, так и на протяжении процесса вынашивания.
До беременности уровень продукта фибринолиза должен составлять 248 нг/мл, и не должен быть более 500 нг/мл.
Нормальные показатели в период вынашивания колеблются в зависимости от триместра.
- I триместр – уровень может повыситься в 1,5 раза (не более 750 нг/мл);
- II триместр – не более 1000 нг/мл;
- III триместр – не более 1500 нг/мл.
Таким образом, по физиологическим причинам уровень Д-димера у беременных женщин повышается. Однако превышение этого значения выше допустимых пределов может указывать на развитие:
- сахарного диабета;
- патологии почек;
- позднего токсикоза;
- патологии печени;
- преждевременной отслойки плаценты.
Понижение уровня Д-димера наблюдается значительно реже. Такое снижение не является показателем какой-либо патологии, но в большинстве случаев служит поводом для более тщательных исследований функциональной свертывающей способности крови. В таких случаях обязательна консультация гематолога.
[], [], [], [], []
МНО
МНО – показатели согласно нормам международного нормализованного отношения – представляют собой расчетное значение коагулограммы, которое демонстрирует соотношение протромбинового времени конкретного человека и нормального усредненного протромбинового времени. Оценка МНО необходима для наблюдения состояния свертывающей системы в период лечения противосвертывающими лекарственными средствами – антикоагулянтами непрямого действия (например, Фенилин, Вальфарин). Если проводится такие лечение, то контроль МНО следует проводить не менее одного раза каждые три месяца.
Избыточное превышение показателей МНО может указывать на опасность возникновения кровотечений, в том числе и внутренних.
Понижение показателей демонстрирует недостаточную эффективность противосвертывающего лечения, что подтверждает сохраняющуюся опасность формирования тромбов.
Диагноз
Предположение о возможности развития Гемолитической болезни новорождённых должно возникнуть при обследовании беременной в женской консультации. Резус-отрицательная кровь у матери и резус-положительная у отца, указания в анамнезе матери на переливание крови без учета резус-фактора должны вызвать предположение о возможности Г. б. н. у ожидаемого ребенка. Наличие отягощенного акушерского анамнеза (мертворождения, самопроизвольные выкидыши, рождение детей с Г. б. н., отставание в психическом развитии старших детей) заставляет подумать о возможности более тяжелого течения Г. б. н. у ожидаемого ребенка, т. к. последующие беременности ведут к усилению сенсибилизации у изоиммунизированных женщин.
В таких случаях можно до рождения ребенка исследовать на антитела околоплодные воды, полученные с помощью амниоцентеза (см.). Наличие неполных антител в околоплодных водах говорит о конфликте средней тяжести или тяжелом, но отрицательный результат анализа не исключает возможности развития Г. б. н.
Ранний диагноз Г. б. н. и оценка тяжести заболевания должны быть проведены сразу после рождения ребенка. Наличие резус-отрицательной крови у матери и резус-положительной крови у новорожденного (при групповой несовместимости — наличие 0(I) группы у матери и А(II) или B(III) — у ребенка) и наличие резус-антител в сыворотке крови матери указывают на возможность развития Г. б. н. Для выяснения тяжести заболевания необходимо определить титр резус-антител (при высоком титре — начиная с 1 : 16 и выше — чаще имеют место тяжелые формы заболевания ребенка). При групповой несовместимости следует учитывать наличие высокого титра иммунных а- и (3-агглютининов (см. Группы крови). Как правило, в случае тяжелого течения диагноз не вызывает затруднений даже при отсутствии анамнестических данных: околоплодные воды и родовая смазка окрашены в желтый или зеленый цвет, ребенок отечный, желтушный или бледный, увеличены печень и селезенка. В неясных случаях имеет значение клин, анализ крови новорожденного, особенно пуповинной, т. к. изменения со стороны крови при Г. б. н. выявляются значительно раньше, чем другие клин, признаки заболевания. Диагностическое значение имеет снижение гемоглобина ниже 16,6 г%, наличие в крови нормобластов и эритробластов (больше чем 10 на 100 лейкоцитов), содержание билирубина в пуповинной крови выше 3 мг% по Ван-ден-Бергу, положительная проба Кумбса (см. Кумбса реакция) при резус-конфликте (при конфликте по системе AB0 — проба Кумбса отрицательная).
Рис. 2. Таблица Полачека для определения показаний к обменному переливанию крови в соответствии с динамикой билирубина у детей в первые дни жизни при гемолитической болезни новорожденных. При содержании билирубина выше верхней кривой показано обменное переливание крови, нише нижней кривой — обменное переливание крови не показано. При содержании билирубина, соответствующем промежутку между верхней и нижней кривыми, обменное переливание крови производится в зависимости от клинических данных.
Трудно бывает поставить диагноз, если Г. б. н. вызвана другими антигенами. В таких случаях проводят исследования сыворотки крови на наличие антител и определение их титра. Ранняя диагностика Г. б. н. имеет значение для срочного проведения заменного переливания крови. Если же сразу при рождении сложно решить вопрос о тяжести Г. б. н., то можно провести оценку по таблице Полачека (К. Polacek) (рис. 2) или вычислить почасовой прирост билирубина по формуле В. А. Таболина:
Bt = (Bn2 — Bn1) / (n2-n1) мг%,
где: Bt — почасовой прирост билирубина; Bn1 — уровень билирубина при первом определении; Bn2 — уровень билирубина при втором определении; n1 — возраст ребенка в часах при первом определении билирубина; n2 — возраст ребенка в часах при втором определении билирубина.
Дифференциальный диагноз: надо исключить затянувшуюся физиологическую желтуху новорожденных (см. Желтуха, у детей), транзиторную негемолитическую гипербилирубинемию (см.), наследственные гемолитические анемии — сфероцитарную Минковского — Шоффара и несфероцитарную (см. Гемолитическая анемия, Энзимопеническая анемия), желтухи вследствие дефицита глюкуронилтрансферазы или семейную негемолитическую гипербилирубинемию с ядерной желтухой — так наз. синдром Криглера — Найярра (см. Гепатозы), желтуху и анемию при сепсисе (см.), цитомегалии (см.), токсоплазмозе (см.), врожденном сифилисе (см.) и других инфекционных заболеваниях, анемии при кровотечениях и кровоизлияниях и др.